Вульвит у ребенка: лечение. вульвит у девочек: симптомы
Содержание:
Диагностика
При вышеуказанных симптомах следует незамедлительно обратиться к педиатру. После личного осмотра и выяснения анамнеза, педиатр может направить ребёнка к более узкому профильному медицинскому специалисту – детскому гинекологу. Детский гинеколог назначить программу диагностики и корректное лечение.
В стандартную программу диагностики входит следующее:
- общее и биохимическое исследование крови;
- общее исследование мочи;
- вагиноскопия;
- вульвоскопия;
- тест на наличие аллергена;
- микроскопическое исследование мазка из влагалища.
Тест на наличие аллергена в крови следует делать для того, чтобы подтвердить или исключить аллергический фактор.
Как же я не уследила!
Мамы, обнаружив покраснение вульвы и выделения у дочери, впадают в панику. Где ребёнок мог «подхватить эту заразу»? Как я не уследила за ребёнком? Не спешите паниковать! Вы вовремя заметили проблему, а значит, всё не так страшно.
В возрасте до полутора-двух лет причиной вульвитов чаще всего бывает нарушение теплового режима в сочетании с дефектами гигиены. Проще говоря, несвоевременная смена подгузников и неправильное подмывание. Подмывать девочку нужно под струёй проточной воды в направлении спереди назад. Но именно так держать ребёнка довольно сложно, требуется навык. Поэтому многие родители пренебрегают советами медиков. Они кладут кроху на руку животом вниз и подставляют под струю воды его ягодицы. В этом случае вода несёт микроорганизмы от ануса к половой щели. Для кишечного тракта эти микробы совершенно безопасны. Но попадая на слизистую вульвы, они могут приводить к заболеванию. А редкая смена наполненных подгузников создаёт идеальные условия для размножения бактерий.
У детей постарше на первый план выходят другие причины возникновения вульвовагинитов.
- Глистная инвазия, чаще — острицы. Паразиты раздражают анус, ребёнок расчёсывает промежность и инфицирует слизистую оболочку вульвы.
- Излишнее любопытство ребёнка в отношении собственных половых органов. Исследуя, он постоянно теребит их руками и заносит грязь.
- Снижение иммунитета и активация собственной микрофлоры. Нормальные микробы начинают активно размножаться и вызывают поражение вульвы.
- Синехии (сращение или спайка малых половых губ) препятствуют качественной гигиене девочки, способствуя накоплению бактерий на слизистой вульвы.
- Травма, возникшая при случайном падении, игре или грубом подмывании.
- Аллергия. Иногда вульвит является первым признаком повышенной чувствительности организма к какому-то продукту, косметическому или моющему средству.
Лечение
После определения характера заболевания, как правило, назначается лечение в домашних условиях. Определяет сроки и правила его проведения наблюдающий ребенка детский гинеколог. Он же (при необходимости) предоставит родителям консультации и разъяснения относительно отдельных препаратов и гигиенических процедур.
Общим для всех разновидностей заболевания является обработка половых органов.
Применяются при этом следующие средства:
- Компрессы и примочки на основе эвкалиптового настоя.
- Ванночки с добавлением марганца или определенных травяных настоев (календулы, ромашки или череды).
- Антисептические растворы для промывания.
- Антибактериальные мази и кремы, которыми преддверие влагалища смазывается перед сном (здесь отлично помогает цинковая мазь).
- Иммуномодуляторы, поливитамины и эубиотики (пробиотики), что действуют в роли общеукрепляющей терапии.
Если зуд мешает малютке спать, в ход идут снотворные препараты. Антибиотики при вульвите назначаются, как правило, тогда, когда болезнь уже имеет ярко выраженный характер. Чтобы подсушить кожу и вывести из нее максимум токсинов, назначаются такие средства, как, например, гидрокортизоновая или синтомициновая мазь. Однако особо увлекаться ими тоже не стоит, ведь переборщив с антибиотиками, вы также окажете ребенку медвежью услугу.
Если же заболевание носит аллергический характер, одна только эритромициновая мазь явно не поможет. Для полной победы над недугом требуется лечить болезнь специально подобранными антигистаминными препаратами, а также строго придерживаться диеты, прописанной врачом.
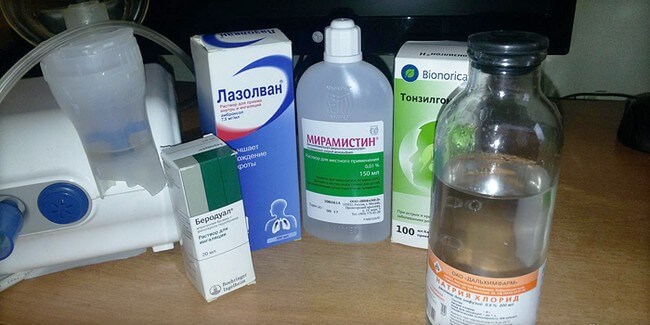
Когда острый или хронический вульвит вызван другими заболеваниями, изначально все силы бросаются именно на их устранение. В случае бактериального вульвита девочке прописываются антибактериальные и сопутствующие им препараты (например, Мирамистин), которые снижают резистентность вредных микроорганизмов к антибактериальной терапии, при грибковом – противогрибковые средства, которые могут применяться не только наружно, но и во внутрь.
Также данный комплекс мер нередко включает санацию очага инфекции, удаление инородного тела (если имеет место быть вульвовагинит), дегельмитизация (при глистной инвазии) и ряд других процедур.
Суть заболевания
Вульвит – заболевание наружных половых органов (вульвы) воспалительного характера. Нередко фиксируется сочетание с вагинитом – воспалением всей слизистой влагалища. Такое заболевание называется вульвовагинит.
Причины возникновения, виды
Диагностируются вульвиты в основном у девочек от рождения до десятилетнего возраста (более 70%). Рождается ребенок с абсолютно стерильным влагалищем, только через неделю слизистая начинает заселяться условно-патогенными бактериями. У новорожденных детей (до года) развитие воспалительного процесса обуславливается анатомическими особенностями – не сформирована нормальная микрофлора влагалища, зияет половая щель, наблюдается повышенный уровень кислотности, низкая локализация наружного отверстия уретры. Среди факторов, влияющих на возникновение болезни, — постоянное нахождение в подгузниках, неправильная гигиена, микротравмы гениталий. У грудничков заболевание может быть спровоцировано пеленочным дерматитом.
В медицине патология подразделяется на две большие группы – инфекционная, первично-неинфекционная.
Инфекционный вульвит существует двух типов:
- неспецифический (первичный), возникающий в результате увеличения количества условно-патогенных бактерий, обитающих в микрофлоре;
- специфический (вторичный), спровоцированный внедрением в организм различных инфекций (хламидий, гонококка, трихомонады, микоплазмы, дифтерийной палочки).
Путей передачи инфекций несколько – вертикальный (во время родов от инфицированной матери), контактный (в общественных местах), половой (в подростковом периоде).
Развитие первично-неинфекционного вульвита у детей провоцируют инородные предметы, глистная инвазия, онанизм, нарушение микрофлоры кишечника.
Подразделяется на виды:
- аллергический (атопический) – реакция на раздражитель (ткань, подгузники, средства гигиены, продукты питания, бытовая химия);
- атрофический провоцирует лишний вес, сахарный диабет;
- бактериальный (возбудителем является стафилококк, стрептококк, кишечная палочка);
- кандидозный – следствие активного размножения дрожжеподобных грибов;
- вирусный (на фоне наличия в организме вируса герпеса, папилломы).
Слипчивый вульвит (синехии) встречается до пятилетнего возраста. Точная этиология не известна, часто развивается на фоне несвоевременного лечения кандидозной формы, при нарушении обмена веществ, хроническом течении болезни.
Спровоцировать вульвит также могут следующие факторы:
- недостаточная или слишком частая гигиена гениталий;
- неправильное подмывание, подтирание;
- использование неподходящих средств гигиены;
- ненатуральные ткани нижнего белья, одежды;
- внутриутробное инфицирование;
- прием антибиотиков;
- иммунодефицит;
- сопутствующие заболевания;
- аномальное строение половых органов;
- нестабильный эмоциональный фон;
- плохая экология;
- неправильное питание.
Девочек в подростковом возрасте касается проблема вульвита при раннем начале интимных отношений, неразборчивых половых связях, сношениях во время менструации.
В дошкольном возрасте наиболее часто наблюдается неспецифический вульвит хронической формы.
Симптомы вульвита
Выраженность клинической картины при вульвите зависит от характера возбудителя и формы заболевания. Острый вульвит протекает более выражено, а хроническая форма отличается скудной симптоматикой и затяжным течением с чередованием обострения и ремиссии.
Пациентки с вульвитом жалуются на боль разной интенсивности, дискомфорт в области входа во влагалище, усиливающийся при ходьбе и/или мочеиспускании. Менструации провоцируют усиление всех признаков вульвита. Часто появляется жжение и/или зуд. Подобно любому острому воспалению, острый вульвит может сопровождаться повышением температуры.
Так как в области вульвы находится отверстие мочеиспускательного канала, воспалительный процесс распространяется на уретру с возможным восходящим инфицированием мочевого пузыря. Появляются расстройства мочеиспускания – дизурия.
Выделения из влагалища появляются при вторичном вульвите. Их характер и количество зависят от возбудителя заболевания. Специфический процесс характеризуют обильные, неприятно пахнущие выделения, трихомонадный вульвит сопровождают гнойные выделения характерного пенистого вида. При остром вульвите грибкового происхождения (кандидозном) появляются обильные выделения творожистого вида. У пожилых женщин выделений немного.
В некоторых случаях пациентка может точно указать на провоцирующую вульвит ситуацию: прием антибиотиков или гормональных средств, общие инфекционные заболевания, незащищенный половой контакт, нарушения гигиенических норм и т.д.
Симптомы острого вульвита препятствуют нормальной половой жизни.
При хроническом вульвите симптомы выражены слабо, а в период ремиссии могут стихать. Если активных жалоб у женщины нет, признаки вульвита могут быть выявлены только во время гинекологического осмотра.
Выраженность вышеуказанных симптомов носит индивидуальный характер!
Предварительный диагноз вульвита устанавливается во время гинекологического осмотра. Визуально определяется отек наружных половых органов, диффузная или очаговая гиперемия малых и больших половых губ. При выраженном воспалении на поверхности вульвы можно обнаружить мелкие кровоизлияния и эрозии, покрытые гнойным налетом.
Острый вульвит сопровождается выраженным местным воспалением и отеком, из-за этого осмотр в зеркалах вызывает сильную боль.
Чаще вульвит при беременности (90%) развивается при участии грибов кандида, когда на фоне снижения эстрогенного влияния изменяется нормальный состав микрофлоры и pH (кислотности) влагалищной среды. Ведущими симптомами кандидозного поражения вульвы являются: мучительный зуд, жжение в области наружных половых органов, а также выделения из половых путей похожие на творог. Реже наблюдаются расстройства мочеиспускания и боли при половом акте.
Выявление воспалительных процессов верхнего отдела половых путей (влагалище и шейка матки) при осмотре в зеркалах указывают на вторичный характер вульвита.
Во время беседы с пациенткой необходимо выяснить наличие эндокринных заболеваний и аллергий. Иногда хронический вульвит сопровождает экстрагенитальную патологию и не может быть ликвидирован без адекватной терапии негинекологического заболевания.
Подробная беседа и гинекологический осмотр помогают установить наличие воспаления. Чтобы определить его непосредственную причину проводятся следующие лабораторные методы диагностики:
— Мазки из влагалища, цервикального канала и уретры. Значительное количество лейкоцитов говорит о воспалении, а изменения в составе нормальной микрофлоры укажут на возбудителя. При специфическом процессе в мазках появляются трихомонады, гонококки или хламидии.
— ПЦР-диагностика на основные урогенитальные инфекции. Относительно новый метод диагностики, отличающийся большей достоверностью. Помогает обнаружить даже самое незначительное количество возбудителя в материале.
— Бактериологическое исследование. Материал для исследования собирается в пробирку. Посев необходим не только для обнаружения возбудителя, но и для определения подходящего антибиотика, способного его уничтожить.
— Общий анализ крови и мочи актуальны при остром вульвите, особенно с высокой температурой.
— Исследование крови на RW и ВИЧ. Берутся у всех пациенток вне зависимости от диагноза и клиники заболевания.
Обследование женщин со вторичным вульвитом может быть расширено дополнительными методами в зависимости от первичного заболевания.
Параллельное обследование полового партнера необходимо при подозрении на специфический процесс.
Лечение
Для предотвращения сыпи проводится комплексное лечение с применением общих и местных препаратов. Во время приёма лекарств заметно улучшение и стихание воспалительного процесса. Девочкам в 2 года и старше рекомендуется постельный режим. Препараты назначаются после диагностирования. Мазь, как местное лечение, применяется в обязательном порядке для острой и хронической формы заболевания. В соответствии с инструкцией проводится обработка половых органов.
Лечить вульвит следует осторожно с точки зрения психологии девочки, чтобы не вызвать у неё смущение и сильный дискомфорт. Использовать мазь и другие лекарства самостоятельно без предварительной консультации врача не рекомендуется – это может привести к ещё большим осложнениям
Девочкам 2 лет и старше необходимо обмывать половые органы отварами из ромашки и череды. После процедуры нельзя раздражать нежную кожу, вытирая её полотенцем. Необходимо аккуратно промочить поражённые участки сухой салфеткой, а затем наложить мазь.
По мере наступления гормональных изменений, у девочек после 2 лет и старше флора начинает изменяться. Они становятся менее подвержены вульвитам. Во взрослом репродуктивном возрасте эта болезнь встречается очень редко.
Распространенность вульвита у девочек очень высока: 60-70% случаев детских гинекологических заболеваний составляют воспалительные процессы, связанные именно с этой болезнью.
Девочки в возрасте от года до восьми лет находятся в группе риска.
Причины возникновения
Внешние половые органы маленьких девочек имеют определенные анатомо-физиологические особенности, делающие их менее защищенными от инфекций:
- Яичники девочек еще спят, не вырабатывая активно гормоны, поэтому влагалищный иммунитет слаб и не может противостоять инфекциям.
- Кожа девочек имеет тонкую дерму и рыхлый наружный слой эпидермиса, поэтому патогенная микрофлора легко попадает в организм.
- У детей кожных желез меньше, чем у взрослых, и они работают не так активно, что тоже облегчает проникновение микроорганизмов.
- pH влагалища выше, чем у взрослых женщин, а уровень гликогена и лактобацилл крайне низок. Патогенной микрофлоре проще размножаться в таких условиях.
Вульвит можно разделить на инфекционный (воспаление вызывают разнообразные микроорганизмы) и аллергический (воспаление является ответной реакцией на появление аллергена).
Причины развития инфекционного вульвита:
- Вульвит часто вызывается неспецифической микрофлорой — бактериями, которые всегда существуют в организме и активируются при определенных условиях, в основном тогда, когда иммунитет ослаблен (после курсов антибиотиков, длительных болезней, при наличии авитаминоза).
- Инородные тела (трава, песок, мелкие предметы), попавшие в зону влагалища, способны вызвать воспаление.
- Вульвитом часто болеют девочки, имеющие хронические заболевания (диабет, сбои в выработке гормонов, болезни кровеносной системы и прочие).
- Попадание инфекции через немытые руки: ребенок может, изучая себя, прикоснуться к своим половым органам.
- Опрелости во время ношения памперсов — частая причина развития этой болезни.
- Паразитарные инфекции, в особенности аскаридоз, в несколько раз увеличивают вероятность возникновения вульвита: сопровождающий их зуд вынуждает девочку расчесывать промежность, что способствует попаданию паразитов из ануса в зону половых органов.
- Несоблюдение правил гигиены — одна из наиболее частых причин появления заболевания.
Причины развития аллергического вульвита:
- наличие аллергии на какие-то пищевые продукты;
- использование гигиенических средств, имеющих в своем составе отдушки и красители;

слишком частое подмывание с использованием присыпок и мазей;
ношение нижнего белья, изготовленного из синтетических материалов.
Новорожденный ребенок может получить вульвит от матери во время родов или внутриутробно.
О симптомах и лечении баланита у ребенка читайте здесь.
Симптомы
Фото: sisquochealthcare.com
Симптомы вульвита у женщин
Признаки вульвита. Возникший зуд и жжение половых органов, является первым звоночком заболевания. Далее болезненные ощущения усугубляются при ходьбе, соприкосновения гениталий с нижним бельём. При мочеиспускании боль усиливается от раздражающего действия мочи. Сексуальные сношения не доставляют удовольствия, скорее, напротив, ведут к дискомфортным ощущениям.
Наблюдается покраснение, отёчность внешних половых органов, возможно эрозирование слизистой вследствие заболевания. Слизистая малых губ имеет зернистую структурную поверхность. Зуд и жжение сопровождаются выделениями из половых путей различного характера, возможны гнойные налёты. Заболевание протекает с увеличением паховых лимфоузлов, сопровождаемых их болезненной чувствительностью, возможно повышение температуры, общее недомогание.
Ни в коем случае нельзя расчёсывать зудящие участки, так как это ведёт к дополнительному травмированию нежной кожи вульвы, способствует распространению инфекции.
Тяжёлая форма протекания вульвита, захватывает анальное отверстие, паховые складки.
Чтобы облегчить неприятные ощущения, рекомендуется принять тёплую ванну с отваром трав, обладающим подсушивающим действием. Важный момент!!! Влажная среда, является благоприятной средой для распространения инфекции. Необходимо соблюдать все описанные условия гигиены. После водных процедур, следует аккуратно промокнуть половые органы, ни в коем случае не растирать. В качестве подсушивающего действия рекомендовано использовать присыпки.
Ещё одно золотое правило, удаление влаги производить спереди назад, и так же проводить водные процедуры.
Признаки вульвита у детей. Симптоматика протекания вульвита у детей не отличается от симптомов протекания у взрослых. Острое течение заболевания у девочек в раннем возрасте может являться причиной сращения малых и больших половых губ.
При появлении признаков вульвита, необходимо без промедлений обратиться к врачу во избежание осложнений, распространения инфекции на влагалище и внутренние половые органы.
При хроническом вульвите (как правило – непролеченная острая форма) указанные симптомы имеют вялотекущий характер, однако, они усиливаются при обострении болезни.
По этиологии образования различают первичный и вторичный вульвит.
Первичный вульвит возникает при несоблюдении гигиены, наличии мочеполовых свищей, недержания мочи, опрелостей при ожирении. Симптомы Вульвита возникают при заболеваниях эндокринной системы, злокачественных опухолях, воздействии химических, термических и механических факторов.
Химические факторы воздействуют из-за наличия агрессивной среды в субстанциях, содержащихся в средствах для ухода – ароматизированная туалетная бумага, мыло.
Термические – при воздействии повышенных температур на слизистую внешних половых органов (принятие горячих ванн).
Механические воздействия могут стать результатом травмирования, езды на велосипеде.
А у детей – первичные признаки вульвита могут появиться за счет склонности к диатезу или инфицирования гельминтами (острицами).
Причины вторичного вульвита: инфицирование микроорганизмами, передающимися половым путём, активно размножающаяся условно-патогенная флора, возникающая при сбое защитных функций организма.
По клинической картине течения заболевания различают острую и хроническую форму. При хроническом заболевании признаки вульвита появляются периодически, при обострениях.
Под симптомами вульвита могут маскироваться иные заболевания. Зуд, сопровождаемый расчёсами, может быть проявлением чесотки, педикулёза, псориаза, дермитов различной природы. Предраковые формы заболевания, рак вульвы, могут иметь сходные показатели протекания. Если заболевание длительно не поддаётся лечению, или поставленный диагноз вызывает сомнения, врач обязан провести биопсию для опровержения или подтверждения установленного диагноза. Диагностика заболевания может оказаться весьма сложной и продолжительной в связи с наличием множества факторов, провоцирующих заболевание. Возможно, кроме необходимого наблюдения у врача-гинеколога, понадобятся консультации других специалистов: терапевта, дерматовенеролога.
При появлении признаков вульвита обратитесь немедленно к врачу-гинекологу для проведения лабораторных, клинических испытаний, необходимых для диагностики, способствующей эффективному выявлению возбудителя или определению сопутствующего го заболевания, что позволит избежать осложнений.
Осложнениями вульвита являются образование кандиллом, рубцовых изменений.
Причины развития вульвита
Первичный чаще наблюдается у девочек в детском возрасте, что может стать причиной сращения малых половых губ. Характер течения вульвита может быть острым и хроническим.
Для определения причины воспаления и дальнейшего лечения необходимо обратиться к гинекологу. Среди наиболее распространенных причин развития воспалительного процесса врачи называют такие факторы:
- Нарушение правил личной гигиены. Особенно это касается маленьких детей, а также взрослых девушек в период менструации.
- Ношение тесного и неудобного нижнего белья. Может приводить к травмированию слизистой оболочки, что нередко провоцирует присоединение патогенной микрофлоры и как следствие — воспаление. Также факторами развития вульвита может быть длительное ношение прокладок, частые половые контакты.
- Появление опрелостей и раздражений внешних половых органов. Чаще всего подобные реакции развиваются в результате воздействия на вульву обильных выделений из влагалища или мочи при недержании.
- Снижение местного иммунитета, появление дисбактериоза влагалища и вульвы. Подобные реакции почти всегда появляются после приема антибиотиков, цитостатиков или прохождения курса лучевой терапии.
- Нарушение гормональной регуляции организма. Такие эндокринные патологии, как сахарный диабет, снижение функции яичников, ожирение, способствуют развитию патогенной микрофлоры, проникшей в организм женщины.
- Недостаточное поступление в организм витаминов и минералов. Наблюдается при диетах и неполноценном питании. Может вызывать сухость слизистых оболочек наружных половых органов с образованием микротрещин, которые становятся входными воротами для инфекции.
- Наличие патологических образований в соседних органах. Особенно это опасно, если патологические образования обнаруживаются в органах и тканях, которые соединяются с влагалищем. Часто это фистулы с мочевым пузырем или прямой кишкой.
- Травматическое расчесывание половых органов. Непроизвольное желание чесать половые органы может возникать в результате неврозов, заражения гельминтами или при гипергидрозе (повышенной потливости).
Частое развитие первичного вульвита у детей и женщин в постменопаузальном периоде объясняется особенностью слизистой оболочки, которая в этот период сухая и тонкая. Это явление в детском возрасте обусловлено недоразвитием сальных и потовых желез, которые увлажняют вульву. В пожилом возрасте сухость связана с угасанием функций желез.
Для женщин репродуктивного возраста более опасен вторичный вульвит, так как у них развиты системы защиты от микроорганизмов. Главными защитными механизмами становятся кислая реакция рН, обусловленная наличием палочек Додерляйна (молочно-кислые бактерии), стабильность гормонального фона, а также активное функционирование желез вульвы.
Стоимость услуг гинеколога в Университетской клинике
| Услуга | Цена, руб. |
| Прием (осмотр, консультация) врача-гинеколога с высшей квалификационной категорией | 1700 |
| Ультразвуковое исследование матки и придатков | 1100 |
| Взятие гинекологического мазка | 350 |
| Введение или удаление внутриматочной спирали | 1500 |
| Все цены ⇒ |