Симптомы и лечение загиба желчного пузыря у ребенка
Содержание:
Лечение
Незначительно загнутый желчный пузырь не вызывает функциональных нарушений билиарной системы. Это состояние приравнивается к проявлению физиологической нормы и не требует лечения. Такие дети находятся под постоянным наблюдением, пока не «перерастут» функциональную проблему.

Врожденный перегиб невозможно вылечить. Поэтому терапия проводится с целью борьбы с застоем желчи, а также предупреждения развития опасных осложнений. При сильно изогнутой форме, двойном перекруте, в случае невозможности коррекции общего состояния, применяют радикальные меры – удаление желчного пузыря.
Если у ребенка загиб желчного пузыря становится причиной нарушения функционирования билиарной системы, выбирают эффективную схему лечения. Для этого малыша детально обследуют для выявления сопутствующего заболевания. Нередко перегиб желчного пузыря сочетается с дискинезией желчных протоков. Это значит, что лечить нужно и основное заболевание.
Медикаментозная терапия
Лечебные мероприятия с назначением лекарственных средств направлены на устранение и предупреждение задержки желчи в пузыре, обеспечения ее своевременной эвакуации, улучшения общего самочувствия, повышения иммунитета.
При перегибе желчного, детям назначают следующие лекарства:
| Фармакологическая группа | Действие на организм | Препараты |
| Спазмолитики | Снимают спазмы, устраняют болезненные ощущения. Применяются при болевом приступе, при выраженной загнутой форме желчного. | Папаверин, Но-Шпа |
| Желчегонные | Усиливают отток желчи, улучшают работу органов ЖКТ, восстанавливают правильную форму желчного пузыря при функциональных нарушениях. | Для детей до 5 лет – Фламин, Холафлукс, школьникам – Холензим, Одестон, Барберин, травяные чаи |
| Антибиотики | Используются для лечения загиба желчного пузыря у ребенка при инфицировании желчи для ликвидации воспалительного процесса. | Амоксициллин |
| Средства, нормализующие микрофлору кишечника | Назначаются в комплексе с антибиотиками для предупреждения дисбактериоза, а также для устранения диареи, восстановления иммунной защиты организма. | Аципол, Линекс, Бифидумбактерин, Нормобакт |
| Седативные | Успокаивающие средства начинают использовать при тяжелом течении болезни. В комплексе со спазмолитиками они помогают уменьшить выраженность болевого синдрома при двойной и других формах изгиба. | Чай из сбора трав |
В дополнение к основному лечению педиатры рекомендуют давать детям поливитаминные препараты. Грудничку до года – Мульти-табс бэби в каплях, его можно пить и новорожденным, с первых дней жизни. После года – Пиковит, Мульти-табс Малыш.
Лечебная гимнастика
При незначительном изгибе, перекручивании желчного пузыря, педиатр подбирает комплекс упражнений. Легкая физическая нагрузка поможет:
- снять напряжение мышечной ткани;
- улучшить сократительную функцию пузыря и желчевыводящих путей;
- повысить качество обменных реакций и пищеварения.

Врач назначает кратность и длительность применения комплекса ЛФК, обучает родителей правильному выполнению лечебных движений. Для улучшения оттока желчи выполняют следующие упражнения:
- В течение 2 минут ходить, высоко поднимая колени.
- В положении стоя, 4 минуты выполнять повороты туловища в разные стороны, держа руки на поясе.
- Не меняя исходного положения, сделать неглубокие приседания. Длительность – 1 минута.
- Ребенку предлагают лечь на спину, сделать вдох, медленно поднять руки вверх, при выдохе – опустить вниз.
Маленькие дети делают лечебную гимнастику под присмотром взрослых. При появлении болевых ощущений, головокружения, мелькания «мушек» перед глазами, выполнение упражнения прекратить и сообщить об этом лечащему врачу.
Диетотерапия
При перегибе желчного пузыря у ребенка в лечение включают коррекцию питания. Соблюдение диеты разгружает билиарную систему, улучшает пищеварение, предупреждает опасные последствия. Диета строится на соблюдении правил и норм здорового питания:
- дробный прием пищи – 6–7 раз в день через каждые 2–3 часа;
- легкий ужин за 1,5 часа до сна;
- рацион – сбалансированный, пища – легкоусвояемая;
- перед подачей на стол еду необходимо разогревать до теплого состояния;
- предпочтение отдается пище, приготовленной путем варки, на пару;
- исключаются жирные, острые, соленые блюда.

Продукты не должны вызывать брожение и тяжесть в животе. Детей кормят хорошо разваренными кашами, нежирным мясом, рыбой, супами на овощном бульоне. В рацион включают кисломолочные продукты, компоты, кисели, свежие овощи и фрукты. Под строгим запретом сладкая газированная вода, чипсы, острые сухарики, сдоба, торты, фастфуд.
Диетическое питание для детей
Диетотерапия включается в лечение патологий ЖКТ. Правильное питание облегчает работу органа, минимизирует нагрузку, нормализует процессы пищеварения, является профилактикой осложнений.

К основным принципам лечебного питания при патологии относят:
- Частое, дробное принятие пищи. Малыш должен кушать через каждые 2-3 часа, порции блюд содержат 100-150 г продукта в зависимости от возраста. В день 5-6 приемов пищи.
- До сна нельзя есть тяжелую пищу. Ужин должен состояться за 2 часа до отхода ко сну.
- В диете содержаться продукты из разной группы: белки, углеводы, жиры (растительные), клетчатка. Пища легкоусвояемая и соответствует возрасту ребенка.
- Не используют в приготовлении жиры животного происхождения: свинину, говядину, жирные мясные бульоны. Продукты являются тяжелой пищей для ребенка, трудноперевариваемой.
- Нельзя давать малышу холодную пищу, что стимулирует сужение протоков ЖВП, приводит к новому приступу боли.
- Блюда готовятся на пару, в духовке, тушатся, варятся. Исключается жареная, маринованная, копченая еда.
Разрешенные продукты
Продукты должны иметь лёгкую усвояемость, не вызывать тяжести в желудке, метеоризма.
Детям при загибе можно давать:
- ржаной с отрубями, несвежий пшеничный хлеб;
- первые блюда на овощном бульоне (супы);
- галетное, диетическое печенье;
- яйца всмятку, омлеты (1-2 раза в неделю);
- нежирные кисломолочные продукты;
- каши на воде;
- овощные и фруктовые пюре;
- рагу из овощей;
- фрукты и овощи (кроме редиса, редьки, лука) в вареном, печеном, свежем (реже) виде;
- вареное мясо птицы;
- куриный бульон из грудинки.
Запрещенные продукты
Полностью исключить из питания на время лечения стоит следующие продукты:
- сладости (шоколад, пирожные, сливки, торты);
- молоко, майонез с высоким содержанием жирности;
- фаст-фуд;
- чипсы;
- овощи на основе эфирных масел: редис, лук, чеснок, редька;
- свежий пшеничный хлеб.

После восстановления органа список продуктов является ограниченным. Гастроэнтерологи предупреждают, не стоит включать запрещенные блюда в еду после терапии, чтобы исключить рецидивы.
Примерное меню на неделю
Разнообразие питания зависит от возраста ребенка. Если малышу исполнилось 2 года, можно попеременно давать мясное и рыбное блюдо, на завтрак разнообразные каши, компоты заменять при необходимости на соки, морсы.
| Прием пищи | Блюда |
| Первый завтрак (7.00-8.00) | Крупяная каша на воде (гречневая, манная, овсяная, пшенная, геркулесовая). |
| Второй завтрак (10.00-11.00) | Йогурт обезжиренный, компот. |
| Обед (13.00-14.00) | Суп на овощах, гречка с запеченной рыбой. Морс из некислых сортов ягод. |
| Полдник (16.00-17.00) | Каша овсяная, компот. |
| Ужин (19.00-20.00) | Нежирный и некислый кефир, галетное печенье. |
Лечение перегиба жёлчного пузыря у детей
Методы лечения перегиба у детей в основном консервативные. Назначаются лекарственные средства, устраняющие нарушение оттока жёлчи. Принимают, например, препараты спазмолитики. Они помогают предотвратить чрезмерное накопление печёночного секрета. Курс лечения врач назначает индивидуально для каждого пациента. В случае необходимости терапию повторяют.
Для снятия воспалительного процесса или его купирования педиатр назначает приём курса антибиотиков. Они предотвращают развитие патогенной микрофлоры, которая становится результатом скопления и застоя жёлчи.
Чтоб восстановить правильную работу жёлчного пузыря педиатр может назначить физиотерапевтические процедуры. Они помогут насытить орган необходимыми полезными веществами, восстановить работу мышц, а также стабилизировать секреторную функцию.
В обязательном порядке ребёнка приучают к правильному питанию. Ущербный пузырь не справляется с обилием насыщенной холестерином жирной, жареной, солёной и копчёной пищи.
Её нужно исключить из рациона введя в него свежие, варёные и запечённые:
- овощи;
- фрукты;
- крупы;
- диетическое мясо.
https://youtube.com/watch?v=kmtTv4C7tOA
Кроме этого, в основе диеты лежат принципы правильно питания. Пища употребляется несколько раз в день небольшими порциями. Желательно не менее 5 трапез.
Не рекомендуется употреблять сладости, фастфд и сладкие газированные напитки. Они усугубят ситуацию, если у ребёнка перегиб жёлчного пузыря.
Лечение может проходить в домашних условиях или санатории. В первом случае родители часто прибегают к народной медицине. Используют отвары горечавки жёлтой, мяты, календулы. Применять их следует с разрешения лечащего врача. Он же пропишет прибиотики. Бактериальные препараты нормализуют работу кишечника. Антибиотики и прочие лекарства угнетают его естественную микрофлору.
Хирургическое вмешательство назначают только в экстренных случаях, когда ни один из методов консервативного лечения не дал положительных результатов. Операция ─ последний способ предотвратить распространение инфекции и развитие воспалительного процесса.
Как проявляется патология
Еще на этапе беременности может возникнуть подозрение на врожденное отклонение у плода. Чаще патология выявляется случайно, при плановом УЗИ-обследовании внутренних органов ребенка. В младшем возрасте симптомы перегиба возникают при серьезных аномалиях развития. Если загиб слабо выраженный, симптомы могут возникнуть по мере взросления. Первые признаки чаще выявляются у детей младшего школьного возраста. Это связано с резким изменением образа жизни и питания ребенка.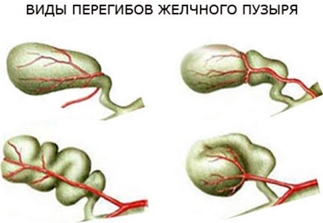
Приобретенный перегиб провоцирует изменение перистальтической активности желчевыводящих протоков, застой в просвете желчного пузыря. Признаки нарушений могут варьировать в зависимости от типа дискинезии. Если она гипомоторная и желчь выделяется в недостаточном количестве, у больного возникают:
- хронические нарушения пищеварения;
- ощущение тяжести и распирания в животе после еды;
- вздутие и метеоризм;
- склонность к запорам;
- желтушный синдром;
- тянущие и ноющие боли в зоне подреберья справа.
Гиперкинетический тип сопровождается выбросом чрезмерного количества желчи. При этом возникают горечь во рту, изжога, нарушение пищеварения, воспалительные поражения желудка и 12-перстной кишки, хроническая диарея, метаболические расстройства.
Из специфических проявлений, по которым можно заподозрить перегиб желчного, – периодические тянущие, колющие, режущие боли в правом боку, усиливающиеся после употребления еды.
Классификация перегибов желчного
Загибы пузыря разделяют на врожденные и приобретенные. По степени устойчивости выделяют лабильные и фиксированные деформации. Для детей свойственен первый тип. Это «временные» изменения, которые самоустраняются по мере роста и развития ребенка. Они редко сопровождаются формированием плотных фиброзных «тяжей» в мускулатуре и исчезают бесследно.
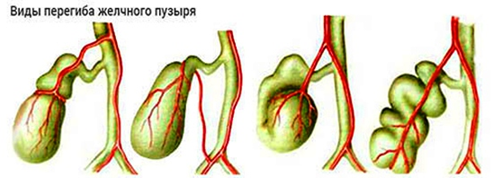
Фиксированные (устойчивые) перегибы чаще выступают врожденной патологией. Изменение формы органа ярко выраженное. Зависимо от места загиба и количества, выделяют двойные, тройные и даже множественные перегибы. Пузырь может приобрести форму бумеранга, песочных часов. Двойные загибы с выраженным искривлением называют S-образными. Такая деформация считается наиболее опасной. Она редко исчезает самостоятельно.
Медики классифицируют загибы пузыря по месту их положения. Чаще встречаются искривления между дном и телом, шейкой и желчевыводящим протоком. Реже диагностируют искривления тела пузыря, зоны между телом и шейкой.
Диагностика заболевания и осложнений
Заподозрив эту патологию на основании симптомов, врач назначает ультразвуковое исследование либо, в более сложных для диагностики ситуациях, компьютерную томографию. С помощью прибора видна локализация загиба, а также возможные осложнения:
- нарушение функции печени;
- холестаз (застой желчи во всей желчевыводящей системе);
- воспаление поджелудочной железы;
- образование спаек в брюшной полости (так называется состояние, когда органы срастаются с брюшиной);
Перегиб желчного пузыря
Биохимические анализы крови (печеночный комплекс, амилаза), а также анализ кала на эластазу назначаются в тех случаях, когда симптомы у больного заставляют врача подозревать нарушение работы печени и поджелудочной железы. Эти осложнения развиваются при тяжелом течении патологии. УЗИ позволяет выявить дефекты в строении этих органов, наличие воспаления, но определить степень нарушения функции можно только при помощи анализов.
Причины и симптомы перегиба в области шейки
Выделяют 2 типа изгиба шейки желчного пузыря: врожденный и приобретенный. У взрослых диагностируется второй вид. Он появляется из-за:
- запущенных заболеваний желчного пузыря и других органов пищеварения;
- хронической формы холецистита;
- увеличения размеров печени – гепатомегалии. Поскольку пузырь расположен рядом с железой, ее деформации отражаются на форме органа;
- интенсивных физических нагрузок – занятий профессиональным спортом, в тренажерном зале, одно- или многократных поднятий тяжестей;
- ожирения, резкого набора веса или его потери;
- переедания или строгих диет – самое опасное неправильное питание, когда многочасовое голодание чередуется с обильным приемом пищи;
- травм и повреждений печени;
- спаек в желчном пузыре;
- аномального расположения кровеносных сосудов, проходящих близ органа;
- опущения органов или возрастных изменений;
- малоактивного образа жизни – по вине больного или из-за работы, на которой приходится подолгу сидеть либо стоять;
- беременности – из-за давления плода на органы брюшной полости они деформируются.
Если состояния регулярно повторяются, они приведут к перегибу в шейке желчного пузыря.
Лечение перегиба шейки желчного пузыря пациенты не откладывают, так как патология сопровождается острыми симптомами:
- тяжестью в желудке;
- привкусом горечи во рту;
- сдавливанием в области правого подреберья – при резком повороте части туловища влево возникает острая боль;
- увеличенным выделение пота (гипергидрозом) и слюны (гиперсаливацией);
- учащенным дыханием и сердцебиением;
- головными и мышечными болями;
- серостью либо желтушностью кожи и слизистых;
- нарушением работы органов пищеварения – вздутием живота и кишечника, тошнотой, рвотой, расстройством стула, резкими болями в желудке. Последние иррадиируют в поясничный отдел или плечевой пояс;
- обесцвечиванием каловых масс;
- потерей аппетита, резким беспричинным похудением;
- потемнением мочи – она меняет цвет на коричневый или насыщенно-желтый.
В сложных случаях присоединяется бактериальная инфекция. Она приводит к перитониту – воспалению брюшины. Заболевание проявляется симптомами интоксикации и требует госпитализации.
Если у пациента желчный пузырь с перегибом в области шейки, он теряет аппетит. Возникает дискомфорт после каждого приема пищи, особенно от жирных, соленых и кислых продуктов.
Диета
Одним из самых важных условий лечения загиба является соблюдение диеты. Лекарства, физиотерапии и другие средства не окажут должного воздействия без сбалансированного рациона.
Нельзя употреблять:
- жирное, жареное, острое и соленое;
- мучные изделия, сладости;
- копчености;
- молоко;
- газированные напитки;
- чипсы и фаст-фуд.
В рационе должны присутствовать:
- продукты, обеспечивающие усиленный отток желчи (например, тыква, которую можно запекать и варить, или тыквенный сок);
- овощи и фрукты;
- большое количество воды для устранения сгустков желчи;
- кисломолочные продукты;
- вареные и запеченные блюда.
Еда, приготовленная самостоятельно, будет полезней. Ребенку вредны красители, консерванты и пищевые добавки в таких количествах, как в готовой еде в магазине.

В качестве завтрака хорошо подойдет омлет на пару или геркулесовая каша на воде с кусочками фруктов. Каши особенно хороши при этом недуге. Также очень полезен творог. При загибе ребенку можно употреблять следующие сладости: зефир, суфле, несдобные крекеры. Бананы, груши, абрикосы и некислые сорта яблок тоже будут хороши при заболевании.
Полезны будут нежирные овощные супы. Подойдут котлеты на пару, вареный кролик, свинина и говядина. Нельзя при приготовлении пищи использовать сливочные и растительные масла, но можно немного добавить в тарелку.
Ребенок должен питаться часто, но маленькими порциями, что обеспечит нормализованный отток. Для детей с таким заболеванием предусмотрены порции до 300 г около пяти раз в день. Необходимо употреблять ту еду, усвоение которой происходит легко и безболезненно для организма.
Лечение деформации жёлчного у детей
Главные цели врачей – нормализация течения жёлчи и снятие болевых симптомов.
Достичь положительных результатов, в большинстве случаев, можно применяя медикаментозные средства:
- Лечебная методика подразумевает приём спазмолитиков. Они нужны, поскольку деформация жёлчного пузыря у ребёнка часто доставляет ему боль. Лечение спазмолитиками снимает её. Выбор средства должен осуществлять врач. Не все препараты спазмолитики безопасны для маленьких пациентов.
- Жёлчегонные фармакологические средства. Помогают выводить излишки печёночного секрета из пузыря. Как и спазмолитики, жёлчегонные имеют противопоказания.
- Для нормализации работы желудочно-кишечного тракта назначаются пробиотики. Это бактериальные препараты.
- В обязательном порядке прописывается комплекс витаминов. Также назначаются иммуностимулирующие препараты.
- Если аномалия сопровождается или вызвана инфекционными заболеваниями, пациенту прописывают противовирусные средства. При тяжёлом состоянии назначаются антибиотики.
В серьёзных ситуациях необходима помощь хирургов. Впрочем, оперируют детей с деформацией жёлчного пузыря лишь в 3% случаев.
Для исправления ситуации, кроме медикаментозных препаратов, применяют лечебную гимнастику и строгую диету. В первом случае рекомендуется выполнять комплекс упражнений. Все действия должны быть плавными, нельзя допускать усиленных физических нагрузок.
Важно соблюдать диету, которая поможет избежать проблем с работой желудочно-кишечного тракта и не допустит избыточной нагрузки на печень, жёлчный пузырь. https://www.youtube.com/embed/M5icX2llIJc
- отказаться от жирной, копчёной, солёной и острой пищи;
- есть меньше картофеля, ведь овощ насыщен вредным при деформации жёлчного азотом;
- обогатить рацион фруктами и овощами;
- пить побольше соков, только свежевыжатых;
- отдавать предпочтение тушёным или отварным блюдам, желательно только из овощей;
- мясные продукты берут нежирные, готовить на пару или варят;
- от мучных продуктов следует отказаться, оставив в меню немного хлеба из ржаной муки или из цельных злаков.
Питаться необходимо порционно. За сутки приём пищи осуществляется 5─6 раз в небольшом количестве. Запивать еду чаем или кофе нельзя. Также рекомендуется употреблять как можно меньше сладкого.
Диета и приём медикаментозных препаратов помогают справиться с деформацией жёлчного пузыря у детей в большинстве случаев.
Для повышения иммунитета и уменьшения симптомов применяются и народные рецепты. Но в этом случае необходимо быть осторожными. Любое средство используется только после согласования с лечащим врачом. Только в этом случае положительный результат не заставит себя ждать.
Все чаще в последнее время специалистами диагностируются аномальные формы желчного пузыря у детей различных возрастов – согласно статистике это 25% подрастающего поколения. Наиболее частые нарушения наблюдаются у подростков – на фоне стремительного физического развития застой желчи на протяжении длительного времени становится причиной возникновения острых воспалительных процессов, вплоть до образования в протоках, выводящих желчь, и желчном пузыре камней и песка. Достижения современной медицины помогают справиться с большинством заболеваний, при этом основной задачей родителей остается своевременное выявление недуга и обращение за помощью к специалистам. Ведь лечение нельзя откладывать, тем более нельзя заниматься самолечением.
Перегиб желчного пузыря у ребенка
Аномалии желчного пузыря в виде перетяжек и перегибов регистрируются у 30% детей уже в периоде новорожденности. Перекруты и перегибы, на ряду с другими пороками развития желчевыводящих путей, могут стать причиной механической желтухи в этом возрасте. Врожденная аномалия проявляется в младенчестве срыгиванием, вздутием живота, расстройствами пищеварения и стула. Кроме того, данные симптомы часто становятся выраженными при переводе на твердое питание, что заставляет обследовать ребенка.
Большая часть выявленных перегибов у более взрослых детей — это функциональные и связаны они с быстрым ростом ребенка и желчного пузыря. При росте ребенка эти перегибы могут появляться и исчезать. Поэтому является ошибкой постановка диагноза «дискинезия» на основе выявленных функциональных перегибов. Функциональные перегибы редко затрудняют отток желчи, но они относятся к предрасполагающим факторам.
Дискинезия и загиб желчного пузыря у ребенка школьного и подросткового возраста проявляются более выражено, что связано с нарушением режима питания, употреблением не полезных продуктов (чипсы, острые сухарики, жареные блюда и прочее). У детей появляется периодическая тошнота и рвота, связанные с погрешностями в питании.
Ребенок может жаловаться на тупую боль в правом подреберье, снижение аппетита, горечь во рту, отрыжку с запахом тухлых яиц. Болевой синдром связан не только с приемом пищи, но и с перееданием, а также с физической нагрузкой. Бывают болевые приступы, после которых отмечается обесцвечивание кала, а при длительном нарушении желчеоттока может быть пожелтение склер. Безусловно, такое состояние ребенка требует медикаментозного лечения.
Комаровский в своих комментариях отмечает, что лечение должно проводиться только в случае фиксированных перегибов и при наличии жалоб у ребенка. Обычно ребенку ставится диагноз «дискинезия желчевыводящих путей». Лечение нужно начинать с нормализации ритма питания и исключения запрещенных продуктов.
Полезно включить в рацион продукты с желчегонным эффектом: тыква, тыквенный сок, кукурузное масло, отруби (пшеничные, кукурузные или овсяные), морковь и свекла в любом виде, курага, сливы, яблоки, клубника, каши из цельнозерновой крупы. Тыкву можно запекать и понемногу добавлять в различные каши. Также нужно следить за тем, чтобы ребенок в достаточном количестве употреблял жидкость для профилактики сгущения желчи. Если коррекция питания не дает выраженного улучшения, тогда детям назначается медикаментозное лечение и фитотерапия.
В целом лечение не отличается от такового у взрослых. При гипертонической форме для купирования боли назначаются спазмолитики: Дибазол, Но-шпа, Папаверин. Назначаются они коротким курсом (до 5 дней). Из спазмолитических препаратов хороший эффект отмечается при применении Бускопана. Назначается он детям с шести лет по 1 таблетке три раза вдень. Также широко используется Дюспаталин (разрешен у детей старше 12 лет). Препарат назначается до еды 2 раза в день, при необходимости его можно применять длительно.
После купирования болевого синдрома рекомендуются желчегонные препараты. Современные препараты растительного происхождения и синтетические оказывают сочетанное действие: спазмолитическое, холеретическое, гепатопротекторное и холекинетическое. У детей в возрастной дозе используются Олиметин, Холосас, Холагол, Гепабене, Одестон, Хофитол, Галстена, Хепель.
Для детей любого возраста важно оптимизировать режим дня и образ жизни. Прежде всего необходимо проследить за тем, чтобы у ребенка был полноценный ночной сон для восстановления регуляторных процессов в ЦНС
В подростковом возрасте физиологическим является 8-ми часовый сон, у младших школьников он должен составлять 9-10 часов.
Если ребенок астенизирован, ему необходим дополнительный дневной сон
Для всех возрастов важно ограничивать время пребывания за компьютером и просмотра телепередач (не более 2-3 часов в день). Одновременно рекомендуется достаточная физическая активность и прогулки — это важный лечебный компонент при дискинезиях желчевыводящих путей