Приобретённый порок сердца — симптомы и лечение
Содержание:
- Диагностика
- Симптомы митрального стеноза
- Клиническая картина
- Анатомия сердца
- Когда возникает систолический шум в сердце
- Какие симптомы должны насторожить пациента?
- 1 «Тук-тук» или сердечные тоны
- Образ жизни при митральном стенозе
- Патогенез (что происходит?) во время Митрального стеноза (стеноза митрального клапана):
- Причины заболевания
- Почему возникает заболевание
Диагностика
При проявлении в организме указанных симптомов следует незамедлительно обратиться к кардиологу, чтобы пройти диагностику и подтвердить или опровергнуть наличие патологии в организме. Дело в том, что проявление данных симптомов ещё не говорит о том, что у больного митральный стеноз. Поэтому ставить диагноз себе самостоятельно недопустимо в любом случае.
Диагностика недуга состоит из личного осмотра, аускультации, лабораторных и инструментальных методов исследования.
Первоначально выясняется анамнез, когда именно начали проявляться симптомы и были ли предшествующие для этого факторы – чрезмерные физические нагрузки, стрессы, перенесённые операции и так далее. Обязательно врач проводит аускультацию (прослушивание сердца). Метод аускультации позволяет предварительно поставить диагноз, до того как будет проведена более углублённая диагностика.
В стандартную программу диагностики митрального стеноза входит следующее:
- физикальный осмотр – личный и семейный анамнез, аускультация;
- общий анализ крови;
- общий анализ мочи.
По результатам этого обследования могут назначаться такие процедуры:
- биохимический анализ крови;
- коагулограмма (тест на сворачиваемость крови).
Кроме этого, обязательно назначаются инструментальные анализы:
- ЭКГ;
- ЭХО (эхокардиография);
- рентгенологическое исследование органов грудной клетки;
- чреспищеводная эхокардиография — так как пищевой зонд проходит очень близко от сердца, этот метод исследования позволяет увидеть очертания сердца и размеры митрального отверстия.
ЭКГ-исследование, при подозрении на такой патологически процесс, обязательно. Аускультация может указать только примерно на степень поражения. К слову сказать, ЭКГ-исследование проводится обязательно, если есть подозрение на нарушения в работе сердечно-сосудистой системы.
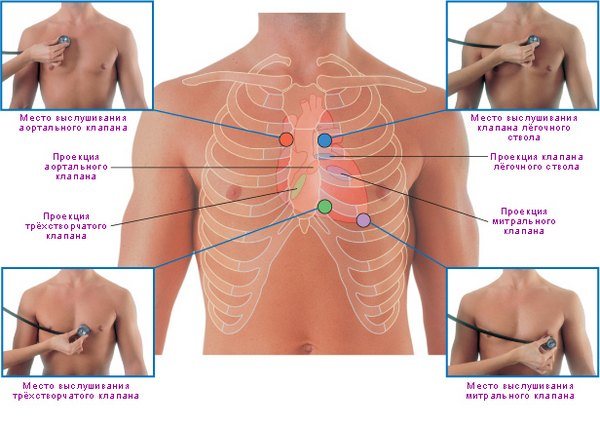
Аускультация сердца
Помимо этих методов исследования и консультации у кардиолога, может понадобиться консультация ревматолога и кардиохирурга. Такие назначения врач может дать только в случае, если сужение отверстия достигло умеренной или тяжёлой формы.
Симптомы митрального стеноза
Клинические симптомы митрального стеноза во многом зависят от степени поражения клапана. На начальной стадии заболевания, при легкой степени митрального стеноза особых затруднений при движении крови не возникает. Поэтому клиническая картина скудная и может проявляться лишь повышенной утомляемостью человека.
При второй степени митрального стеноза появляется ощутимое препятствие для движения тока крови из левого предсердия в желудочек. На этом этапе могут возникать симптомы легкого кислородного голодания за счет функционального обкрадывания головного мозга, дистальных (удаленных) мышц конечностей.
Это могут быть следующие признаки стеноза митрального клапана:
- быстрая утомляемость мышц рук и ног при интенсивных физических нагрузках;
- чувство онемения или холода в ногах и кистях пальцев рук;
- бледность кожных покровов рук, ног и носогубного треугольника на лице;
- головокружения и головные боли при перепадах температуры, влажности, при активной физической активности;
- постоянное чувство усталости и снижения жизненного тонуса.
Третья степень митрального стеноза характеризуется патологическими изменениями в легочном круге кровообращения. Это приводит к расширению границ сердца вправо с появлением одышки, ощущения сердцебиения, аритмии, легочной гипертонии.
В это время могут появиться не типичные симптомы:
- обширные отеки на голенях и лице, особенно в первой половине дня;
- усиление одышки в положении лежа;
- непродуктивный длительный кашель;
- отделение мокроты с прожилками крови.
Первичные симптомы митрального стеноза могут проявляться только в экстренных ситуациях или на фоне повышенных физических нагрузок. Однако заболевание характеризуется склонностью к прогрессированию. В течение жизни происходит постепенно сужение просвета митрального клапана. На фоне этого признаки постоянно нарастают до того момента, когда может потребоваться медицинская помощь.
Но стоит знать, что в настоящее время существуют клинически обоснованные методики консервативного лечения, которые позволяют эффективно сдерживать склерозирование клапанов сердца и сохранять достаточный уровень здоровья сердечной мышцы без оперативного вмешательства. К сожалению доступны эти методы только на начальных стадиях заболевания. Поэтому каждому пациенту, который ощущает неприятные симптомы в области сердца, рекомендуется своевременно обращаться на прием к врачу для прохождения обследования.
Клиническая картина
Клиническая картина
зависит от степени сужения митрального
отверстия и его компенсации.
При выраженном
сужении отверстия очень рано появятся
жалобы на одышкудаже при
небольших физических нагрузках,кашель,кровохарканье(из-за выраженного
застоя крови в малом круге кровообращения).
Появляются приступы сердечной астмы.
Часто беспокоит сердцебиение, перебои
в работе сердца, а при декомпенсации
его правых отделов – отеки на ногах,
увеличение живота в объеме, тяжесть в
правом подреберье.
Объективное
обследование. Общий осмотр:митральное
лицо(facies mitralis) – цианоз губ, мочек
ушей, крыльев носа и цианотический
румянец на щеках (митральная «бабочка»).
При осмотре и пальпации области сердца
выявляетсясердечный толчок,
верхушечный толчок не изменен. Выявляется
эпигастральная пульсация. У детей,
молодых лиц можно выявить «сердечный
горб». В области верхушки сердца
пальпируетсядиастолическое грудное
дрожание– «кошачье мурлыканье»,
но верхушечный толчок невысокий,
ограниченный.
Пульс часто
различный на руках, т.е. величина и
наполнение его уменьшены на левой руке
(p.differens) из-за сдавления
левой подключичной артерии увеличенным
левым предсердием (симптом Савельева-Попова).
СистолическоеАД сниженоиз-за
малого ударного объема.
Перкуссия области
сердца. Из-за увеличения левого
предсердия смещается левая граница
относительной сердечной тупостив
3 межреберьи влево. Кроме этого
смещается вправо правая граница
относительной сердечной тупости из-за
увеличения правого желудочка. Верхняя
граница смещается вверх. Сердце
приобретаетмитральную конфигурациюсо сглаженной сердечной талией.
Аускультация.
Из-за уменьшения диастолического
наполнения левого желудочкаусиливается
I тонна верхушке сердца. Он становится
громким (хлопающим). После II тона на
верхушке определяетсятон открытия
митрального клапана. Так образуется
трехчленный «ритм перепела»
(см. главу «Тоны сердца»). Выявляетсяакцент II тонана легочном стволе.
Может быть раздвоение или расщепление
II тона на легочном стволе. На верхушке
выслушиваетсядиастолический шум,
который может возникать в начале диастолы
(протодиастолический), в ее середине
(мезодиастолический) или в конце
(пресистолический). Первый – убывающий,
а последний – нарастающий. Шум никуда
не проводится, лучше всего выслушивается
в вертикальном положении больного или
на левом боку на выдохе. С развитием
относительной недостаточности клапана
легочной артерии из-за высокого АД в
легочном стволе, может появиться
диастолический шум во втором межреберьи
слева у края грудины (шум Грехема-Стилла).
Инструментальная
диагностика. При рентгенографии
определяетсямитральная конфигурациясердца, признаки гипертрофии, дилятации
левого предсердия и правого желудочка.
На ЭКГ:
правограмма, гипертрофия правого
желудочка и левого предсердия (P –
“mitrale”- широкий и двугорбый зубец Р в
I, II стандартных отведениях, аVL).
Нередко наблюдается мерцательная
аритмия.
На
ЭХО-КГ:
гипертрофия, расширение полости левого
предсердия, правого желудочка, уменьшение
просвета левого атриовентрикулярного
отверстия, однонаправленное движение
передней и задней створок митрального
клапана вниз в фазу диастолы, уменьшение
амплитуды и скорости раннего диастолического
закрытия передней створки митрального
клапана. В допплеровском режиме выявляется
турбулентный поток крови из левого
предсердия в левый желудочек во время
диастолы.
Эхокардиографически
выделяют 4 степени митрального стеноза:
-
Незначительный
стеноз митрального отверстия – 4-3 см2; -
Умеренный
стеноз – 2,9-2 см2; -
Выраженный
стеноз – 1,9-1,1 см2; -
Критический
стеноз – менее 1 см2.
Катетеризация
сердца.
Манометрически регистрируется
патологический градиент давления между
левым предсердием и левым желудочком,
составляющий 5-30 мм.рт.ст. Давление в
легочном стволе повышено (систолическое
до 40-120 мм.рт.ст., диастолическое – до
15-20 мм.рт.ст., среднее – до 20-85 мм.рт.ст.
при норме соответственно 30, 10 и 15
мм.рт.ст.).
Анатомия сердца
Сердцемалого круга кровообращениябольшого круга кровообращения: Первое и основное условиеВторое обязательное условиеИз чего состоит сердце
- Перикард – наружная двухслойная сумка из соединительной ткани. Между наружным и внутренним слоем есть небольшое количество жидкости, которая помогает уменьшить трение.
- Миокард – средний мышечный слой, который отвечает за сокращение сердца. Он состоит из особых мышечных клеток, которые работают круглосуточно и успевают отдохнуть за доли секунды между ударами. В разных участках толщина сердечной мышцы не одинаковая.
- Эндокард – внутренний слой, который выстилает камеры сердца и образует перегородки. Клапаны – это складки эндокарда по краям отверстий. Этот слой состоит из прочной и эластичной соединительной ткани.
Анатомия клапанов
В сердце есть 4 клапана
- Митральный клапан – между левым предсердием и левым желудочком. Состоит из двух створок, папиллярных или сосочковых мышц и сухожильных нитей – хорд, которые соединяют мышцы и створки. Когда кровь наполняет желудочек, то она давит на створки. Под давлением крови клапан закрывается. Сухожильные хорды не дают створкам открыться в сторону предсердия.
- Трёхстворчатый, или трикуспидальный клапан – между правым предсердием и правым желудочком. Состоит из трех створок, сосочковых мышц и сухожильных хорд. Принцип его действия тот же.
- Аортальный клапан – между аортой и левым желудочком. Состоит из трех лепестков, которые имеют полулунную форму и напоминают карманы. Когда кровь выталкивается в аорту, карманы наполняются, закрываются и не дают ей вернуться в желудочек.
- Клапан лёгочной артерии – между правым желудочком и легочной артерией. Имеет три створки и работает по тому же принципу, что и аортальный клапан.
Строение аорты
- Восходящая часть аорты. В начале аорты есть небольшое расширение, которое называется луковица аорты. Оно находится прямо над аортальным клапаном. Над каждым из его полулунных лепестков есть пазуха – синус. В этой части аорты берут свое начало правая и левая венечные артерии, которые отвечают за питание сердца.
- Дуга аорты. Из дуги аорты выходят важные артерии: плечеголовной ствол, левая общая сонная и левая подключичная артерия.
- Нисходящая часть аорты. Делится на 2 отдела: грудную аорту и брюшную аорту. От них отходят многочисленные артерии.
Артериальный или боталлов протокОвальное отверстиеМежжелудочковая перегородка
Митральный клапан
Анатомия митрального клапана
- Атриовентрикулярное кольцо из соединительной ткани. Оно находится между предсердием и желудочком и является продолжением соединительной ткани аорты и основой клапана. В центре кольца есть отверстие, длина его окружности составляет 6-7 см.
- Створки клапана. Створки напоминают две двери, закрывающие отверстие в кольце. Передняя створка больше углубляется и напоминает язык, а задняя крепится по окружности и считается главной. У 35% людей она расщепляется, и появляются дополнительные створки.
- Сухожильные хорды. Это плотные волокна из соединительной ткани, напоминающие нитки. Всего к створкам клапанов может крепиться 30-70 хорд длиной 1-2 см. Они фиксируются не только к свободному краю створок, но и по всей их поверхности. Другой конец хорд крепится к одной из двух папиллярных мышц. Задача этих маленьких сухожилий – удержать клапан во время сокращения желудочка и не дать створке открыться и выпустить кровь в предсердие.
- Папиллярные или сосочковые мышцы. Это продолжение мышцы сердца. Они похожи на 2 маленьких выроста в форме сосочков на стенках желудочка. Именно к этим сосочкам и крепятся хорды. Длина этих мышц у взрослых 2-3 см. Они сокращаются вместе с миокардом и натягивают сухожильные нити. А те крепко удерживают створки клапана и не позволяют ему открыться.
Когда возникает систолический шум в сердце
Патогенез явления простой. Систолический шум на верхушке сердца возникает вследствие нарушения линейного течения крови во время сокращения желудочков, в результате чего появляются завихрения, которые и создают дополнительные звуки. Это наблюдают при сужениях, аномальных образованиях, регургитации (патологическом возврате), ускорении кровотока (вследствие изменения состава, как при анемии).
Если нормальные тоны звучат как четкие удары, то патологические шумы напоминают жужжание, шипение, шорох. Они сопровождаются дополнительными феноменами – «кошачьим мурлыканьем» (диастолическое дрожание), проведением в аксиллярную область (район лопатки), учащенным сердцебиением.
В зависимости от этиологии подобного аускультативного феномена выделяют функциональные (еще они называются невинными) и органические шумы. К первым относятся все с преходящим характером. И при определенных условиях восстанавливается нормальное состояние. Второй тип возникает во время структурных изменений сердечных тканей. В этом случае процесс считается необоротным, а лечение затрудняется.
Функциональные (невинные) шумы появляются в таких случаях:
- физическое перенапряжение;
- нервное возбуждение и неврозы;
- лихорадка, инфекционные заболевания;
- гипертиреоз;
- анемический синдром;
- астеническая конституция;
- беременность;
- относительная недостаточность клапанов.
Органические шумы характерны для таких патологий:
- коарктация (сужение) аорты или легочных артерий;
- расширение аорты или других сосудов;
- недостаточность аортальных клапанов;
- добавочные аномальные хорды;
- митральная или трикуспидальная недостаточность;
- стеноз клапанов;
- комбинированные пороки.
Какие симптомы должны насторожить пациента?
Обычно период времени между перенесенной острой ревматической лихорадкой, которая возникает через 2-4 недели после стрептококковой инфекции, и первыми клиническими проявлениями порока составляет не менее пяти лет.

К первым симптомам в начальной стадии заболевания, или при незначительном митральном стенозе, когда площадь митрального отверстия составляет более 3 см2, относятся:
- Повышенная утомляемость,
- Резкая общая слабость,
- Цианотичный (с голубым оттенком) румянец на щеках – «митральный румянец»,
- Ощущение сердцебиения и перебоев в работе сердца при психо-эмоциональных или физических нагрузках, а также в покое,
- Одышка при ходьбе на значительные расстояния.
Дальнейшие симптомы развиваются по мере прогрессирования стеноза, который может быть умеренным (площадь клапанного кольца 2.3-2.9 см2), выраженным (1.7-2.2 см2) и критическим (1.0-1.6 см2), и во многом определяются стадией сердечной недостаточности и нарушения кровообращения.
Так, в первой стадии, пациент отмечает одышку, приступы сердцебиения и болей в грудной клетке, обусловленные только значительными физическими нагрузками, например, ходьбой на дальние расстояния или подъемом по лестнице пешком.
Во второй стадии нарушения кровообращения описанные признаки беспокоят больного при выполнении меньших нагрузок, а также отмечается венозный застой в капиллярах и венах одного из кругов кровообращения – малого (сосуды легких) или большого (сосуды внутренних органов). Проявляется это приступами одышки, особенно в положении лежа, сухим кашлем, значительными отеками голеней и стоп, болевым синдромом в брюшной полости из-за венозного полнокровия в печени и т. д.
В третьей стадии болезни во время обычной бытовой активности (завязывание шнурков, приготовление завтрака, передвижение по дому) пациент отмечает возникновение приступов одышки. Кроме этого, характерно нарастание отеков конечностей, лица, скопление жидкости в брюшной и грудной полостях, вследствие чего живот увеличивается в объеме, а сдавление легких жидкостью только усугубляет одышку. Кожа пациента приобретает синеватый оттенок – развивается цианоз вследствие снижения уровня кислорода в крови.
В четвертой, самой тяжелой, или терминальной, стадии все вышеописанные жалобы возникают в состоянии полного покоя. Сердце уже не может выполнять функцию перекачивания крови по организму, внутренние органы испытывают дефицит в питательных веществах и кислороде, и развивается дистрофия внутренних органов. Вследствие того, что кровь практически не движется по сосудам, а застаивается в легких и во внутренних органах, возникают отеки всего тела – анасарка. Естественным завершением данной стадии без лечения является летальный исход.
1 «Тук-тук» или сердечные тоны
Выслушивание 1-го тона
Если Вы зададитесь вопросом, как бьётся сердце, сразу представите себе ритмичные, равномерные постукивания через определённый временной промежуток: «тук-тук», «тук-тук». Вот они — сердечные тоны. Это короткие, чёткие звуки, они являются мерилом слаженной работы трудящегося сердца. Первый и второй тоны — постоянные, третий и четвёртый — непостоянные, в сердце также могут быть добавочные тоны. Третий, четвёртый, добавочные тоны услышит ухо опытного врача. Мы же с вами разберем, как образуются первый и второй тоны сердца.
Первый тон — это звуковой феномен, которые появляется в систолу желудочков, когда обратный ток крови в предсердия встречает на пути закрытые клапаны — митральный и трёхстворчатый. Кровь как бы ударяется о закрытые клапаны, что создает звуковой эффект. Кроме того в образовании первого тона играет роль мышечные колебания стенок желудочков, начальных отделов магистральных сердечных сосудов.
Второй тон формируется как звук вследствие удара крови о закрытые полулуные клапаны аорты и лёгочного ствола при релаксации желудочков. Сердечные шумы могут выслушиваться как в промежутке между тонами, так до или после них
Важно уметь отличать первый тон от второго, ориентироваться в непостоянных и добавочных тонах, чтобы правильно классифицировать шумы в сердце, которых существует великое множество
Образ жизни при митральном стенозе
Для пациента с данным заболеванием обязательно соблюдать следующие рекомендации: хорошо и правильно питаться, ограничивать объем выпиваемой жидкости и поваренной соли, установить адекватный режим труда и отдыха, хорошо высыпаться, ограничить физические нагрузки и устранить стрессовые ситуации, длительно находиться на свежем воздухе.
Беременной женщине необходимо своевременно становиться на учет в женскую консультацию для решения вопроса о пролонгировании беременности и выборе метода родоразрешения (как правило, путем кесарева сечения). При компенсированном пороке беременность протекает нормально, но при выраженных нарушениях гемодинамики беременность противопоказана.
Патогенез (что происходит?) во время Митрального стеноза (стеноза митрального клапана):
В норме у взрослых площадь отверстия митрального клапана составляет 4-6 кв. см. При митральном стенозе она становится меньше 2 кв. см, что ведет к повышению трансмитрального градиента давления. При тяжелом стенозе (менее 1 кв. см) для поддержания сердечного выброса давление в левом предсердии должно быть около 25 мм рт. ст. Растет давление в легочных венах и капиллярах, уменьшается податливость легких и появляется одышка при нагрузке. Первые приступы одышки обычно возникают в ответ на увеличение кровотока через клапан, поскольку при этом растет трансмитральный градиент давления.
Для определения тяжести стеноза надо измерять и трансмитральный градиент давления, и объемную скорость кровотока. Последняя зависит не только от сердечного выброса, но и от ЧСС: тахикардия укорачивает в основном диастолу (то есть время, в течение которого кровь должна пройти через митральный клапан), поэтому при одних и тех же сердечном выбросе и площади отверстия митрального клапана более высокая ЧСС сопряжена с более высоким трансмитральным градиентом давления.
Аналогичные рассуждения справедливы для трикуспидального стеноза.
При изолированном митральном стенозе диастолическое давление в левом желудочке нормальное; повышение его говорит о систолической или диастолической дисфункции левого желудочка, что возможно при сопутствующих аортальных пороках, митральной недостаточности, артериальной гипертонии, ИБС, ревматическом миокардите. Систолическая дисфункция левого желудочка (снижение фракции выброса) имеется у 25% больных с давним тяжелым митральным стенозом. Она вызвана длительным снижением преднагрузки и склеротическими изменениями базальных отделов левого желудочка, примыкающих к митральному кольцу. Если сохраняется синусовый ритм, то на кривых давления в левом предсердии и ДЗЛА при изолированном митральном стенозе видны высокоамплитудные волны A (мощная систола предсердий) и пологий Y-спад (медленное снижение давления после открытия митрального клапана).
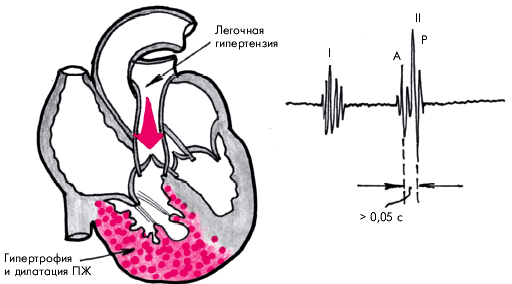
Если при митральном стенозе, как и при любых других заболеваниях левых отделов сердца, систолическое давление в легочной артерии превышает 50 мм рт. ст., то правый желудочек перестает с ним справляться, происходит дилатация правого желудочка и повышается диастолическое давление в нем. Во время нагрузки давление в левом предсердии, ДЗЛА и давление в легочной артерии возрастают еще больше. При тяжелом стенозе давление в легочной артерии высокое и в покое, изредка оно даже достигает АД.
Сердечный выброс. В покое возможны как нормальный (при высоком трансмитральном градиенте давления), так и сниженный сердечный выброс (при низком градиенте давления). При умеренном стенозе сердечный выброс в покое близок к норме, но при нагрузке он увеличивается недостаточно. При тяжелом стенозе, особенно на фоне резко повышенного легочного сосудистого сопротивления, сердечный выброс в покое снижен, а при нагрузке не растет или даже падает. Главная причина снижения сердечного выброса — препятствие наполнению левого желудочка, но иногда играет роль и дисфункция одного или обоих желудочков.
Легочная гипертензия. Клиническую картину и гемодинамику при митральном стенозе во многом определяет давление в легочной артерии.
Причины легочной гипертензии:
- пассивная передача давления из левого предсердия;
- спазм легочных артериол в ответ на повышение давления в легочных венах;
- отек стенок мелких легочных сосудов;
- облитерация легочных сосудов.
Тяжелая легочная гипертензия ведет к недостаточности клапана легочной артерии, трикуспидальной недостаточности и правожелудочковой недостаточности.
Изменение легочных сосудов играет и защитную роль, препятствуя застою в легких: сужение артериол не дает легочным капиллярам переполняться при нагрузке и уменьшает приток крови к стенозированному митральному клапану, но при этом снижается и сердечный выброс.
Причины заболевания
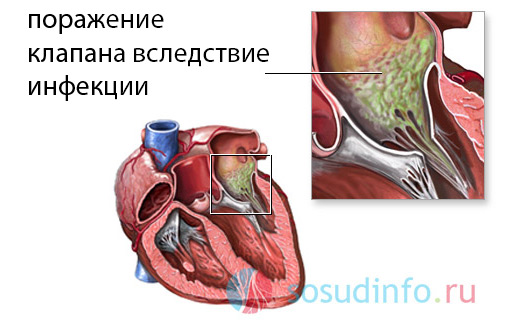
Основной причиной приобретенного сужения клапанного кольца является ревматизм. Это тяжелое заболевание, возникающее в результате ангины, частых тонзиллитов, хронических фарингитов, а также скарлатины и гнойничковой инфекции кожи. Все эти болезни вызываются гемолитическим стрептококком. Тяжесть ревматической лихорадки состоит в том, что в организме вырабатываются антитела против собственных тканей сердца, суставов, головного мозга и кожи (развиваются ревмокардит, артрит, малая хорея и кольцевидная эритема). При ревмокардите аутоиммунное воспаление возникает на створках клапанов, которые замещаются грубой рубцовой тканью и спаиваются между собой, приводя к сращению отверстия – к ревматическому стенозу митрального клапана.
Другой распространенной причиной порока является бактериальный, или инфекционный эндокардит. Чаще всего он вызывается теми же стрептококками, а также другими микроорганизмами, попадающими в системный кровоток у лиц со сниженным иммунитетом, ВИЧ-инфицированных, у пациентов, употребляющих наркотики внутривенно.
Почему возникает заболевание

Врождённое сужение кольца клапана выявляют редко. Если такой диагноз поставлен, его сопровождают другие сердечные пороки. Они очень тяжелы и опытному кардиологу их обнаружить нетрудно.
Приорбретённое сужение кольца МК часто возникает по причине ревматизма. Ревматизм – тяжёлое хроническое заболевание. Оно возникает после простудных и гнойничковых инфекций, вызванных бета-гемолитическим стрептококком. Этот опасный микроорганизм провоцирует у ревматиков специфическую лихорадку. Во время лихорадки организм больного вырабатывает клетки против своих органов и тканей. Такой феномен получил название аутоиммунной реакции. К аутоиммунным патологиям относят:
- артриты;
- малую хорею;
- эритему;
- ревмокардиты.
Именно при ревмокардите воспалительный процесс захватывает створки МК. На них появляются грубые рубцы из соединительной ткани. Происходит постепенное спаивание створок, и отверстие между ними сужается. Так, возникает ревматический стеноз МК.
Кроме ревматизма, заболевание провоцирует эндокардит инфекционного происхождения. Его вызывает бета-гемолитический стрептококк или другой микроорганизм. Он попадает в кровяное русло больных с низким иммунитетом или наркоманов, которые вводят себе наркотики через вену.
Также стеноз МК может быть вызван рядом заболеваний:
- атеросклерозом;
- высоким уровнем кальция в органах и тканях (они становятся твёрдыми);
- сифилисом;
- доброкачественной кардиомиксомой;
- недостаточностью аортального клапана;
- тромбами внутри сердца;
- врождённым сердечным пороком с синдромом Лютембаше.
Информация!
Стеноз МК вызывает отравление препаратами, в составе которых содержится полынь.