Расширена лоханка почки у взрослых
Содержание:
- Аномалии плода
- Общая информация
- Методы лечения
- Лечебные мероприятия
- Причины расширения почечной лоханки у ребёнка, плода и новорожденного
- Лечение пиелоэктазии
- Пиелоэктазия у плода
- Симптоматика
- Методы диагностики
- Признаки и симптомы
- Как лечить?
- Диагностические мероприятия
- 9 основных причин появления
- Почечная лоханка расширена у взрослого: что это
Аномалии плода
Удвоение лоханки почки относится к редким аномалиям. Она часто сочетается с дополнительными мочеточниками. Если функции почек при этом не нарушены, то человек не ощущает отклонений. При выявлении у ребенка не считается нормой, лечение предполагается только в случае присоединения воспаления или другой патологии.
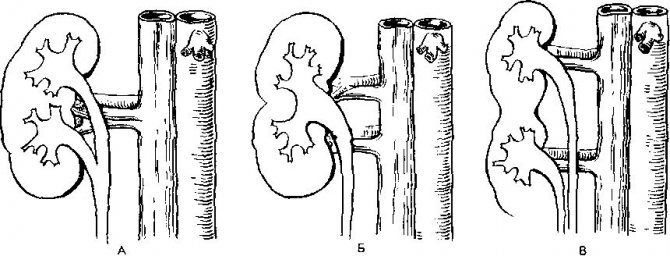
Удвоенные мочеточники, почки, лоханки возникают во внутриутробном периоде
Эктопия мочеточников — (нарушенное расположение), когда у девочек мочеточник прикреплен к влагалищу, а у мальчиков — к уретре. Часто сочетается с удвоением почки, вызывает воспаление почечной лоханки и ее увеличение.
Общая информация
Почечная лоханка – что это такое? Она располагается в синусах органов. Изнутри структурный элемент покрыт эпителием, а его стенки устланы гладкой мышечной тканью. Размещение покровной ткани лоханки обеспечивает ее расширение, предупреждая разрыв мускулатуры. Кроме этого, такое строение гарантирует полную непроницаемость элементов органа для мочи. Каковы основные функции почечной лоханки? Здесь осуществляется первичный сбор и постепенное выведение мочи. Именно за счет этой способности структурный элемент в комбинации с чашечно-лоханочной системой, образующейся из двух составляющих, называется коллектором почек.
Значит, базовая функция описываемого анатомического образование – это продвижение мочи через мочеточники за счет собственных перистальтических сокращений. Другую функцию формулируют следующим образом: препятствие сформировавшемуся рефлексу – обратному переводу мочи в чашки, открывающиеся в лоханке.
Методы лечения
Если лоханка почки расширена у новорождённого или грудничка, врачи выбирают выжидательную тактику. При этом самочувствие малыша должна быть в норме. До 2-3 лет ребёнку делают контрольное УЗИ. Срочное лечение требуется при выявлении опухоли, конкрементов, аномалии развития мочевыводящего канала. Также опасным считается резкое прогрессирование расширения почечных структур и присоединение инфекции.
Необходимость проведения операции
Двусторонняя пиелоэктазия почек у грудничка и ребенка постарше требует хирургического лечения. Операция направлена на восстановление размеров почечных структур. Также для улучшения оттока урины пластику проводят на мочеточнике и мочевыводящих каналах.
Во время вмешательства малышу делают небольшой прокол брюшной области, куда вводят эндоскоп (трубка с камерой и лампой), а также медицинские инструменты. Операция считается малоинвазивной. Практически сразу отмечается восстановление оттока урины и улучшение состояния ребенка.
Операцию назначают при гидронефрозе, мочекаменной болезни или пиелонефрите. С помощью лапароскопической методики удаляются новообразования, расширяются мочевыводящие пути. Если одна из почек полностью недееспособна, пациенту требуется провести нефрэктомию (удаление органа).
Во время операции высок риск присоединения инфекции и развития осложнений, поэтому ребенку назначается прием антибактериальных препаратов.
Внимание! Противопоказания к лапароскопии: недоношенность, наличие дополнительных хронических заболеваний, нарушение свертываемости крови
Возможности консервативной терапии
Если лоханка почки расширена у ребенка старше 2 лет или к пиелоэктазии присоединилась инфекция, врачи назначают прием антибиотиков и уроантисептиков. Терапия длиться до двух недель, при отсутствии положительной динамики рекомендуется обратиться к хирургам.
Помимо антибиотиков прописываются следующие медикаменты:
- противовоспалительные препараты для снятия воспаления, успокоения слизистых, снижения болезненности при мочеиспускании;
- средства для растворения конкрементов;
- миотропные препараты для снижения давления в почках;
- спазмолитики и анальгетики при выраженном болевом синдроме;
- иммуномодуляторы, витаминные комплексы для повышения защитных функций организма.
Самостоятельно лечить расширение лоханок нельзя. Если на УЗИ или рентгенографии выявлены слишком большие солевые скопления, препараты для растворения конкрементов не используются. Народная медицина подойдет только для профилактики осложнений.
Лечебные мероприятия
Лечить данную патологию можно с помощью лекарственных препаратов, а также возможно применение народных рецептов. Возможно использование оперативного вмешательства, но только в том случае, когда гидрокаликоз сочетается с мочекаменной болезнью или аномалиями мочеполовой системы.
Применение лекарственных препаратов
Лекарственные средства для лечения расширения чашечек почки, используют с целью устранения симптомов патологии. При наличии ярко выраженного воспалительного процесса используют нестероидные противовоспалительные средства. Среди них выделяют: Диклоберл, Диклак, Вольтарен, Индометацин.
Народная рецептура

Народные методы чаще всего используются с профилактической целью, очень редко для лечения.
При наличии расширения в чашечно-лоханочной области, для ее восстановления используют настои и отвары из лекарственного растительного сырья, а именно:
- Отвар из листьев брусники: для его приготовления понадобится 2 ст. л. листьев и 200 мл свежего кипятка.
- Отвар из травы толокнянки: 1 ст. л. сырья необходимо смешать с 200 мл кипятка.
В продаже можно найти медикаменты, в состав которых входят лекарственные растения: Фитолизин, Тринефрон, Канефрон, Уронефрон, Цистон.
Перед использованием народных рецептов стоит проконсультироваться с врачом
Причины расширения почечной лоханки у ребёнка, плода и новорожденного
Причины увеличения размера чашечно-лоханочной системы (ЧЛС) у детей различные в период внутриутробного развития и после рождения. Расширение лоханки почки носит врождённый и приобретённый характер в детском возрасте.
Врождённая патология обусловлена я следующими факторами:
- Хроническая гипоксия плода. Данный процесс обусловлен нарушением функционирования фетоплацентарной системы, что встречается при повышении свёртываемости крови у беременной, мутациях фолатного цикла, тромбофилии.
- Внутриутробное инфицирование. Чаще всего мочевыделительная система подвергается влиянию цитомегаловирусной инфекции. Если ребёнок имел внутриутробную пиелоэктазию, диагностированную после родов, то в обязательном порядке его обследуют на врождённую ЦМВ. Также ткани мочеполовой системы способны поражать хламидии, респираторные вирусы, микоплазмы, уреаплазмы стафилококки, стрептококки.
- Асфиксия при родах. Ткани почек испытывают кислородное голодание, что отражается на состоянии ЧЛС.
- Отягощённый акушерский анамнез у беременной. Пиелоэктазии у плода способствуют гестозы, токсикозы, сахарный диабет, хронические инфекционные заболевания у беременной.
- Задержка внутриутробного развития.
- Маловесный плод.
- Аномалии развития мочеточников – перегибы, высокое отхождение, отклонения хода мочеточника от нормального, мегауретер, уретероцеле.
Приобретённая патология имеет следующие причины:
- Сужение мочеточника (опухоли, стриктуры).
- Мочекаменная болезнь при сопутствующей патологии (ферментопатии, подагра).
- Пузырно-мочеточниковый рефлюкс (заброс мочи в мочеточники из мочевого пузыря).
- Травмы органов мочевыделительной системы.
- Хронические инфекционно-воспалительные заболевания мочеиспускательного канала, мочевого пузыря.
Все причины возникновения пиелоэктазии у ребёнка можно разделить на:
- Анатомические:
- Клапан мочеточника.
- Стойкое сужение лоханочно-мочеточникового участка вследствие травм, опухолей, мочекаменной болезни.
- Добавочные сосуды.
- Фиксированное отклонение мочеточника от нормального хода.
- Эмбриональные спайки.
- Функциональные – нарушение иннервации тканей органа, дисплазия мышц ЧЛС, нарушение их перистальтики. Сюда можно отнести внутриутробные инфекции, гипоксию.
Нормальные размеры лоханок у плода равны 5 мм. Стойкое увеличение их размера более 6-7 мм считается пиелоэктазией. В подавляющем большинстве случаев одностороннее увеличение размеров к моменту родов нормализуется. У 60-70% новорожденных детей эта особенность регрессирует самостоятельно к 1-му году жизни, поэтому такое состояние часто называют физиологической пиелоэктазией. Двухстороннее расширение почечной лоханки у ребенка чаще всего переходит в гидронефроз.
Лечение пиелоэктазии
Терапия этого заболевания сводится к устранению первопричины. Если в качестве спускового механизма выступил сузившийся мочеточник, доктор прибегает к стентированию. При этом доктор вводит в актуальную зону специфический «каркас».
Для благополучного лечения пиелоэктазии правой почки у ребенка необходимо пройти своевременную диагностику. Лечение назначается только после установления точной причины, спровоцировавшей этот недуг.
В 25 процентах случаев увеличение лоханки почки у ребенка благополучно излечивается посредством консервативной терапии. При консервативной терапии пациент принимает лекарства, назначенные ему доктором. Оперативное вмешательство актуально только в 5 процентах всех случаев заболевания.
Особенности оперирования ребенка
Сегодня медики не могут дать стопроцентно верный ответ на вопрос относительно прогрессирования этой аномалии после появления младенца на свет. Решение относительно оперативного вмешательства принимается после анализа наблюдения за будущей матерью.
Операция предполагает использование эндоскопических практик. При этом врач использует только маленькие инструменты. Воздействие на пораженную зону происходит через мочеиспускательный канал.
Одной из первостепенных задач является недопущение развития воспаления.
Для этого лечащий доктор назначает своему юному пациенту целый ряд подготовительных процедур. В основном ребенку назначаются противовоспалительные медикаменты. Бояться их не стоит. Все детские препараты имеют растительную основу. Они абсолютно безопасны для здоровья ребенка.
Основной целью оперативного вмешательства является удаление рефлюкса и нормализация оттока мочи.

Оперативное вмешательство при диагнозе «расширена лоханка почки» рекомендовано в 25−40 процентах случаев. Назначается операция только после комплексного обследования больного.
Основными показаниями к оперативному вмешательству следует считать:
- прогрессирование расширения;
- ухудшение функционирования почек;
- неэффективность консервативной терапии.
Если расширение лоханки произошло на фоне прогрессирования мочекаменного заболевания, то принимается решение относительно эвакуации образовавшихся камней. Это можно сделать как консервативным, так и хирургическим путем.
Пиелоэктазия у плода
Случается, что на УЗИ у плода обнаруживается пиелоэктазия – расширение почечных лоханок. Такой диагноз могут поставить во второй половине беременности, преимущественно у плодов мужского пола. В норме размер почечных лоханок во втором триместре не должен превышать 5 мм, а в третьем триместре – 7 мм. Расширение лоханки более 10 мм называют гидронефрозом – скоплением жидкости в почках.
Столкнувшись с диагнозом «пиелоэктазия», будущая мама задается множеством вопросов: что это за явление, каковы его причины, чем оно грозит плоду и останется ли у ребенка после рождения? Эта статья поможет во всем разобраться.
Почечные лоханки – это полости, в которых скапливается моча перед тем, как переместиться в мочеточники, а из них – в мочевой пузырь. Иногда мочи в лоханке скапливается больше, чем обычно, вследствие чего повышается давление на ее стенки и она расширяется. Объяснить это можно тем, что отток мочи из почек затруднен, например из-за сужения мочеточников. Это явление может быть однократным и через некоторое время пройдет само по себе, а может быть связано с патологией строения мочевыводящих путей.
Пиелоэктазия в три раза чаще встречается у плодов мужского пола, однако в большинстве случаев она вызвана отличием строения мужских мочевыводящих путей от женских. То есть расширение почечных лоханок у мальчиков чаще носит физиологический характер, нежели патологический. У девочек более высока вероятность сохранения этого изменения при последующих обследованиях. Кроме того, двухсторонняя пиелоэктазия гораздо чаще является физиологической, чем односторонняя
Важно исключить наличие других отклонений в строении выделительной системы – они повышают вероятность какой-либо патологии. Единичное обнаружение у плода расширенных почечных лоханок, даже более 10 мм, не имеет большого значения – важно наблюдать картину в динамике
Если пиелоэктазия сохраняется до родов, нужно продолжить наблюдение за ребенком в неонатальном периоде. У большинства детей слабо выраженная пиелоэктазия исчезает сама без лечения в результате дозревания мочевыводящих путей.
Изолированная пиелоэктазия не считается маркером хромосомных аномалий. хотя встречается при генетических нарушениях вкупе с эхографическими изменениями в других органах.
Таким образом, обнаружение умеренно выраженной изолированной пиелоэктазии не является поводом для тревог — оно лишь требует контроля на следующем ультразвуковом исследовании.
Опасные периоды беременности Очевидно, что на протяжении всей беременности будущая мама должна быть осторожной, но врачи выделяют несколько наиболее опасных периодов беременности, характеризующихся повышенным риском прерывания или других нарушений. Резус-конфликтная беременность При беременности у резус-отрицательной матери может возникнуть такое неприятное и опасное явление, как резус-конфликт
Это случается только в тех случаях, когда плод резус-положителен
Резус-конфликтная беременность При беременности у резус-отрицательной матери может возникнуть такое неприятное и опасное явление, как резус-конфликт. Это случается только в тех случаях, когда плод резус-положителен.
Длина шейки матки Далеко не последнюю роль в сохранении и продолжении беременности играет длина шейки матки. Этот параметр обязательно измеряют на УЗИ на протяжении всей беременности.
Симптоматика
По тяжести течения выделяют три стадии заболевания:
- 1 стадия. Лоханка расширена умеренно, функции почки не нарушены, паренхима не изменена.
- 2 стадия. Лоханка увеличена значительно, стенки истонченные. Объемы почки превышают норму на 30—40%. Состояние атрофии части почечной паренхимы. Оставшаяся часть нефронов не справляется с нагрузкой.
- 3 стадия. Почка структурно деформирована, увеличена в 1,5—2 раза. Внутри — многокамерные растянутые полости. Функция понижена на 60—80%. Паренхима почки сильно разрушена.
Клиническая картина определяется стадией, распространенностью и степенью заболевания.
Симптомы гидронефроза у новорожденных:
- беспокойство, плач при мочеиспускании;
- одутловатость лица, отеки;
- уменьшенное количество мочи;
- увеличение живота;
- гематурия — кровь в моче.
Из-за застоя мочи часто присоединяется вторичная инфекция. Развиваются бактериальные пиелонефриты, характеризующиеся повышением температуры, ознобом, тошнотой, рвотой, поносом. При нарушении функции почек в крови увеличивается количество токсинов, продуктов распада и других вредных веществ. Это вызывает интоксикацию организма: младенец становится вялым, заторможенным. Снижаются безусловные рефлексы — ребенок плохо сосет, срыгивает, отказывается от груди, что приводит к низкой прибавке в весе, анемии.
Симптомы приобретенного гидронефроза у детей старшего возраста:
- Боли в животе и в области поясницы (постоянные, ноющие). При сопутствующей мочекаменной болезни возникает почечная колика — острые сильные боли с иррадиацией в пах.
- Отеки сначала на лице, затем на туловище и конечностях.
- Артериальная гипертензия.
- Тошнота, отсутствие аппетита.
- Сухость и зуд кожных покровов.
- Уменьшение суточного диуреза.
- Появление в моче крови.
- Температура повышается при добавлении инфекции.
Методы диагностики
Для того чтобы правильно диагностировать увеличение лоханки почки у взрослых после осмотра доктор в обязательном порядке назначает ряд обследований. В основном они следующие:
- для выявления наличия сопутствующих заболеваний и инфекций назначается общий анализ мочи;
- для определения состояния мочевого пузыря назначается цистография;
- назначается урография;
- в обязательном порядке проводится УЗИ, которое и может в точности определить наличие или отсутствие патологии.
Конечно же, только в комплексе все исследования помогают установить точный диагноз и определиться с развитием возможных осложнений. После этого доктор определяется с тем, какие именно препараты будут наиболее эффективными при расширении почечной лоханки.
Урография
Урография – это рентгенологическое исследование. Она может быть обзорной, то есть, обычный рентгеновский снимок органов брюшной полости. Хотя этот метод малоинформативный.
Экскреторная урография
Во время экскреторной урографии, внутривенно, исследуемому вводят контрастное вещество и через некоторое время делаются рентгеновские снимки.
На которых можно увидеть, как контраст проходит через разные отделы мочеполовой системы (почки, мочеточник, мочевой пузырь). При этом исследовании можно выявить, где находится препятствие оттоку мочи.
К исследованию есть противопоказания:
- аллергические реакции в анамнезе у пациента на препараты йода, так как, используемый при урографии контраст, содержит йод.
- не проводится исследование во время беременности и в период грудного вскармливания.
- нарушение работы щитовидной железы, тиреотоксикоз.
- опухоль надпочечников (феохромоцитома) в анамнезе.
- почечная недостаточность.
- гломерулонефрит.
Если урография не может быть выполнена или её информативность недостаточна, то проводят компьютерную томографию почек.
Из лабораторных исследований, при любых подозрениях на заболевания почек назначают общий анализ мочи, суточный анализ мочи. При обнаружении в моче бактерий, проводят бактериологические исследования мочи, для определения вида бактерий и чувствительности к ним антибиотиков.
Цистография
Например, цистография. Это исследование, которое проводится для исключения патологии мочевого пузыря. Вводится контраст и выполняются рентгенографические снимки.
УЗИ-диагностика патологии
Ультразвуковое исследование почек является рутинным методом исследования при заболеваниях мочеполовой системы. На него врач отравляет обычно после осмотра пациента и сдачи лабораторных анализов. Обычно вместе с почками проводится исследование мочевого пузыря, поэтому перед обследованием нужно выпить 1,5 л негазированной минеральной воды. Это позволяет наполнить мочой мочевыводящую систему, что повышает информативность исследования.
УЗИ обследование лоханок почек можно пройти как в амбулаторных, так и в стационарных условиях. Оно проводится в специально оборудованном кабинете. Пациент приходит в назначенный час, снимает верхнюю одежду и ложится на бок. На кожу наносится специальный гель, который повышает проницаемость кожи для ультразвуковых волн. Затем на нее ставится специальный датчик под определенным углом.
Во время исследования врач обязательно обращает внимание на состояние паренхимы почек, наличие разрастания соединительной ткани, добро- или злокачественных новообразований. Также обязательно проводится измерение каждой из почек
Затем врач фокусируется на состоянии лоханок. При их обследовании он исследует:
- размеры (продольные, поперечные) полости лоханок;
- наличие конкрементов в лоханках (хорошо визуализируются при УЗИ);
- толщину стенок, наличие разрастаний, деформаций;
- функциональное состояние лоханки.
Обнаруженные результаты записываются в выводы УЗИ. После почек обычно переходят к обследованию мочеточников и мочевого пузыря.
Результаты выдаются на руки (могут отправляться на электронную почту) пациенту или лечащему врачу.
Нормативные показатели
Норма размеров лоханок у взрослых и детей почек зависит от возраста пациента:
- 1-6 лет – до 5-6 мм;
- 7-12 лет – до 7-8 мм;
- 13-18 лет – до 9-10 мм;
- у взрослых пациентов – до 11 мм.
Признаки и симптомы

Пока патология не провоцирует осложнения, ребёнок в большинстве случаев не ощущает отрицательных проявлений. Дети постарше могут объяснить родителям, что беспокоит, у грудничков определить проблемы с почками сложнее: нужно всестороннее обследование, чтобы вовремя распознать расширение почечных лоханок.
Основные признаки заболевания:
- проблемы с мочеиспусканием, в том числе, энурез – недержание мочи;
- плаксивость, раздражение;
- болезненные ощущения при опорожнении мочевого пузыря;
- развитие интоксикации, вялость, слабость;
- снижение аппетита;
- уменьшение физической активности;
- ребёнок спит дольше обычного;
- у худых детей со стороны поражения заметна выпуклость;
- беспокоят неприятные ощущения в области поясницы;
- повышение температуры.
По результатам анализа мочи доктор выявляет отклонения:
- повышается уровень лейкоцитов;
- в урине появляются оксалаты;
- один их признаков – примеси крови в моче;
- появление цилиндров и специфических клеток.
Как лечить?
Прежде, чем лечить увеличение почечной лоханки, необходимо провести ряд исследований, по результатам которых и выбирают вид терапии. При этом заболевании может быть применен консервативный метод лечения или хирургическое вмешательство.
Медикаментозная терапия
При наличии воспаления в тканях, сбоях в функционировании органов, может назначаться ряд таких средств:
- Антибактериальные препараты, или уроантисептики. Это группа лекарственных препаратов, с выраженным противомикробным действием. Медикаменты осуществляют активность по отношению к большому числу вредоносных микроорганизмов, которые вызывают заболевания мочеполовой системы. Лекарства способны значительно снизить воспалительный процесс и подавить патогенные микроорганизмы. В числе представителей: Фосмицин, Экофомурал, Тороцеф, Кларитромицин, Ампициллин и иные, обладающие широким спектром воздействия.
- Растительные средства. Препараты также способны снизить воспалительный процесс, они помогают с выведением небольших камней, которые были образованы из песка в почках. Существенным преимуществом лекарств данной группы является их растительное происхождение и, как следствие, минимальное количество противопоказаний, возможных осложнений, связанных с приемом препаратов. Однако в большинстве случаев средства применяются в качестве вспомогательной группы медикаментов. К таким можно отнести: Уролесан, Фурагин, Фитолизин, Цистон и другие.
- Иммуномодулирующие средства. Лекарства увеличивают способность организма противостоять болезни за счет усиления иммунной системы организма, снижают вероятность развития рецидива заболевания. Можно использовать следующие препараты: Интерферон, Тимоген, Афлубин.
Наравне с перечисленными, лечащие врачи часто назначают и иные виды лекарственных средств, которые благоприятно влияют на кровоснабжение, нормализуют показатели давления.
Диетотерапия
Значимым моментом любого лечения, если увеличена лоханка почки, является бессолевая диета, которую необходимо соблюдать пациенту на протяжении всего курса лечения. Также рекомендуется ограничить себя в приеме жирного, жаренного и различного рода специй. Значительный эффект способен показать регулярный прием овощей и фруктов, молочных и кисломолочных продуктов, нежирных сортов мяса.
Хирургия
При отсутствии значительных улучшений состояния здоровья пациента в ходе терапии консервативными методами лечения доктор может назначить хирургическое вмешательство.
Лечение посредством операции обязательно применяют, когда присутствует двустороннее поражение органов или велика вероятность развития осложнений. В практике часто проводят такие виды хирургических вмешательств:
- Пластика лоханочно-мочеточникового участка. Имеется ввиду хирургическое вмешательство по устранению препятствий, которые возникают на месте слияния мочеточника и лоханки почки. В настоящее время практикуется лапароскопическая пластика взамен открытой пиелопластики, которая отличалась не очень высоким показателем успеха (до 90%). Лапароскопическая пластика имеет общий уровень успешности более 95% и является хорошей альтернативой открытой операции.
- Трансплантация почки. Данный вид операций практикуется во всем мире уже более полувека, и последовательность работы хирурга во время процесса расписана по секундам. Поэтому конечный результат, как правило, зависит не от врача, а от организма больного и от того, приживется ли орган. После данной операции человек способен прожить до 10-ти лет при пересадке трупной почки, и до 20-ти лет при использовании «живого» органа.
- Нефрэктомия. Это хирургическое вмешательство, которое основывается на удалении некоторого сегмента почки или органа целиком.
Реабилитация после операции будет зависеть от степени прогрессирования и увеличения структурного элемента, а также чашечек, которые открываются в почечную лоханку. Когда повреждена одна почка, вторая забирает на себя ее функцию. Если присутствует поражение обоих органов, сделать прогноз не просто, так как есть вероятность появления гидронефроза.
Благоприятный исход напрямую зависит от того, насколько быстро человек обратился к доктору для проведения необходимого курса терапии.
Диагностические мероприятия
Основной способ диагностики рассматриваемого заболевания – УЗИ почек. Этой процедуре предшествует выписка направления от уролога, нефролога или участкового врача. Однако, на основе результатов ультразвукового исследования можно сделать вывод лишь о факте присутствия или отсутствия недуга. О причинах развития патологического процесса в результате проведенного мероприятия узнать невозможно. Поэтому специалист направляет пациента на ряд дополнительных исследований:
- анализ мочи (помогает выявить сбои в процессе функционирования всей системы органов, а также развивающиеся воспалительные и инфекционные заболевания);
- цистография (процедура представляет собой обследование мочевого пузыря с предварительным вводом в полость органа контрастной жидкости и последующей распечаткой рентгеновского фото);
- урография (процедура выглядит так же, как и предыдущая, только обследованию подвергаются почки).
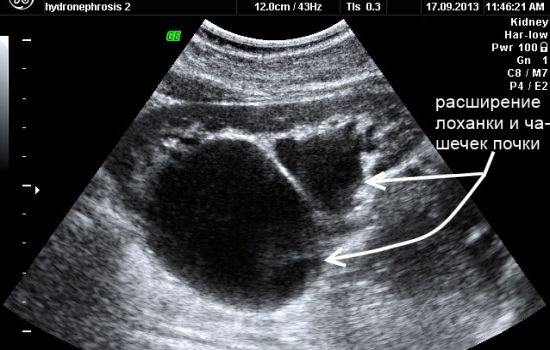
Обычно вышеупомянутых диагностических мероприятий оказывается достаточно для постановки точного диагноза и последующего планирования лечения.
Если почечная лоханка увеличена незначительно, предпочтение отдают выжидательной тактике, контролируя процесс посредством УЗИ с периодичностью в 3-4 месяца у взрослых пациентов и один раз в 6 месяцев у детей.
9 основных причин появления
Расширение лоханки почки не первичное заболевание, оно возникает на фоне существующего застойного процесса в мочевыделительной системе.
К заболеванию приводят следующие факторы:
- Инфекционные и воспалительные заболевания мочевыделительной системы.
- Патологические процессы, поражающие мочеточники.
- Физиологические процессы, поражающие мочеточники. Забивка мочевого канала камнями, новообразование перекрывающее отток мочи.
- Генетическая предрасположенность.
- Врожденная патология.
- Вторичное заболевание при нефроптозе и опущении почки.
- Возрастные изменения, связанные с заторможенной перистальтикой.
- Психологический фактор, приводящий к застойным процессам.
- Травмирование мочевыводящих путей.
Почечная лоханка расширена у взрослого: что это
· Вам понадобится на чтение: 6 мин
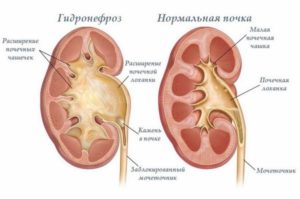
Визуально лоханки почек представляют собой тип воронки, образованной малой и большой чашей. Лоханочная система почек служит своеобразным резервуаром для сбора жидкости, которая затем выводится наружу. Являясь частью общей коллекторной системы организма, чашки и лоханки соединяются суженой шейкой.
Важно! Узкий шеечный переход при выведении конкрементов закупоривается камнем и происходит расширение чашки, шейки, лоханки. Патология имеет название каликоэктазии и вызывает неприятные болезненные ощущения. Внутренняя часть почечной лоханки выстлана слизистой оболочкой, стенки – это гладкие мышечные ткани продольного и поперечного типа
За счет сокращения гладкомышечных структур моча передвигается по мочевым путям и выводится наружу. Особенность строения почки в непроницаемости стенок для жидкости, поэтому моча никак не может попасть за пределы мочевыводящей системы
Внутренняя часть почечной лоханки выстлана слизистой оболочкой, стенки – это гладкие мышечные ткани продольного и поперечного типа. За счет сокращения гладкомышечных структур моча передвигается по мочевым путям и выводится наружу. Особенность строения почки в непроницаемости стенок для жидкости, поэтому моча никак не может попасть за пределы мочевыводящей системы.
Патологии почечных лоханок
Аномалии лоханки могут быть врожденными или приобретенными
Аномалии лоханки могут быть врожденными или приобретенными, но вне зависимости от типа, все патологии тесно связаны с мочеточником – этот орган затрагивается вне зависимости от характера возникшей патологии.
Парная чашечно-лоханочная система может быть полной/неполной, затрагивать одну или обе почки. Полная двойственность – это образование двух чашек, двух лоханок с отдельными мочеточниками (в одной почке). Неполная парность – слияние мочеточников на каком-то отрезке и однорусловое вхождение в мочевой пузырь.
Парная почечная лоханка может иметь различные варианты аномального развития:
- с разноуровневым соединением мочеточников;
- два, три и более мочеточников.
Важно! При отсутствии воспалительных изменений аномалии не несут угрозы жизни, и пациент может даже не подозревать о наличии «лишних» органов. Диагностика при положительной динамике не требует лечения аномалий. Совсем другое дело увеличение лоханки почки
Эта патология требует более тщательного изучения
Совсем другое дело увеличение лоханки почки. Эта патология требует более тщательного изучения.
Аномальная деструкция также может иметь врожденный или приобретенный характер, патология называется гидронефроз – в случае расширения структуры из-за скопления жидкости или пиелоэктазия – заболевание, появившееся на фоне затрудненного оттока мочи. У взрослых болезнь может обозначать наличие мочекаменной болезни, у ребенка – врожденная аномалия развития системы мочевыделения.
Причины и классификация патологии расширения почки
Расширение лоханки почки у взрослых чаще всего говорит о мочекаменной болезни, когда конкремент перекрывает выход в канальцы или мочеточник
Если почечная лоханка расширена, возможны следующие причины заболевания:
У малыша это могут быть перегибы мочеточника из-за нестандартного размещения почки, уменьшение просвета мочеточника. Выявляется заболевание на 15-19 неделе развития плода посредством УЗИ.
Расширение лоханки почки у взрослых чаще всего говорит о мочекаменной болезни, когда конкремент перекрывает выход в канальцы или мочеточник. Кроме того, увеличение почечной лоханки – следствие наличия опухоли, образования доброкачественного/злокачественного характера. В этом случае новообразование также давит на мочеточник, перекрывая его.
Важно! В зависимости от характера поражения различается одно-, двухсторонняя пиелоэктазия, но левая почка намного реже подвержена заболеванию из-за особенностей анатомического строения и расположения. По тяжести заболевания расширение почечной лоханки разделяется на легкую, среднюю и тяжелую форму
По тяжести заболевания расширение почечной лоханки разделяется на легкую, среднюю и тяжелую форму.
Определяется динамика по стабильной работе органов, возможности полного или неполного функционирования
Симптомы, последствия заболевания
Но если заболевание не было обнаружено, следует ожидать развития патологии и проявления неспецифических симптомов: утомляемость, головные боли