Давление в легочной артерии: норма и отклонения, возможные патологии
Содержание:
Методы лечения
Какое лечение необходимо для устранения высоких показателей АД в легочных сосудах? Лечение повышенного легочного давления должно быть комплексным, и включать мероприятия, направленные на снижение обострений, а также симптоматическую терапию, устраняющую основные симптомы болезни. Для полной ликвидации патологического очага показаны оперативные методы лечения.
Для стабилизации давления необходимо пройти курс медикаментозного лечения
Консервативная терапия подразумевает использование медикаментов:
- Антикоагулянты. Понижение вязкости крови, предупреждение тромбообразования (Гепарин, Варфарин).
- Дезагреганты. Профилактика образования кровяных сгустков в сосудистом просвете (Аспирин).
- Сердечные гликозиды. Способствуют улучшению сердечной деятельности в условиях повышенной нагрузки (Дигоксин).
- Антогонисты кальция. Составляют базовую терапию, поскольку расширяют мелкие сосуды легочной системы (Нифедепин, Дилтиазем).
- Простогландины. Расширяют сосудистый просвет, предупреждают образование тромбов (Трептостинил).
- Ингибиторы фосфодиэстеразы. Позволяют снизить сосудистое сопротивление в бронхо-легочной системе, уменьшают нагрузку на миокард (Силденафил).
- Антагонисты рецепторов эндотелина. Расслабляют гладкомышечные ткани легких, препятствуют процессу деления сосудистых клеток (Бозентан).
- Диуретики. Выводят избыточную жидкость, устраняют отечность, снижают нагрузку на сердце (Фуросемид).
При ухудшении состояния и неблагоприятных условиях окружающей среды больным назначают курс оксигенотерапии, который насыщает кровь кислородом. Для стабилизации пациента после гипертонического криза, в течение первых нескольких часов, проводят ингаляции оксидом азота, обладающим сосудорасширяющим действием.
Покаяниям к хирургическому лечению является отсутствие эффективности от консервативной терапии, и развитии пороков миокарда.
Оперативные методы лечения:
- Предсердная септостомия. Применяют в качестве подготовительного этапа перед трансплантацией сердца, легких, когда наблюдается выраженная недостаточность сердца.
- Тромбэндартерэктомия. Проводится с целью устранения сгустков из начальных отделов легочной артерии, для уменьшения нагрузки на правый желудочек. Способствует уменьшению признаков сердечной недостаточности. Ограничением является перерождение тромба в соединительную ткань, поэтому операция проводится в первые 5-10 дней.
- Трансплантация комплекса «легкое-сердце». Применяют у пациентов с идеопатической формой патологии, при прогрессировании симптомов сердечной недостаточности. В случае тяжелых пороков сердца, что становится причиной нарушения гемодинамики в легочной системе.
Причины и патогенез
Легочная гипертензия делится на врожденную и приобретенную. Иначе эти формы называются первичной и вторичной. Среди причин повышенного давления в легочной артерии называют такие:
- хронические заболевания легких (бронхиальная астма, ХОБЛ, саркоидоз, интерстициальный фиброз легких, туберкулез, силикоз, асбестоз)
- заболевания сердца (сердечная недостаточность, приобретенные и врожденные пороки сердца)
- пребывание в высокогорной местности
- васкулиты
- воздействие лекарственных средств на организм
- ТЭЛА
Легочная гипертензия без обнаруженной причины называется первичной. Причиной ЛГ может быть рост давления в легочных венах. Рост провоцируют такие факторы:
- левожелудочковой недостаточности
- пороков митрального клапана
- сдавления легочных вен
- миксомы левого предсердия
Усиление легочного кровотока может также спровоцировать легочную гипертензию:
- открытый артериальный проток
- дефект межжелудочковой перегородки
- дефект межпредсердной перегородки
Среди причин рассматриваемого заболевания называют увеличение сопротивления легочных сосудов, что может быть спровоцировано:
- приемом препаратов, которые уменьшают аппетит (фенфлурамин), или химиотерапевтических средств
- обструкцией легочной артерии и ее ветвей
- воспалительными изменениями паренхимы легких
- разрушением легочного сосудистого русла (при хронических деструктивных заболеваний легких, эмфиземе легких)
- хронической альвеолярной гипоксией (например, при пребывании высоко в горах)
Клапанные пороки приводят к возникновению пассивной ЛГ как результата передачи давления из левого предсердия на легочные вены, а затем на систему легочной артерии. При стенозе митрального отверстия иногда может быть рефлекторный спазм артериол легких по причине увеличения давления в устьях легочных вен и в левом предсердии. Длительное время развивающаяся ЛГ приводит к необратимым склеротическим изменениям артериол и их облитерации.
Если у человека врожденные пороки сердца, ЛГ становится результатом увеличения кровотока в системе легочной артерии и сопротивления кровотоку в легочных сосудах. Левожелудочковая недостаточность, которая бывает при дилатационной кардиомиопатии, ишемической болезни сердца, гипертонии, также может вызвать легочную гипертензию, поскольку в левом предсердии и легочных венах становится выше нормы.
При хронических болезнях дыхательных органов ЛГ долгий период времени имеет компенсаторный характер, потому что гипоксическая легочная вазоконстрикция выключает из перфузии невентилируемые участки легких, из-за чего устраняется шунтирование в них крови, а гипоксемия уменьшается. На этом этапе применение такого препарата как аминофиллин снижает давление в малом круге кровообращения, уменьшает компенсаторную вазонстрикцию, снижает внутрилегочное шунтирование крови с ухудшением оксигенации. Когда болезнь легких прогрессирует, ЛГ становится фактором патогенеза формирования хронического «легочного сердца».
Лечение
Терапия ЛГ подразумевает комплексное лечение, включающее базовые рекомендации для уменьшения риска рецидива, лекарства для терапии основной болезни и средства для симптоматического лечения. Нередко назначается хирургическое вмешательство.
Общие рекомендации:
- проведение вакцинации;
- восстановление правильного питания и введение физической нагрузки: особенно при недостаточности сердца или сосудов;
- предотвращение наступления беременности из-за повышенных рисков летального исхода вследствие большой нагрузки на сердечно-сосудистую систему;
- психологическое равновесие. Следует предупреждать стрессы и следить за здоровьем ЦНС.
Терапия для поддержания состояния:
- диуретики для отвода избыточной жидкости позволяют понизить нагрузку на сердце и устранить отёчность. Обязательно проводится контроль над электролитическим состоянием крови;
- тромболитические средства и антикоагулянты способствуют устранению тромбов и блокируют склонность к их разрастанию;
- оксигенотерапия подразумевает ввод 12–15 л кислорода ежедневно. Процедура позволяет насытить кровь кислородом и стабилизировать состояние пациента;
- гликозиды для сердца («Дигоксин») нормализуют функцию сердца и улучшают кровоток. Препараты устраняют отёчность, одышку, спазмы сосудов и аритмическое состояние;
- сосудорасширяющие средства понижают давление во всей сосудистой системе.
Среди хирургических методик выделяют баллонную септостомию предсердия, а при тяжёлых нарушениях показана трансплантация лёгких.
Параметры и нормативы детской эхокардиографии
Расшифровка УЗИ сердца и функций кровеносной системы новорожденного производится следующим образом:
- левое предсердие (ЛП) или межпредсердная перегородка в диаметре у девочек/мальчиков: 11–16 мм/12–17 мм, соответственно;
- правый желудочек (ПЖ) в диаметре: девочки/мальчики – 5–23 мм/6–14 мм;
- конечный размер левого желудочка при расслаблении (диастоле): дев./мал. – 16–21 мм/17–22 мм. Аббревиатура в протоколе КДР ЛЖ;
- конечный размер левого желудочка при сокращении (систоле) одинаковый для обеих полов – 11–15 мм. В протоколе – КСР ЛЖ ;
- задняя стенка левого желудочка по толщине: дев./мал. – 2–4 мм/3–4 мм. Аббревиатура – ТЗСЛЖ;
- межжелудочная перегородка по толщине: дев./мал. – 2–5 мм/3–6 мм. (МЖП);
- свободная стенка ПЖ – 0,2 см–0,3 см (у мальчиков и девочек);
- фракция выброса, то есть, часть крови, которая выбрасывается из желудочка в сосуды в момент сердечного сокращения – 65–75% . Аббревиатура ФБ;
- кровоток в клапане легочной артерии по своей скорости – от 1,42 до 1,6 м/с.
Показатели размеров и функций сердца для грудничка соответствуют следующим нормам:
| Параметры исследования | Девочки | Мальчики |
| КДР (левый желудочек) | 18–24 мм | 19–25 мм |
| ЛП в диаметре | 12–17 мм | 13–18 мм |
| ЛЖ в диаметре | 5–13 мм | 6–14 мм |
| КСР (левый желудочек) | от 12 до 17 мм | |
| задняя стенка ЛЖ по толщине | от 3 до 5 мм | |
| МЖП по толщине | от 3 до 6 мм | |
| Стенка ПЖ по толщине | от 2 до 3 мм | |
| кровоток в клапане легочной артерии по скорости | приблизительно 1,3 м/с |
Плановое УЗИ сердца малышам проводят младенцам в возрасте одного месяца и годовалым малышам.
Прогноз в зависимости от стадии
Продолжительность жизни и прогноз напрямую зависят от нескольких факторов:
- Степень – легочная гипертензия 3 степени и 4 степени практически лишает человека шанса на полноценную жизнь. Начальные стадии заболевания дают больше шансов и времени.
- Диагностика – раннее определение патологии до того момента, пока не начались необратимые процессы, позволяет иметь в арсенале больше способов для борьбы. Легочная гипертензия первой степени имеет благоприятный прогноз, а все последующие степени неминуемо ведут к летальному исходу.
- Индивидуальные особенности организма – хронические заболевания сердца и органов дыхания, а также постоянное курение делают прогноз неблагоприятным даже при начальных степенях гипертонии.
- Лечение – правильно подобранное комплексное лечение дает больше шансов на стабилизацию состояния. Отказ от хирургического вмешательства и запущенные формы воспалительных процессов делают прогноз неблагоприятным.
- Возраст пациента – чем моложе организм, тем больше шансов на выздоровление, что обусловлено скоростью регенерации и способностью к естественному восстановлению сердечно-сосудистой и дыхательной системы при комплексном лечении.
Лечение легочной гипертензии 2 степени и 1 увенчивается успехом лишь в 25% случаев, при условии, что пациент будет следовать всем рекомендациям врача. В остальных 75% случаев болезнь стремительно прогрессирует и переходит в 3 и 4 степень, лечение которых практически безуспешно.
Как показывает статистика, легочная гипертензия 4 степени практически не поддается лечению, поэтому прогноз самый неблагоприятный. Это объясняется запущенностью дегенеративного процесса, при котором нарастает острая гипоксия. В результате развивается недостаточность всех органов и систем. Показано паллиативное лечение, направленное на снижение болевых ощущений и поддержание работы организма.
Если рассматривать прогноз с точки зрения первичной и вторичной гипертензии, то пациентам с вторичной формой удается дольше прожить. Первичная форма сопровождается острым течением и стремительным развитием, поэтому в большинстве случаев пациенты умирают на стадии диагностики, не доживая до основного лечения.
Легочная гипертензия 3 и 4 степени практически лишает шанса человека на полноценную жизнь
В среднем продолжительность жизни при наличии 4 степени и комплексном подходе в лечении составляет 1-3 года. Прогноз легочной гипертензии 3 степени хоть и считается неблагоприятным, но по продолжительности жизни превышает 3-4 года. Вторая степень является пограничной, так как при правильном подходе она может притормозить прогрессирование, а при его отсутствии в кратчайшие сроки перейти в 3 и 4 степень без возможности реабилитации.
Степени легочной гипертензии помогают при подборе лечения. Чем выше степень, тем меньше шансов на выздоровление. Продолжительность жизни зависит не только от формы болезни и индивидуальных особенностей организма, но и от влияния внешних факторов. Ранняя диагностика и комплексный подход в лечении снижают риски скоропостижного летального исхода.
Методы лечения легочной гипертензии
Лечение пациентов с легочной артериальной гипертензией заключается в устранении симптомов и приостановке развития патологических процессов. В этих целях используются различные методы терапии.
Общие рекомендации
Наличие легочной гипертензии предполагает коррекции образа жизни пациентов. К подобным мерам следует отнести:
- выполнение ежедневных упражнений ЛФК, способствующих улучшению тонуса кровеносных сосудов, но не требующих повышенной дыхательной активности;
- избежание чрезмерных физических нагрузок;
- профилактика инфекционно-воспалительных заболеваний дыхательной системы (бронхит, пневмония), а при их возникновении своевременное лечение;
- профилактика анемии, заключающаяся в приеме специальных лекарственных препаратов (Сорбифер);
- отказ от гормональных методов контрацепции;
- отказ от курения и чрезмерного употребления алкогольных напитков.
Медикаментозная терапия
- Сосудорасширяющие препараты (например: Нифедипин, Кардилопин). Широко применяется при лечении ЛГ. Они снижают тонус сосудистых стенок, способствуя их расслаблению и в венах и артериях. В результате этого увеличивается диаметр сосудов и улучшается кровоток.
- Простагландины (например: Трепростинил). Лекарственные средства, способствующие снятию сосудистого спазма. Прием простагландинов является профилактикой образования тромбов. Эффективны при всех типах ЛГ.
- Сердечные гликозиды (Дигоксин, Строфантин, Коргликон). При их приеме снижается спазм сосудов, увеличивается приток крови к сердечной мышце, повышается толерантность сосудистой системы к внешним неблагоприятным факторам. При легочной гипертензии используются в целях профилактики и лечения поражений сердца.
- Антикоагулянты (Аспирин, Эликвис). Предупреждают развитие тромбоза, а также растворяют уже имеющиеся кровяные сгустки.
- Диуретики (Фуросемид). Мочегонные препараты обеспечивают отток лишней жидкости из организма, что снижает объем циркулирующей крови. Это минимизирует нагрузку на сердечно-сосудистую систему и способствует снижению давления в большом и малом круге кровообращения.
- Антагонисты рецепторов эндотелина (Бозентан, Траклир). Патологический процесс в сосудах у пациентов с легочной артериальной гипертензией обусловлен разрастанием внутренней выстилающей поверхности сосудов – эндотелия. Прием лекарств этой группы значительно замедляет развитие заболевания.
Дополнительно применяются:
- Кислородотерапия. Используется, в первую очередь, у пациентов с дыхательной недостаточностью и наличием пороков сердца. В результате проведения процедуры происходит насыщение крови кислородом, что обеспечивает нормальное питание тканей организма.
- Оксид азота. Вдыхание оксида азота положительно воздействует на сосуды легких. Улучшается кровоток, снижается сопротивление их стенок. Устраняется одышка и боли, а также увеличивается толерантность к физическим нагрузкам.
Диета
Правила питания при легочной гипертензии предполагают ограничение в рационе соли и жиров животного происхождения. Разрешены к употреблению:
- овощи;
- фрукты;
- молочные продукты;
- маложирная мясная пища (говядина, птица);
- нежирная рыба;
- орехи, сухофрукты.
Следует избегать частого употребления кофе и крепкого чая.
Важно соблюдать питьевой режим во избежание отеков. Объем потребляемой жидкости должен составлять около 2 л воды в сутки
Методы хирургического вмешательства
- Пересадка сердца или системы легкие-сердце. Это высокотехнологичная операция применяется, когда методы стандартной терапии исчерпывают себя. Трансплантация сердца и легких представляет собой значительную проблему ввиду нехватки доноров, а также возможных проблем, связанных с отторжением их организмом реципиента. Пациенты после трансплантации с этим живут в среднем около десяти или пятнадцати лет.
- Тромбэндартерэктомия. Данное операционное вмешательство подразумевает механическое удаление тромба в русле легочной артерии. Относится к малоинвазивному виду хирургии.
Методы народной медицины
- Настой плодов рябины. Чайную ложку ягод рябины необходимо заварить одним стаканом кипятка и оставить настаиваться на протяжении одного часа. Полученное средство процедить и употреблять по половине стакана 3 раза в день. Длительность приема составляет один месяц. Средство способствует устранению выраженности симптоматики заболевания (устранение одышки, загрудинных болей).
- Настойка из соцветий календулы. 50 грамм высушенных соцветий необходимо залить 150 граммами спирта и настаивать в течение недели в сухом холодном месте без доступа солнечного света. Принимать средство необходимо по 25 капель трижды в сутки на протяжении одного месяца.
Что это такое?
Эта артерия, которая называется легочной, единственная во всем организме содержит тёмную, венозную кровь. И никаких неправильностей в названии здесь нет: мы привыкли, что в артериях должна течь алая кровь. Но, на самом деле, артерии – это сосуды, которые несут кровь от сердца на периферию, а вены – сосуды, по которым кровь возвращается назад, в сердце.
Куда несет от сердца венозную кровь легочная артерия? Конечно, в легкие, для обмена углекислого газа в гемоглобине на кислород. Этот газообмен происходит в «обратную сторону», кровь становится алой и готова вновь нести кислород органам и тканям.
Поэтому легочная гипертензия — это клинический синдром, характерный для большой группы заболеваний, для которых является общим повышенное сопротивление в сосудах легких для тока крови.
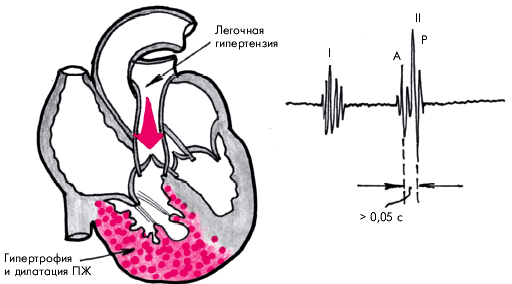
Поскольку кровь в лёгкие нагнетает правый желудочек, то его декомпенсация приводит к появлению сердечной недостаточности в правых отделах нашего сердца, а также к довольно быстрой смерти человека
Важно помнить, что правый желудочек значительно слабее левого: ведь ему не нужно «гнать кровь в ноги». Легкие находятся рядом с ним, и значительная мощность ему не требуется
Вот почему он «выдыхается» быстрее: если левый желудочек может долгое время находиться в состоянии гипертрофии, то правый желудочек на это не способен.
Показатели давления, при которых возникает легочная гипертензия совсем другие, и не сравнимы с артериальной. Так, если врачи ставят артериальную гипертензию при давлении, начиная от 139/89 мм. рт. ст., то ее легочная «сестра» возникает уже при давлении свыше 25 мм. в покое. Под физической нагрузкой этот показатель составляет более 30 мм. рт. ст.
Причины возникновения синдрома ЛГ
К легочной гипертензии (ЛГ) могут приводить самые разные состояния и болезни. Встречается даже идиопатическая легочная гипертензия. Так называют развитие данного синдрома без видимой причины, несмотря на все диагностические поиски. Но все – таки, в большинстве случаев удается найти или причину, или факторы, которые могут привести к повышению риска появления этого синдрома. Вот некоторые из них:
- наследственные состояния;
- прием лекарств;
- воздействие токсинов;
- употребление наркотиков, например, амфетаминов;
- при заболеваниях соединительной ткани (волчанке, склеродермии);
- при заболеваниях печени и развившейся портальной гипертензии (циррозе, хроническом гепатите, гепатоцеллюлярной карциноме);
- при пороках сердца;
- на фоне заболевания ВИЧ – инфекцией;
- при некоторых анемиях и паразитарных инвазиях (например, при наличии шистосомоза – внутрисосудистых паразитов).
Очень часто возникает легочная гипертензия, и даже феномен «легочного сердца» при заболеваниях легких. «Пальму первенства» можно отдать обструктивным хроническим болезням: бронхитам, интерстициальным заболеваниям (альвеолит). Также может возникнуть гипертензия при синдроме нарушения дыхания во сне, и даже при нахождении высоко в горах без тренировки.
Но этими заболеваниями далеко не исчерпываются те причины, по которым может развиться хроническая легочная гипертензия. Часто можно наблюдать различные варианты тромбоэмболии, пороки развития селезенки. Бывает этот синдром при саркоидозе, метастазах в средостение, при фиброзирующем медиастините, и даже при хронической почечной недостаточности (ХПН) у больных, находящихся на гемодиализе.
В чем опасность?
Если не лечить своевременно гипертензию, то возникает быстрое прогрессирование правожелудочковой недостаточности. Набухают шейные вены, развивается асцит – в брюшной полости скапливается свободная жидкость.
Увеличивается печень, возникают периферические отеки на ногах. Человек становится глубоким инвалидом «по общему заболеванию».
Как урегулировать
Регулируется повышенное давление рецепторами стенки сосудов, ветками блуждающего нерва и симпатическим нервом. В крупных, средних артериях, венах и местах их разветвления находятся самые обширные рецепторные зоны. При спазме артерий происходит нарушение подачи кислорода в кровь. А тканевое кислородное голодание стимулирует выброс в кровь веществ, которые повышают тонус и усиливают легочный градиент давления.
Волокна блуждающего нерва при раздражении повышают кровоток через ткани легких, а симпатический нерв, напротив, оказывает сосудосуживающее действие. Если легочное давление в норме, взаимодействие нервов уравновешено.
Что такое ДЗЛА?
Давление заклинивания легочной артерии (ДЗЛА) – важный параметр, с помощью него определяется гидростатическое давление в сосудах, что, в свою очередь, показывает, какова вероятность появления отека легких.
Замер ДЗЛА происходит при помощи катетера с баллончиком, направленного в сосуд легкого (правого либо левого). Когда конец катетера достигает одной из малых ветвей артерии (баллон раздувают), он временно перекрывает поток крови к ней. Застойный столбик крови, образующийся между концом катетера и частями капиллярной системы, продолжает действие катетера, а показатели давления, которые фиксируются через катетер, полностью отражают давление в правом либо левом предсердии.
ДЗЛА используют также для замера преднагрузки желудочков и диастолического давления левого желудочка.
Прогноз
Часто синдром легочной гипертензии может заканчиваться неблагоприятно: в 20% случаев – летальным исходом. Без надлежащего лечения продолжительность жизни человека может составлять до трех лет. По статистике благоприятный прогноз можно ждать в случае своевременной диагностики и лечения ЛГ на ранних стадиях.
Прогноз заболевания во многом зависит от формы ЛГ. При вторичной форме, которая развилась из-за аутоиммунных болезней, он менее благоприятен.
Важными являются показатели СДЛА. Если показатель будет превышать 55 мм рт. ст., даже несмотря на длительное лечение, продолжительность жизни пациента резко сокращается.
Плохо поддается медикаментозной терапии идиопатическая ЛГ. При данной форме лишь препаратами тяжело повлиять на причину, которая привела к повышению давления в легочной артерии.
Легочная гипертензия может иметь и относительно благоприятный прогноз. Так, если при продолжительном лечении ЛГ блокаторами кальциевых каналов будет отмечаться общее улучшение состояния, то можно надеяться на улучшение качества жизни и остановку или замедление прогрессирования болезни.
| Дифференциальный диагноз | Диагностические процедуры | Диагностические критерии |
| Наследственная ЛАГ | Кариотипирование с цитогенетическим исследованием | BNPR2; ALK1, ENG, SMAD9, CAV1, KCNK3 |
| ЛАГ, индуцированная лекарствами и токсинами | Анамнез, анализ крови на токсины. | Выявление приема препаратов из списка (таблица 2) |
| ЛАГ, ассоциированная с ВПС | ЭхоКГ, катетеризация ПОС | Диагностика ВПС с лево-правым шунтированием крови. |
| ЛАГ, ассоциированная с ВИЧ | Иммунологические исследования | Диагностика ВИЧ |
| ЛАГ, ассоциированная с СЗСТ | СРБ, АСЛО, РФ, АНА, АФЛА. | Диагностика системного заболевания соединительной ткани. |
| ЛАГ, ассоциированная с портальной гипертензией | Биохимический анализ крови с определением печеночных ферментов, билирубина с фракциями. УЗИ органов брюшной полости, ФЭГДС. | Диагностика портальной гипертензии. |
| ЛГ, связанная с заболеваниями левого сердца | ЭКГ, ЭхоКГ, КАГ, АКГ. | Диагностика систолической/ диастолической дисфункции левого желудочка, клапанных пороков левого сердца, врожденных/приобретенных обструкций левого желудочка. |
| ЛГ, связанная с заболеваниями легких. | Рентгенография органов грудной клетки, дыхательные тесты, спирография | Диагностика ХОБЛ, интерстициальных болезней легких, прочих заболеваний легких со смешанным рестриктивным и обструктивным компонентом, расстройств дыхания во время сна, альвеолярной гиповентиляции, хронического воздействия высокогорья, пороков развития легких |
| ХТЭЛГ | Вентиляционно – перфузионная сцинтиграфия, ангиопульмонография, ЭхоКГ. | Диагностика дефектов перфузии и вентиляции легких, обнаружение ХТЭЛГ. |
| Дифференциальный диагноз | Диагностические процедуры | Диагностические критерии |
| Наследственная ЛАГ | Кариотипирование с цитогенетическим исследованием | BNPR2; ALK1, ENG, SMAD9, CAV1, KCNK3 |
| ЛАГ, индуцированная лекарствами и токсинами | Анамнез, анализ крови на токсины. | Выявление приема препаратов из списка (таблица 2) |
| ЛАГ, ассоциированная с ВПС | ЭхоКГ, катетеризация ПОС | Диагностика ВПС с лево-правым шунтированием крови. |
| ЛАГ, ассоциированная с ВИЧ | Иммунологические исследования | Диагностика ВИЧ |
| ЛАГ, ассоциированная с СЗСТ | СРБ, АСЛО, РФ, АНА, АФЛА. | Диагностика системного заболевания соединительной ткани. |
| ЛАГ, ассоциированная с портальной гипертензией | Биохимический анализ крови с определением печеночных ферментов, билирубина с фракциями. УЗИ органов брюшной полости, ФЭГДС. | Диагностика портальной гипертензии. |
| ЛГ, связанная с заболеваниями левого сердца | ЭКГ, ЭхоКГ, КАГ, АКГ. | Диагностика систолической/ диастолической дисфункции левого желудочка, клапанных пороков левого сердца, врожденных/приобретенных обструкций левого желудочка. |
| ЛГ, связанная с заболеваниями легких. | Рентгенография органов грудной клетки, дыхательные тесты, спирография | Диагностика ХОБЛ, интерстициальных болезней легких, прочих заболеваний легких со смешанным рестриктивным и обструктивным компонентом, расстройств дыхания во время сна, альвеолярной гиповентиляции, хронического воздействия высокогорья, пороков развития легких |
| ХТЭЛГ | Вентиляционно – перфузионная сцинтиграфия, ангиопульмонография, ЭхоКГ. | Диагностика дефектов перфузии и вентиляции легких, обнаружение ХТЭЛГ. |
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
6. Рентгенография органов грудной клетки в 2х проекциях (прямая, левая боковая).
9. КТ ангиопульмонография
Жалобы: – утомляемость – слабость – ангинозные боли в грудной клетке – синкопальные состояния
Наличие в анамнезе: – тромбоз глубоких вен – ВИЧ – инфицирование – заболевания печени – заболевания левых отделов сердца – заболевания легких
– наследственные заболевания – прием препаратов и токсинов (таблица 2)
Таблица 2 Уровень риска препаратов и токсинов, способных вызвать ЛГ
Физикальное обследование: – периферический цианоз – жесткое дыхание при аускультации легких – усиление сердечных тонов по левой парастернальной линии – усиление легочного компонента II тона – пансистолический шум трикуспидальной регургитации – диастолический шум недостаточности легочных клапанов – правожелудочковый III тон – органический шум врожденных пороков сердца
Физическая толерантность (Таблица 1) Объективная оценка толерантности к физической нагрузке у больных с ЛГ является важным способом установления тяжести болезни и эффективности лечения. При ЛГ используется тест с 6-минутной ходьбой (6МТ) с оценкой параметров газообмена.
– Общеклинические лабораторные обследования проводятся с целью выявления первичной причины развития ЛГ (Приложения 2,3).
Инструментальные исследования
Эхокардиография Эхокардиография является важным исследованием при диагностике ЛГ, так как помимо ориентировочного диагноза, позволяет зафиксировать первичные нарушения, вызвавшие ЛГ (ВПС с шунтированием, нарушение работы левых отделов сердца, возможные кардиальные осложнения). Критерии установления диагноза допплер-эхокардиографическим методом (Таблица 3).
Таблица 3 Допплер-эхокардиографический диагноз ЛГ
Прогноз и возможные осложнения
Лёгочная гипертензия относится к серьёзным заболеваниям, поэтому лечение должно быть незамедлительным. Отсутствие терапии усугубляет течение патологии, в результате чего повышается вероятность летального исхода.
Отсутствие вмешательства или несвоевременное начало лечения может приводить к осложнениям. Имеется вероятность перехода первичной формы во вторичный тип, в результате чего состояние пациента ухудшится. Распространённым осложнением является усиление кислородной недостаточности, что приводит к ухудшению питания тканей. У пациента формируется одышка, возникающая даже при нахождении в спокойном состоянии. Кроме того, гипоксия увеличивает вязкость крови, что влечёт за собой образование тромбов, закупоривание сосудов.
Отёчность лёгких часто наблюдается при гипертонических кризах. У пациента усиливается чувство удушья, что особенно часто происходит ночью. Состояние сопровождается сильным кашлем с выделением мокроты, а в некоторых случаях наблюдается кровохарканье. Кожные покровы приобретают синеватый оттенок, шейные вены набухают и пульсируют. Летальный исход чаще связан с тромбоэмболией артерии или сердечно-лёгочной недостаточностью острого и хронического типа.
Легочная гипертензия симптомы
Так как легочная гипертензия является по своей природе довольно-таки сложным заболеванием и развивается в ходе действия определенных факторов, то и ее клинические признаки и синдромы будут отличаться большим многообразием
Важно понимать, что первые клинические признаки при легочной гипертензии будут появляться тогда, когда показатели давления в кровеносном русле легочной артерии в 2 и больше раза превысят нормальные показатели
Первые признаки легочной гипертензии — это появление одышки и гипоксических поражений органов. Одышка будет связана с постепенным снижением дыхательной функции легких, вследствие высокого внутриаортального давления и сниженным кровотоком в легочном круге кровообращения. Одышка при легочной гипертензиии развивается довольно рано. Сначала она возникает только вследствие воздействия физических нагрузок, но очень скоро начинает появляться независимо от них и приобретает постоянный характер.
Кроме одышки также очень часто развивается кровохарканье. Больные могут отмечать выделение при кашле незначительного количества мокроты с прожилками крови. Кровохарканье появляется благодаря тому, что в результате воздействие легочной гипертензии, в легочном круге кровообращения происходит застой крови. Как результат — будет наблюдаться пропотевание части плазмы и эритроцитов сквозь сосуд и появление отдельных кровяных прожилок в мокроте.
При осмотре больных с легочной гипертензией можно обнаружить цианоз кожных покровов и характерное изменение фаланг пальцев и ногтевых пластин — «барабанные палочки» и «часовые стекла». Эти изменения происходят благодаря недостаточному питанию тканей и развитию постепенных дистрофических изменений. Кроме того, «барабанные палочки» и «часовые стекла» являются ярким признаком бронхообструкции, что также может быть косвенным признаком развития легочной гипертензии.
Аускультативно можно определить повышение давления в легочной артерии. Об этом будет свидетельствовать слышимое через стетофонендоскоп усиление 2 тона во 2 межреберье слева — точке, где обычно выслушивается клапан легочной артерии. Во время диастолы кровь, проходящая через клапан легочной артерии встречается с высоким кровеносным давлением в легочной артерии и звук, который при этом выслушивается будет значительно более громким, чем в норме.
Но одним из самых главных клинических признаков развития легочной гипертензии будет развитие так называемого легочного сердца. Легочное сердце — это гипертрофические изменения правых сердечных отделов, которые развиваются в ответ на воздействие повышенного артериального давления в легочной артерии. Этот синдром сопровождается целым рядом объективных и субъективных признаков. Субъективными признаками синдрома легочного сердца при легочной гипертензии будет наличие постоянных болей в области сердца (кардиалгий). Эти боли будут исчезать при ингаляциях кислородом. Основной причиной такого клинического проявления легочного сердца является гипоксическое поражение миокарда, в ходе нарушенного к нему транспорта кислорода из-за высокого давления в легочном кровеносном круге и высокого сопротивления нормальному току крови. Кроме болей при легочной гипертензии также могут отмечаться сильные и периодические сердцебиения и общая слабость.
Кроме субъективных признаков, по которым нельзя в полной мере оценить наличие или отсутствие у больного развившегося синдрома легочного сердца при легочной гипертензии, существуют и объективные признаки. При перкуссии области сердца можно определить смещение левой его границы. Это происходит благодаря увеличению правого желудочка и оттеснению им левых отделов за пределы нормальных границ перкуссии. Так же увеличение правого желудочка за счет его гипертрофии приведет к тому, что можно будет вдоль левой границы сердца определить пульсацию или так называемый сердечный толчок.
При декомпенсации легочного сердца будут развиваться признаки увеличения печени и набухать шейные вены. Кроме того характерным показателем декомпенсации легочного сердца будет позитивный симптом Плеша — при надавливании на увеличенную печень появится одновременное набухание шейных вен.