Дакриоцистит: первые симптомы, варианты лечения, код по мкб-10 и примеры болезни на фото
Содержание:
- Лечение дакриоцистита
- Причинные факторы
- Симптомы дакриоцистита
- Диагностика
- Причины возникновения
- Диагностика Дакриоцистита у детей:
- Прогнозы проведения лечения
- Дакриоцистит – зондирование слезного канала у детей
- Дакриоцистит: характеристики
- Причины развития
- Диагностика
- Другие заболевания из группы Болезни глаза и его придаточного аппарата:
- Гомеопатические средства
- Симптомы дакриоцистита
- Дакриоцистит
- Профилактика
- Диагностика дакриоцистита
- Лечение дакриоцистита
- Online-консультации врачей
- Патогенез
- Лечение народными средствами
Лечение дакриоцистита
Терапия дакриоцистита назначается в зависимости от возраста пациента и от степени протекания процесса. Большое значение имеют причины возникновения заболевания. При острой форме применяют антибактериальные препараты — доксициклин, цефуроксим, тетрациклин. Для местного лечения назначают капли хлорамфеникол, флоксал и др. Для устранения непроходимости слезных каналов у взрослых используют промывание физраствором для дезинфекции. Как дополнение к лечению используется УВЧ.
Если дакриоцистит переходит в хронический процесс, требуется оперативное вмешательство -эндоскопическую дакриоцисториностомию. В этом случае рассечение проводится на участке слизистой оболочки носа. Консервативная дакриоцисториностомия — более проверенный метод, при котором разрез делается обыкновенным путем. Данный способ позволяет возобновить естественный отток слез.
Помните, что лечение дакриоцистита может назначать только врач-офтальмолог! Самолечение может усилить процесс и нанести вред организму. Особенно это касается новорожденных.
Причинные факторы
В результате закупорки или стеноза слезно-носового протока возникает хронический дакриоцистит. Из-за отсутствия выхода в нос слёзы скапливаются в конъюнктивальном мешке. Вследствие застоя жидкости в конъюнктивальной полости начинают размножаться болезнетворные микроорганизмы. Возникает воспаление, жидкость продолжает скапливаться, конъюнктивальный мешок увеличивается до размеров черешни, кожа на припухлости истончается.
Предшествовать хроническому воспалению конъюнктивы могут болезни носа, особенно, если речь идёт о хроническом рините. Иногда заболевание возникает из-за воспаления слизистой верхнечелюстной пазухи носа. Травмирование носа тоже может послужить толчком к развитию хронической формы дакриоцистита.
У взрослого пациента стенки слезного канала частично сужаются или полностью срастаются в области рядом с границей со слезной полостью. А у пациентов младшей возрастной категории стеноз носослезного протока возникает на участке возле её выхода. При этом выходное отверстие закупорено персистирующими оболочками, отмершим эпителием, желатинообразными пробками.
Симптомы дакриоцистита
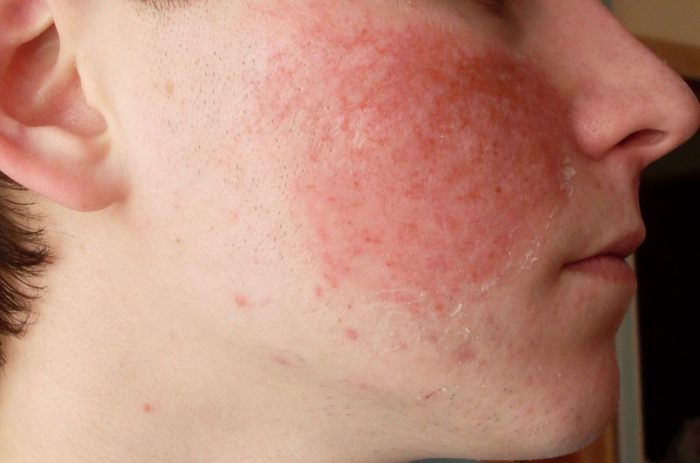
Клинические проявления дакриоцистита довольно специфичны. При хронической форме дакриоцистита наблюдается упорное слезотечение и припухлость в проекции слезного мешка. Надавливание на область припухлости приводит к выделению из слезных точек слизисто-гнойного или гнойного секрета. Отмечается гиперемия слезного мясца, конъюнктивы век и полулунной складки. Длительное течение хронического дакриоцистита приводит к эктазии (растяжению) слезного мешка – в этом случае кожа над эктазированной полостью мешка истончается и приобретает синеватый оттенок. При хроническом дакриоцистите высока вероятность инфицирования других оболочек глаза с развитием блефарита, конъюнктивита, кератита или гнойной язвы роговицы с последующим образованием бельма.
Острый дакриоцистит протекает с более яркой клинической симптоматикой: резким покраснением кожи и болезненной припухлостью в области воспаленного слезного мешка, отеком век, сужением или полным смыканием глазной щели. Гиперемия и отек могут распространяться на спинку носа, веки, щеку. По внешнему виду кожные изменения напоминают рожистое воспаление лица, однако при дакриоцистите отсутствует резкое отграничение очага воспаления. При остром дакриоцистите отмечаются дергающие боли в области орбиты, озноб, лихорадка, головная боль и другие признаки интоксикации.
Через несколько дней плотный инфильтрат над слезным мешком размягчается, появляется флюктуация, кожа над ним становится желтой, что свидетельствует о формировании абсцесса, который может самопроизвольно вскрыться. В дальнейшем на этом месте может образоваться наружная (в области кожи лица) или внутренняя (в полости носа) фистула, из которой периодически выделяется слеза или гной. При распространении гноя на окружающую клетчатку развивается флегмона глазницы. Острый дакриоцистит довольно часто принимает рецидивирующий характер течения.
У новорожденных дакриоцистит сопровождается припухлостью над слезным мешком; надавливание на эту область вызывает выделение слизи или гноя из слезных точек. Дакриоцистит новорожденных может осложняться развитием флегмоны.
Диагностика
Диагностируется патология на основе полученной информации при процедурах:
- Пальпация отечного участка. Осматривается мешок, предназначенный для выведения слез. Определяется наличие гнойных выделений или повышенной чувствительности глаз.
- Зондирование слезных каналов. Введенный раствор должен выходить через протоки при этом, не попадая в носовую полость.
- Флюоресцеиновая инстилляционная проба. На основе проведенной манипуляции определяется наличие повреждений на роговице.
- Биомикроскопия глаз. Осуществляется осмотр протоков при особенно увеличенных размерах.
- Цветовая проба Веста. Ватный тампон вводится в полость носа. После этого в органы зрения добавляется коллоидный раствор. Через непродолжительное время достается тампон, на котором виднеются следы раствора. При затруднениях в проходимости слезных каналов тампон окрашивается через 8 или 10 минут. При наличии мест закупорки канала тампон остается чистым.
- Щелевая лампа. Проводится изучение поражения каналов выводящих слезы с помощью контрастного рентгена.
- Посев на патологическую микрофлору.
- Риноскопия.
После проведения диагностических мероприятий проводится постановка диагноза, при наличии показаний назначается дополнительное посещение специалистов.
Причины возникновения
Основная причина развития дакриоцистита – нарушение непроходимости носослезного канала в результате сужения или полного закрытия. Такие патологические отклонения и приводят к проблемам с циркуляцией жидкости. Как результат — в полости закупоренного слезного канала из-за застоя секрета развиваются патогенные микроорганизмы.

Что вызывает развитие дакриоцистита у взрослых
Спровоцировать отек тканей носослезного канала могут вирусные заболевания, например, синусит, ринит или респираторные инфекции. Но существуют и другие причины развития дакриоцистита:
- воздействие низкой или высокой температуры на организм;
- контакт с опасными химическими веществами, негативно влияющими на работу органов зрительной системы;
- реакция организма на различные аллергены;
- снижение иммунитета;
- повышенный уровень сахара в крови;
- нарушение обменных процессов;
- попадание инородных предметов в глаз;
- доброкачественные новообразования в полости носа;
- механическое повреждение слезных каналов;
- перелом носа.

Перелом носа
Все эти факторы могут привести к развитию дакриоцистита у детей и взрослых. Чтобы своевременно обнаружить патологию и начать лечение, необходимо знать, как она проявляется.
Диагностика Дакриоцистита у детей:
Для диагностики необходима типичная клиническая картина, характерные для дакриоцистита жалобы, наружный осмотр, пальпация области слезного мешка. Врачи при осмотре обнаруживают симптомы, отписанные выше.
Необходимо провести исследование проходимости слезных путей. Для этого ставят цветовую пробу Веста, известную больше как канальцевая проба. Процедура состоит в том, что тампон вводится в носовой ход, в глаз закапывается раствор колларгола. Если слезные пути проходимы, на протяжении двух минут на тампоне видно красящее вещество. Если тампон окрашивается за 5-10 минут, проходимость слезных путей нарушена. Если за 10 минут на тампоне не видны следы красящего вещества, проба Веста отрицательная, что говорит о том, что проходимости в слезных путях нет.
Чтобы уточнить протяженность и уровень поражения, проводят диагностическое зондирование слезных каналов. Подтвердить непроходимость слезных путей при дакриоцистите у детей можно при помощи пассивной слезно-носовой пробы. Процедура состоит в том, что жидкость не проходит в нос при промывании слезно-носового канала – она вытекает струей через слезные точки.
При диагностике дакриоцистита применяют в том числе биомикроскопию глаза и флюоресцеиновую инстилляционную пробу. Чтобы иметь представление о структуре слезоотводящих путей, делают контрастную рентгенографию слезоотводящих путей с растворомром йодолипола. Тем же путем выясняют локализацию зоны стриктуры или облитерации.
Чтобы уточнить микробных возбудителей болезни, следует провести исследование из слезных точек – применяют бактериологический посев. Если диагностика усложнена, ребенка может осмотреть отоларинголог и провести риноскопию. Также к диагностике могут привлечь травматолога, челюстно-лицевого хирурга, нейрохирурга, невролога. Дакриоцистит отличают при диагностике от конъюнктивита, рожи и каналикулита.
Прогнозы проведения лечения
Положительный результат лечения, когда выявлен дакриоцистит у взрослых, зависит от своевременно принятых мер по борьбе с заболеванием и строгого соблюдения курса, назначенного врачом.
В большинстве случаев, лечение приводит к положительным результатам, но изредка возникают осложнения. Чтобы избежать негативных последствий больным запрещено использовать контактные линзы, а самое главное — заниматься самолечением. Отклонение от прописанного курса лечения может привести к ухудшению здоровья, включая потерю зрения.
При закупорке или сужении слезно-носового канала у взрослых может развиться опасное заболевание глаз – дакриоцистит. Без правильной диагностики и качественного лечения это заболевание чревато необратимыми последствиями, которые в запущенных случаях могут привести даже к гибели больного. Поэтому в этой статье мы рассмотрим все аспекты данного заболевания, симптоматику и современные методы лечения.
Дакриоцистит – зондирование слезного канала у детей
В первые дни жизни у новорожденных детей довольно часто наблюдается небольшое выделение гноя из глаз. Иногда это явление ошибочно принимают за конъюнктивит, хотя причина может быть совершенно иная.
Основным виновником подобных явлений считается воспаление слезного мешка и непроходимость слезных каналов – дакриоцистит. Диагноз «дакриоцистит» ставится грудничкам на первом-втором месяца жизни.
Причины его развития следующие: во время беременности плод находится в жидкой среде и его естественные слезные каналы перекрывает желатиновая пленка, которая препятствует попаданию околоплодных вод в организм.
Во время рождения, при первом крике, желатиновая пленка рвется, открывая носослезные проходы. Однако это происходит не всегда, и тогда в глазах ребенка создается идеальная среда для развития заболевания, а процесс оттока жидкости нарушается. Дакриоцистит у детей действительно похож на конъюнктивит, поэтому их так легко спутать.
Для того, чтобы точно установить причину проблемы, врач сначала проводит осмотр малыша.
Признаками дакриоцистита могут быть:
- воспаленные и красные глаза;
- гнойные выделения из слезного мешка;
- слезный застой;
- слезотечение.
Затем необходимо сделать пробу Веста: малышу закапывают в глаза красящий раствор, а в нос вставляют тонкий ватный тампон.
Если через несколько минут тампон не окрасится, значит, слезный канал действительно непроходим, а если краситель проявится, это будет говорить о том, что слезный канал не закупорен и будет достаточно простого массажа.
При подтверждении дианоза «дакриоцистит», в ряде случаев может потребоваться зондирование или бужирование слезного канала ребенка.
Когда нужно делать зондирование?
Для начала специалисты всегда назначают консервативное лечение — родители могут сами делать малышу специальный и несложный массаж, промывание глаз, закапывать капли. Обычно массаж каналов и закапывание капель на ранней стадии заболевания помогает в 80% случаях. Если же такое лечение не даст результатов, придется прибегнуть к хирургическому вмешательству.
Зондирование слезно-носового канала – это крайняя мера в лечении дакриоцистита у новорожденных, но затягивать с ней нельзя. Суть метода заключается в следующем: под местной анестезией врач вводит в слезные пути специальный зонд и прочищает слезные каналы. Зондирование позволяет излечить дакриоцистит и избежать возможных осложнений в будущем. Процедура безопасна и занимает всего 3-5 минут. Если ребенку уже больше 3-5 месяцев курс лечения может меняться, а вместо зондирования проводят бужирование слезного канала. В процессе бужирования малышу делают прокол, убирая непроходимость слезного канала.
В связи с тем, что слезных канал у совсем маленьких детей мягкий, прокол или промывание проходят легко и проблема в большинстве случаев убирается сразу же.
При правильном выполнении процедуры рецидивов не возникает, однако очень редко эта манипуляция может оказаться не эффективной: при дефектах носовой перегородки, чрезмерной изогнутости слезного канала или при других нарушениях. В подобных случаях нужно проводить регулярный массаж канала до достижения ребенком шести лет.
В этом возрасте самостоятельно формируются кости, поэтому врачи могут понять, есть ли изменения, и определить дальнейшую тактику лечения. Что касается массажа, то он является прекрасной профилактикой и разминкой слезных каналов.
Его рекомендуются делать всем для того, чтобы не возникло необходимости проводить зондирование слезного протока. Нужно иметь в виду, что любой массаж всегда назначается врачом, как и лекарственные препараты. Доктор покажет и расскажет, какая техника массажа необходима в каждом конкретном случае.
Правила выполнения массажа
Правильное выполнение всех действий во время массажа – залог положительного результата и здоровья ребенка. Ваши руки должны быть абсолютно чистыми и сухими, с аккуратно подстриженными короткими и гладкими ногтями во избежание случайного травмирования кожи или слизистой малыша.
Массажные движения, назначенные врачом, удобнее всего выполнять мизинцем, круговыми движениями. Массаж новорожденных при дакриоцистите помогает содержимому слезного мешочка протолкнуть желатиновую пленку через носослезные каналы.
Закапывайте капли перед кормлением, так как во время или после еды младенец может уснуть и капли начнут действовать.
Запись на прием к врачу педиатру
Обязательно пройдите консультацию квалифицированного специалиста в области детских заболеваний в клинике «Семейная».
Дакриоцистит: характеристики
Дакриоцистит — это воспалительный процесс носослезного канала, находящегося между носом и внутренним уголком глаза. Заболевание распространяется в связи с отсутствием естественного оттока слез. Недуг проявляется вследствие не разрыва пленки, охраняющей дыхательные пути малыша во время беременности мамы от околоплодной жидкости.
При правильном развитии данная пелена должна прорваться с первым криком ребенка или в первые недели его жизни. При другом варианте канал носослезки закупоривается, жидкость скапливается внутри мешочка глаза и начинается воспаление.
Последствием занесенной инфекции становится размножение бактерий. Окологлазничная область у малыша приобретает красноватый оттенок и отекает, что доставляет ребенку дискомфорт.
| На сегодняшний день заболевание лечится простыми методами, при условии своевременного обращения, схема терапии различна и назначается с учетом возраста ребенка. |
Причины развития
В отличие от врождённого аномального развития строения слёзно-носовых каналов у младенцев, провоцирующих развитие дакриоцистита, у взрослых пациентов затруднение выведения слёзной жидкости объясняется множественными факторами. Среди основных причин заболевания отмечаются:
- сужение слёзных протоков вследствие патологических процессов;
- дисфункция фетальной мембраны, вызванная недостаточной эластичностью;
- внутриутробные аномалии развития складок в слёзном мешке.
Предрасполагающими факторами развития приобретённого дакриоцистита являются следующие состояния и ситуации:
- травма, являющаяся причиной поражения носовых пазух или слёзных протоков;
- инфекционные заболевания, локализующиеся в носу или органах зрения;
- острый и хронический конъюнктивит;
- гайморит, синусит, ринит;
- полипы в носу;
- сахарный диабет;
- ослабленный иммунитет;
- длительное пребывание в помещении с резкой сменой температурных показателей воздуха (особенности условий производства);
- засорённость глаз, попадание инородных предметов, частиц;
- аллергическая реакция;
- химическое или термическое воздействие на глазную оболочку.
Наличие хронических заболеваний в органах верхних дыхательных путей также представляет серьёзную предпосылку для развития непроходимости слёзно-носовых ходов.
Диагностика
Выявление заболевания базируется на визуальном осмотре и проведении аппаратного обследование.
Диагностика включается в себя ряд процедур:
- Взятие колларголовой пробы. С ее помощью доктор обнаружит очаг воспаления и выявит степень проходимости протоков;
- Компьютерная томография. Позволяет проанализировать строение слезовыводящих путей. При врожденной форме дакриоцистита просвет протока должен быть не менее полутора миллиметров у младенцев и двух у взрослых пациентов;
- Зондирование слезных путей. С его помощью можно обнаружить место закупорки;
- Дакриоцистография. Помогает установить область воспаления;
- Биомикроскопия. Изучение структуры зрительного аппарата с использованием щелевой лампы;
- Анализ посева гнойного экссудата, выделяемого с помощью пальпации.
На основе полученных данных доктор ставит точный диагноз и подбирает оптимальный вариант терапии.
Другие заболевания из группы Болезни глаза и его придаточного аппарата:
| Абсцесс глазницы |
| Аденовирусный конъюнктивит |
| Альбинизм |
| Амблиопия бинокулярна |
| Амблиопия истерическая |
| Амблиопия обскурационная |
| Ангиоматоз сетчатки |
| Аномалии развития зрительного нерва |
| Астенопия аккомодативная |
| Астенопия мышечная |
| Атрофия зрительного нерва |
| Афакия |
| Блефарит |
| Блефарохалазис |
| Близорукость |
| Болезнь Бурневилля |
| Болезнь Шегрена |
| Внутренний ячмень |
| Воспалительные заболевания сосудистой оболочки (увеиты) |
| Выворот нижнего века, эктропион (ectropion) |
| Гемианопсия |
| Гемофтальм |
| Герпес глаза |
| Герпетические поражения глаз (герпетический кератит) |
| Герпетический конъюнктивит |
| Гетерофория |
| Гипертоническая болезнь, глазные проявления |
| Гипофункция слезных желез |
| Глаукома |
| Глаукомоциклитические кризы |
| Глиома зрительного нерва |
| Дакриоаденит |
| Дегенерация сетчатки пигментная |
| Дегенерация сетчатки старческая |
| Дегенерация сетчатки центральная |
| Диабетическая ретинопатия |
| Ирит и иридоциклит |
| Катаракта |
| Кератит |
| Кератоконус |
| Контагиозный моллюск (molluscum contagiosum) |
| Косоглазие |
| Ксантелазма века |
| Лагофтальм |
| Макулодистрофия |
| Мейболит |
| Меланома радужной оболочки |
| Меланома хориоидеи |
| Мукоцеле синуса придаточного |
| Наружный ячмень (hordeolum externum) |
| Неврит зрительного нерва |
| Нейрофиброматоз глаза и его придатков (болезнь Реклингаузена) |
| Ожоги глаза |
| Паратрахома (конъюнктивит с включениями) |
| Птоз верхнего века |
| Ранения глазного яблока |
| Сифилис глаза и его придатков |
| Склерит |
| Тенонит |
| Трахома |
| Трихиаз |
| Тромбофлебит глазницы |
| Туберкулез глаз |
| Тупые травмы органов зрения |
| Флегмона глазницы |
| Халазион (chalayon) |
| Халазион (chalazion, градина) |
| Халькоз глаза |
| Хламидийный конъюнктивит |
| Целлюлит (флегмона) глазницы |
| Экзофтальм |
| Эндофтальмит |
| Энофтальм |
| Энтеровирусный геморрагический конъюнктивит |
| Энтропион, заворот века (entropium) |
| Эпидемический геморрагический конъюнктивит |
| Эписклерит |
| Эпифора |
| Ячмень (Гордеолум, hordeolum) |
Гомеопатические средства
Лечить дакриоцистит можно не только народными средствами или традиционными антибиотиками. Существует еще одно направление – это гомеопатия. Но такие препараты не подразумевают самолечения, их должен назначать только врач-гомеопат после беседы с больным, определения его конституционального типа и прочих факторов. Для лечения дакриоцистита могут быть назначены два препарата. Это – Силицея 30 или же Аргентум Нитрикум 30.
Аргентум Нитрикум применяется при многих гнойных и воспалительных заболеваниях глаз.
Первый препарат – кремнезем, или кремневая кислота, содержит кислород и кремний. Считается главным гомеопатическим лекарством при нагноениях разного типа в подострой и хронической форме.
Аргентум Нитрикум – азотнокислое серебро. Применяется при многих гнойных и воспалительных заболеваниях глаз. Для лечения младенцев готовят раствор из крупинок препарата с кипяченой холодной водой и дают малышу по глотку каждый день за полчаса до кормления. Берется 1 крупинка Аргентум Нитрикум 30 на 100 мл жидкости. В начале лечения могут появиться ухудшения, но это говорит о том, что препарат работает. При улучшении состояния лекарство отменяют.
Взрослым назначают такие препараты без разведения водой. Курс лечения гомеопатическими препаратами может длиться до шести недель. Никаких побочных действий такие средства не имеют. Но при гиперчувствительности к компонентам лекарства принимать их нельзя. Некоторые гомеопатические средства не совместимы с какими-либо традиционными медпрепаратами, поэтому следует выбрать один метод лечения и строго ему следовать.
Кроме вышеназванных препаратов, могут быть назначены и другие, исходя из симптомов:
- Аконит – если болезнь только начала проявляться;
- Эуфразия – если выделения из глаз густые;
- Станум – при беловато-желтых выделениях, боли и зуде;
- Гепар сульфур – если началось образование нарыва.
Любое из этих средств можно купить в обычной аптеке, но подобрать его должен специалист.
Симптомы дакриоцистита
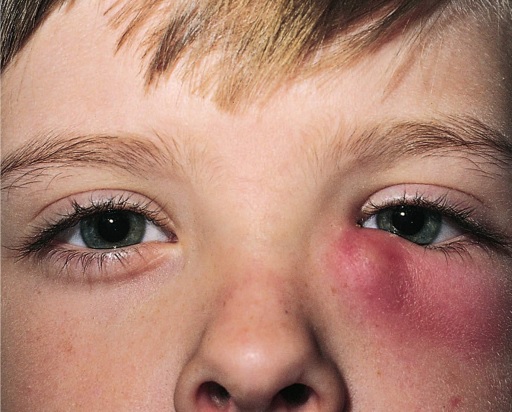
Дакриоцистит имеет специфичные симптомы. Острая форма характеризуется:
- болью;
- покраснением;
- слезотечением;
- отечностью;
- гноем;
- гиперемией;
- лихорадкой;
- слабостью;
- сужением глазной щели.
Болезненность внутреннего угла глаза и иррадиация боли в носовые пазухи, их распространение на конъюнктиву и роговицу создает риск осложнений и распространение воспаления в пазухи.
Хронический дакриоцистит проявляется упорным слезотечением и фасолеобразным выпячиванием.
Покраснение слизистой оболочки, отечность и истончение кожи век, увеличение железы — специфичные симптомы клиники хронической формы болезни.
Дакриоцистит новорожденных выражается слезотечением, выделение гнойного секрета, отечностью век. Анатомическое строение носослезного канала — широкие полости, допускающие риск распространения в близлежащие пазухи и на другие части зрительного аппарата.
Дакриоцистит
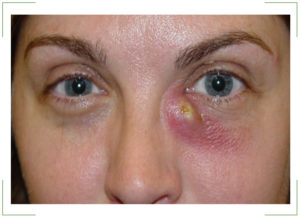
Под данным термином скрывается закупорка слезовыводящей структуры, сопровождающееся воспалительными процессами в глазах. Чаще всего патология затрагивает слезный мешок или каналы. С прогрессированием недуга там накапливается гной.
Слезная железа, расположенная в верхнем наружном углу органа зрения, вырабатывает влагу. Жидкость непрерывно омывает глаза, циркулируя по конъюнктивальному мешочку. Излишки передаются в носослезный канал. При раздражении, сухости, попадании постороннего предмета слезная железа начинает выработку жидкости в усиленном режиме, чтобы защитить зрительный аппарат.
Во внутреннем уголке глаза располагаются два протока (верхний и нижний). Первый обеспечивает 25% вывода слезного секрета, второй – 75%. Из точек влага проникает в мешочек, затем в полость нижней носовой раковины. При сужении протоков, нарушается циркуляция жидкости, образуется устойчивое слезотечение.
| Если к отклонению присоединяется инфекция, то диагностируется воспаление протоков. У взрослых пациентов обычно повреждается одно око, у детей с идентичной частотой встречается поражение одного или обоих глаз. Это связано с фактором, провоцирующим развитие болезни. |
У взрослых недуг чаще всего возникает под воздействием внешних причин, а вот малыши страдают от патологии из-за анатомических отклонений. Некоторые крохи появляются на свет со слизистыми пробками в слезно-носовом канале. Они избавляются от закупорки при плаче или крике. Если подобный процесс нарушается по разным причинам, то дакриоцистит развивается на обоих глазах.
Профилактика
Болезнь легче предупредить, чем лечить, поэтому важно принимать профилактические меры. Дакриоцистит у новорожденных предупредить нельзя, но во многих других случаях это сделать можно
Для этого следует:
- Соблюдать правила личной гигиены, не трогать и не тереть глаза грязными руками, чтобы в слезный канал не попали соринки и микробы.
- Вовремя и в полной мере лечить простуду, принимать противовирусные препараты, и если нужно – антибиотики.
- Пользоваться качественной декоративной и ухаживающей косметикой.
- Защищать глаза, если есть риск их травмирования во время выполнения каких-либо работ или занятий спортом.
Дакриоцистит – неприятная болезнь, требующая безотлагательного лечения. Она опасна осложнениями, которые грозят потерей зрения. Выбор методов лечения сегодня достаточно большой для того, чтобы вовремя принять меры и полностью восстановить здоровье.
Июл 12, 2017
Диагностика дакриоцистита
Распознавание дакриоцистита производится на основании типичной картины заболевания, характерных жалоб, данных наружного осмотра и пальпаторного обследования области слезного мешка. При осмотре пациента с дакриоциститом выявляется слезотечение и припухлость в области газа; при пальпации воспаленного участка определяется болезненность и выделение из слезных точек гнойного секрета.
Исследование проходимости слезных путей при дакриоцистите проводится с помощью цветовой пробы Веста (канальцевой). Для этого в соответствующий носовой ход вводится тампон, а в глаз закапывают раствора колларгола. При проходимых слезных путях в течение 2-х минут на тампоне должны появиться следы красящего вещества. В случае более длительного времени прокрашивания тампона (5-10 мин.) в проходимости слезных путей можно усомниться; если колларгол не выделился в течение 10 мин. проба Веста расценивается как отрицательная, что свидетельствует о непроходимости слезных путей.
Для уточнения уровня и протяженности поражения проводится диагностическое зондирование слезных каналов. Проведение пассивной слезно-носовой пробы при дакриоцистите подтверждает непроходимость слезных путей: в этом случае при попытке промывания слезно-носового канала жидкость в нос не проходит, а струей вытекает через слезные точки.
В комплексе офтальмологической диагностики дакриоцистита используют флюоресцеиновую инстилляционную пробу, биомикроскопию глаза. Контрастная рентгенография слезоотводящих путей (дакриоцистография) с р-ром йодолипола необходима для четкого представления об архитектонике слезоотводящих путей, локализации зоны стриктуры или облитерации. Для идентификации микробных возбудителей дакриоцистита исследуют отделяемое из слезных точек путем бактериологического посева.
С целью уточняющей диагностики пациент с дакриоциститом должен быть осмотрен отоларингологом с проведением риноскопии; по показаниям назначаются консультации стоматолога или челюстно-лицевого хирурга, травматолога, невролога, нейрохирурга. Дифференциальная диагностика дакриоцистита проводится с каналикулитом, конъюнктивитом, рожей.
Лечение дакриоцистита
Лечение дакриоцистита основывается на клинических показаниях. В период лечения необходимо проводить профилактику других заболеваний, инфекций кожи, которые могли быть причиной дакриоцистита.
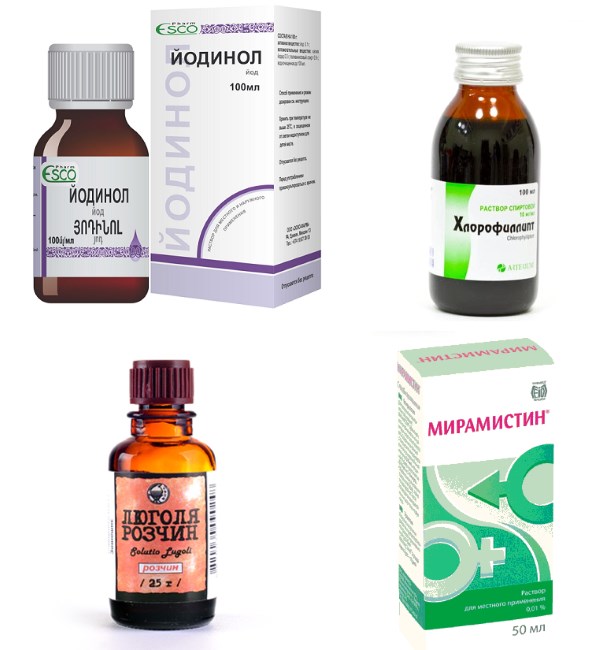
Терапия острой формы дакриоцистита у новорожденных проводится стационарно. Для размягчения уплотненных тканей назначают витамины, метод лечения ультравысокой частотой, прикладывают сухое тепло на пораженную область глаза. При характерной симптоматике, говорящей о наличии скопившейся жидкости, можно диагностировать гнойное проявление воспаления. Абсцесс хирургически удаляют. После проводят мероприятия такие как дренаж и промывание раны антисептическими препаратами. Например, растворами фурацилина, перекиси водорода. В воспаленную часть глаза закапывают левомицитиновые, гентамициновые, мирамистиновые капли. Назначают противомикробные мази, такие как тетрациклин, эритромицин, офлоксацин.
При лечении дакриоцистита одновременно выполняют профилактику антибактериальными препаратами, к примеру, пенициллиновыми таблетками. После прохождения острой стадии заболевания, на безлопастном этапе, создают искусственный отток жидкости из забившихся проходов в носовую полость. Такая процедура называется дакриоцисториностомия.
Наиболее эффективным методом лечения хронического дакриоцистита является дакриоцисториностомия. Путем данного процесса формируется анастомоз между полостью носа и слезным мешком. Благодаря методу добиваются лучшего дренажа накопившегося секрета.
В хирургической офтальмологии практикуют лазерную и эндоскопическую дакриоцисториностомию. В отдельных случаях эффективней всего применение бужирования, т.е искусственного расширения протоков при помощи бужи. Не редко в полость канала вводится зонд с баллоном, который увеличивает слезные протоки. Такой метод именуется баллонная дакриоцистопластика.
Наиболее эффективным методом лечения дакриоцистита является зондирование, при котором восстанавливается свободное прохождение слезной жидкости в носовую полость.
Пациентам с дакриоциститом крайне не рекомендуется ношение контактных линз, глазных повязок, механически воздействовать на область глазного яблока
Такие меры предосторожности увеличивают предотвращения острогнойных язв роговицы
На данном этапе развития дакриоцистита рекомендуют проводить массаж слезного мешка, накладывать теплые компрессы, принимать антибиотики
При наличии обострения заболевания следует крайне осторожно и деликатно относится к массажу. Указательный палец располагается в точке, где пересекаются протоки, перед вхождением в слезный мешок
Такая расстановка препятствует обратному оттоку слезных секретов.
Массировать слезный мешок следует сверху вниз, для блокировки оттока. Массаж при дакриоцистите рекомендуют проводить 6-7 раз в день, продолжительностью около 10 минут.
Некоторым пациентам пошла на пользу пластика нижней носовой роговины, подслизистая резекция перегородки носа (септопластика), зондирование слезных протоков.
При врожденном проявлении болезни терапия проводится постепенно, включающая также массаж, продолжительностью 2-3 недели. Новорожденным детям практикуют 2х или 3х недельное промывание слезно-носового канала, ретроградное зондирование протоков, в течении 2-3 недель.
В редких случаях данные методики бывают не эффективны. Тогда по достижении ребенком 2-3 летнего возраста, проводят хирургическое вмешательство, что нежелательно для столь юного организма. Проводить операцию следует только в крайних случаях и при острой необходимости.
Online-консультации врачей
| Консультация педиатра-аллерголога |
| Консультация вертебролога |
| Консультация невролога |
| Консультация гомеопата |
| Консультация психолога |
| Консультация эндокринолога |
| Консультация нарколога |
| Консультация пульмонолога |
| Консультация онколога-маммолога |
| Консультация неонатолога |
| Консультация гастроэнтеролога детского |
| Консультация педиатра |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация кардиолога |
| Консультация дерматолога |
Новости медицины
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Щедрость продлевает жизнь,
07.09.2020
Универсальной диеты не существует, — ученые,
19.06.2020
Новости здравоохранения
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Ученые выяснили, за какое время солнце убивает COVID-19,
28.05.2020
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Патогенез
В нормальном состоянии слезная жидкость, которую вырабатывают слезные железы, омывает глазное яблоко и течет к внутреннему углу глаза. Именно там расположены так называемые слезные точки, которые ведут в слезные канальцы. Если патологии нет, слеза сначала попадает в слезный мешок, после чего сквозь носослезный канал — в полость носа. В случае непроходимости носослезного канала процесс слезоотведения нарушается, и слезы скапливаются в слезном мешке. Это цилиндрическая полость, которая располагается вверху носослезного канала. Когда слезы застаиваются, инфицируется слезный мешок, что приводит к развитию в нем воспаления.
У детей дакриоцистит развивается вследствие того, что на момент рождения малыша в устье слезно-носового протока сохраняется мембрана (слизисто-желатинозная пробка), которая препятствует нормальному процессу оттока слез. В большинстве случаев после рождения у детей проходимость слезных путей восстанавливается самопроизвольно. Однако иногда застойное содержимое слезных путей с гноем попадает в конъюнктивальный мешок, что провоцирует патологический процесс.
Лечение народными средствами
В некоторых случаях целесообразно дополнить основное лечение использованием народных методов
Однако применять их нужно осторожно, особенно для лечения маленьких детей. Прежде, чем воспользоваться рекомендациями народной медицины, следует убедиться, что у малыша нет аллергии на компоненты, используемые в рецептах
- Настой лепестков красной розы. Для его приготовления необходимо залить 2 стакана лепестков 1 стаканом кипятка. Закрыть емкость и настаивать средство в течение часа. Процедить и использовать в теплом виде для промывания глаз. Такие промывания проводить 3-4 раза в день.
- Настой тмина. Столовую ложку тмина нужно залить 1 стаканом кипятка, довести до кипения и проварить несколько минут. Настоять несколько часов, процедить. Использовать для промывания глаз, взрослым можно закапывать настой в глаза.
- Настой ромашки. 1 ст. л. ромашки залить 200 мл кипятка, накрыть емкость и настоять на протяжении 30 мин. Процедить, охладить и применять для промывания глаз.
- Каланхоэ. Сорванные листья этого растения нужно подержать два дня в холодильнике, измельчить, отжать сок. Капать его в каждую ноздрю – по две капли. Такая процедура вызывает чиханье, что помогает очистить слезный канал. Такое средство показано только взрослым людям.