Таблетки от давления повышенного для беременных список
Содержание:
- Чем опасно высокое давление при беременности
- Препараты для лечения гипертонии беременных
- Особенности протекания гипертонии при беременности
- Чем опасно высокое давление при беременности
- Обзор безопасных препаратов
- Клиническая картина
- Мочегонные препараты
- Таблетки от давления при беременности. Какие таблетки можно принимать от повышенного артериального давления беременным
- Запрещенные лекарства
- Основные симптомы
- Опасность высокого давления и важность диагностики
Чем опасно высокое давление при беременности
Даже на начальных сроках беременности повышение артериального давления является опасным фактором, который способен вызвать гестоз. Это непредсказуемое заболевание может стимулировать сбои функционирования разных важных, включая сердечно-сосудистую и кровеносную системы. Болезнь развивается вследствие выработки плацентой веществ, которые образуют в сосудах микроотверстия (сквозь них белок и жидкость плазмы попадают в ткани). Это обуславливает появление отечности на ногах, кистях рук, плаценте. Отек последней грозит серьезными последствиями для плода.
Даже в случаях, когда высокое давление у беременных не вызывает гестоза, игнорировать патологическое состояние нельзя
Не зря работники женской консультации большое внимание уделяют отслеживанию изменений АД у беременных: в результате скачков давления в сосудах плаценты и плода сокращается кровообращение между женщиной и малышом (явление называют фетоплацентарной недостаточностью). Это приводит к дефициту кислорода, питательных веществ и может повлечь задержку развития плода
Давление при беременности на ранних сроках
Перестройка гормонального фона, которая активно происходит в начале беременности, отражается на всем организме женщины, включая кровеносную и сосудистую системы. Как следствие, повышенное давление при беременности на ранних сроках – не редкость. Тем не менее, циферблат тонометра не должен показывать больше 120/80 мм рт. ст., иначе развитие плода может происходить не так, как заложено природой.
Беспокойство у будущей мамы должно вызывать АД 140/90 и выше, которое отмечается регулярно. Такие данные свидетельствуют об артериальной гипертензии (гестационной или хронической). В последнем случае отклонения вызваны какими-либо патологиями, которые имеются у женщины (часто это болезни почек либо эндокринные нарушения). При гестационной гипертензии нарушение показателя АД вызывает непосредственно беременность, причем, как правило, в конце второго триместра.
На начальной стадии гипертония гестационного типа крайне опасна, поскольку она вызывает сужение сосудов, вследствие чего сокращаются поступающие к эмбриону необходимые вещества. В результате такого патологического состояния развития плода может проходить с задержкой. Кроме того, возможным последствием заболевания в первом триместре является выкидыш.

Высокое давление при беременности на поздних сроках
Вызвать отклонения АД на последнем триместре могут различные патологические состояния. Врачи связывают повышенное давление при беременности на поздних сроках с гестозом – осложнением, характеризующимся скоплением жидкости в организме будущей мамы. Поскольку обычную артериальную гипертензию сложно отличить от гестоза, при появлении отеков, головокружений, шума в ушах и других специфических симптомов необходимо незамедлительно показаться доктору.
В результате регулярных перепадов АД растет тонус сосудов, что грозит нарушением циркуляции крови в плаценте и может повлечь серьезные нарушения во внутриутробном развитии малыша. Как правило, патология развивается после двадцатой недели беременности, но в исключительных случаях она возникает на начальных сроках. При этом факторами, которые увеличивают вероятность появления гипертонии у беременных, являются:
- сахарный диабет;
- патологии желчевыводящих путей или почек;
- стрессы;
- наличие лишнего веса;
- возраст женщины;
- сбои в функционировании щитовидной железы;
- черепно-мозговые травмы.
Препараты для лечения гипертонии беременных
Использование гипотензивных средств показано женщинам, которым не помогает нелекарственная коррекция, назначение витаминов, минералов, спазмолитиков, успокаивающих лекарств, при наличии следующих критериев:
- систолическое АД более 150 мм рт. ст.;
- диастолическое АД более 95 мм рт. ст.;
- АГ сопровождается гипертрофией левого желудочка, почечной недостаточностью.

Адекватного изучения других гипотензивных средств не проводилось. Большинство из них рекомендуется назначать, когда прогнозируемая польза для здоровья матери превышает риски для плода. Согласно европейским рекомендациям, если нет возможности использования метилдопы, при беременности больше всего подходят лабеталол, нифедипин (5). Назначение бета-блокаторов, диуретиков допустимо в последнюю очередь.
Центральные агонисты (альфа-2-адреномиметики)
Метилдопа – самый яркий представитель группы, который воздействует на центральный механизм регуляции давления. Выпускается под торговыми названиями:
- Допегит;
- Допанол;
- Альдомет.
Главные преимущества таблеток:
- отсутствует негативное влияние на кровоснабжение матки, плода;
- не нарушает рост, развитие ребенка;
- безопасен для матери;
- нет отсроченных неблагоприятных эффектов;
- снижает перинатальную летальность – количество случаев смерти от 22 недели беременности до 7 суток после рождения малыша.
Недостатки лекарства:
- опасность применения на 16-20 неделях беременности;
- распространенность побочных эффектов: у 22% пациенток препарат вызывает депрессию, ортостатическую гипотензию, сонливость.
Другой представитель группы – клонидин, применяется редко. На ранних сроках беременности прием лекарства может нарушить формирование органов плода. Дети, рожденные от матерей, использовавших клонидин для коррекции давления, часто имеют проблемы со сном.
Антагонист кальция (блокаторы кальциевых каналов)
Самый изученный, безопасный для беременных представитель класса – нифедипин. Основное показание к назначению – неэффективность терапии метилдопой или наличие противопоказаний. Использование нифедипина позволяет нормализовать высокое давление любой этиологии, включая купирование гипертонического криза.

Преимущества блокаторов кальциевых каналов:
- не влияют на набор массы плодом;
- препятствуют образованию тромбов;
- отсутствие эмбриотоксичности;
- назначение во втором триместре снижает вероятность развития тяжелого гестоза и некоторых других осложнений течения беременности.
Основные недостатки нифедипина – возможность резкого падения давления, распространенность нежелательных реакций. Наиболее типичные побочные эффекты:
- увеличение частоты сердечных сокращений;
- отеки лодыжек;
- тяжесть в желудке;
- аллергические реакции;
- дефицит кровоснабжения матки, плода при приеме нифедипина «под язык».
Торговые названия нифедипина:
- Адалат;
- Кордафлекс;
- Коринфар;
- Фенигидин.
Бета-адреноблокаторы
Обширная группа препаратов, назначение которых на ранних сроках может привести к нарушению формирования эмбриона. Применение бета-блокаторов опасно появлением у ребенка:
- замедленного сердечного ритма (брадикардия);
- расстройства обмена веществ;
- апноэ;
- дефицита глюкозы.
Особенно ярко выражено негативное влияние на плод у популярного препарата Атенолола. Доказано, что его прием в первом триместре приводит к задержке развития малыша.
Чтобы максимально снизить риск, беременным женщинам рекомендуют назначать кардиоселективные средства с внутренней симпатомиметической активностью:
- пиндолол (Вискен);
- лабеталол (Лаброкол, Трандат, Трандол);
- окспренонол (Тразикор);
- ацебутолол (Ацекор, Сектрал).
Тиазидовые диуретики
Мочегонные средства назначаются очень осторожно, в низких дозах и всегда в комбинации. Механизм действия диуретиков обусловлен выведением излишка жидкости, ионов натрия
Как результат – объем циркулирующей крови уменьшается, что во время беременности очень нежелательно. Кроме того, лекарства данной группы могут проникать через плаценту, вызывая у малыша:
- нарушения электролитного метаболизма;
- уменьшение количества тромбоцитов (тромбоцитопения);
- повышение содержания билирубина и появление желтухи плода.
Поэтому все мочегонные препараты применяются для лечения гипертонии в исключительных случаях. Основные показания к назначению диуретиков – АГ при беременности, которая сопровождается недостаточностью почек/сердца и отеками.
Из всех таблеток наилучшей переносимостью обладает гидрохлортиазид (Гипотиазид, Эзидрекс). В экстренных ситуациях возможно назначение представителя другого класса диуретиков – фуросемида (Лазикс).
Особенности протекания гипертонии при беременности
Протекание артериальной гипертензии при беременности зависит от того, как именно проявляется заболевание:
- Хроническая гипертензия. О развитии хронической гипертонии говорят в том случае, когда повышение АД наблюдается до начала беременности и на ранних сроках (до 20-й недели). У женщин младше 30-35 лет хроническая гипертензия встречается редко, а у женщин старшего возраста – в 20 случаях из 100.
- Гестационная гипертензия. Характеризуется повышением артериального давления после 20-й недели беременности и отсутствием повышенного содержания белка в моче. Данный вид заболевания выявляется примерно у 4-7% беременных женщин, обращающихся к врачу с жалобами на повышенное АД. В группу риска попадают пациентки с наследственной предрасположенностью, старше 30 лет, с избыточной массой тела, имеющие многоплодную беременность, впервые вынашивающие ребенка, страдающие другими заболеваниями (сахарный диабет, болезни почек и мочеполовой системы).

Причины
Артериальная гипертензия во время беременности может развиваться по следующим причинам:
- Увеличение объема циркулирующей крови. К концу беременности объем циркулирующей крови в женском организме увеличивается в полтора-два раза, что приводит к повышению нагрузки на почки и сердечно-сосудистую систему. Результатом становится повышение артериального давления.
- Механическое давление матки на внутренние органы. Во время беременности матка увеличивается, а вместе с тем увеличивается нагрузка, приходящаяся на сердце и сосуды. Дно матки сдавливает диафрагму, сердце, легкие, нижнюю полую вену. Это приводит к увеличению нагрузки на сердце, отдышке, застою крови в легких и нижней части туловища.
- Гормональный дисбаланс. Во время беременности гормональный фон меняется, что приводит к задержке жидкости в организме, появлению отеков, увеличению общего периферического сопротивления сосудов.
- Быстрое увеличение массы тела. Чем больше женщина прибавляет в весе, тем сложнее приходится сердечно-сосудистой системе.
Симптомы
Ключевым симптомом артериальной гипертензии является повышение артериального давления. Проблема в том, что большинство пациенток не догадываются о том, что их давление «скачет»
Поэтому важно не только регулярно измерять АД, но обращать внимание на общее состояние организма
 О развитии гипертонии могут сообщать следующие признаки:
О развитии гипертонии могут сообщать следующие признаки:
- беспричинные головные боли;
- шум в ушах;
- сильные головокружения, тошнота;
- нарушение зрения;
- покраснение участков кожи на лице и груди;
- проблемы со сном, постоянная усталость;
- носовые кровотечения.
При появлении любого из вышеперечисленных симптомов нужно приступить к измерению артериального давления. Делать это нужно ежедневно, а результаты заносить в дневник, чтобы впоследствии показать их врачу.
Если артериальное давление превышает 140/90 мм рт.ст., это считается отклонением (даже в том случае, если выше нормы оказалось только «верхнее» или только «нижнее» давление). Так как АД может меняться, снимать показания рекомендуется в разное время суток.
Для разных стадий артериальной гипертензии характерны разные симптомы:
| 1 стадия | Особых неудобств женщина не испытывает. Время от времени она может жаловаться на головную боль, шум в ушах и кровотечения из носа. Явных изменений со стороны других органов не наблюдается. |
| 2 стадия | Появляется одышка, физическая активность резко снижается, головная боль становится постоянной. При осмотре врач может обнаружить утолщение стенки левого желудочка сердца, а также изменения глазного дна. На данной стадии возможно развитие гипертонических кризов. |
| 3 стадия | Женщине следует повременить с зачатием ребенка, т.к. неблагоприятные условия для беременности слишком велики. |
Так как АД на ранних этапах беременности повышается у большинства женщин, диагностировать артериальную гипертензию удается лишь в условиях стационара.
Чем опасно высокое давление при беременности
Даже на начальных сроках беременности повышение артериального давления является опасным фактором, который способен вызвать гестоз. Это непредсказуемое заболевание может стимулировать сбои функционирования разных важных, включая сердечно-сосудистую и кровеносную системы. Болезнь развивается вследствие выработки плацентой веществ, которые образуют в сосудах микроотверстия (сквозь них белок и жидкость плазмы попадают в ткани). Это обуславливает появление отечности на ногах, кистях рук, плаценте. Отек последней грозит серьезными последствиями для плода.
Даже в случаях, когда высокое давление у беременных не вызывает гестоза, игнорировать патологическое состояние нельзя
Не зря работники женской консультации большое внимание уделяют отслеживанию изменений АД у беременных: в результате скачков давления в сосудах плаценты и плода сокращается кровообращение между женщиной и малышом (явление называют фетоплацентарной недостаточностью). Это приводит к дефициту кислорода, питательных веществ и может повлечь задержку развития плода
Давление при беременности на ранних сроках
Перестройка гормонального фона, которая активно происходит в начале беременности, отражается на всем организме женщины, включая кровеносную и сосудистую системы. Как следствие, повышенное давление при беременности на ранних сроках – не редкость. Тем не менее, циферблат тонометра не должен показывать больше 120/80 мм рт. ст., иначе развитие плода может происходить не так, как заложено природой.
Беспокойство у будущей мамы должно вызывать АД 140/90 и выше, которое отмечается регулярно. Такие данные свидетельствуют об артериальной гипертензии (гестационной или хронической). В последнем случае отклонения вызваны какими-либо патологиями, которые имеются у женщины (часто это болезни почек либо эндокринные нарушения). При гестационной гипертензии нарушение показателя АД вызывает непосредственно беременность, причем, как правило, в конце второго триместра.
На начальной стадии гипертония гестационного типа крайне опасна, поскольку она вызывает сужение сосудов, вследствие чего сокращаются поступающие к эмбриону необходимые вещества. В результате такого патологического состояния развития плода может проходить с задержкой. Кроме того, возможным последствием заболевания в первом триместре является выкидыш.

Высокое давление при беременности на поздних сроках
Вызвать отклонения АД на последнем триместре могут различные патологические состояния. Врачи связывают повышенное давление при беременности на поздних сроках с гестозом – осложнением, характеризующимся скоплением жидкости в организме будущей мамы. Поскольку обычную артериальную гипертензию сложно отличить от гестоза, при появлении отеков, головокружений, шума в ушах и других специфических симптомов необходимо незамедлительно показаться доктору.
В результате регулярных перепадов АД растет тонус сосудов, что грозит нарушением циркуляции крови в плаценте и может повлечь серьезные нарушения во внутриутробном развитии малыша. Как правило, патология развивается после двадцатой недели беременности, но в исключительных случаях она возникает на начальных сроках. При этом факторами, которые увеличивают вероятность появления гипертонии у беременных, являются:
- сахарный диабет;
- патологии желчевыводящих путей или почек;
- стрессы;
- наличие лишнего веса;
- возраст женщины;
- сбои в функционировании щитовидной железы;
- черепно-мозговые травмы.
Обзор безопасных препаратов
Ограничение применения стандартных гипотензивных средств вынуждает врачей корректировать давление менее эффективными лекарствами других групп. К ним относятся:
- препараты магния;
- седативные средства растительного происхождения;
- витамины B, C, E, фолиевая кислота;
- селен, медь, марганец;
- аспирин;
- спазмолитики.
Препараты магния
Магний – природный конкурент кальция, элемента который способствует спазму сосуда, повышению артериального давления. Они имеют очень похожее строение, химические свойства, разную биологическую роль. Поэтому магний может вступать в те же реакции, что и кальций, но без нежелательных последствий.

Седативные средства
Успокоительные лекарства важны для коррекции артериального давления, особенно в первом триместре, который часто протекает с перепадами настроения. Наиболее безопасно принимать беременным экстракты пустырника, валерианы, отвар пиона. Женщинам в положении подходят некоторые (но далеко не все) комплексные фитопрепараты:
- Ново-пассит;
- Персен;
- Фиторелакс.
Седативные медикаменты, содержащие барбитураты (Корвалол, Валокордин), транквилизаторы (Диазепам, Реланиум, Валиум), бромиды (Валокормид, Броменвал) будущим мамам строго противопоказаны.
Витаминно-минеральные комплексы
Витамины, большинство микро-, макроэлементов не обладают гипотензивным действием. Однако их применение позволяет нормализовать обменные процессы, что позитивно сказывается на самочувствии матери, снижает риск некоторых осложнений.

Витамины, минералы могут назначаться в виде отдельных лекарственных форм или комплексных препаратов:
- Элевит Пронаталь – немецкое средство, содержащее все необходимые будущей маме микро-, макроэлементы, витамины. Может применяться на протяжении всей беременности.
- Витрум Пренатал Форте – более бюджетный аналог Элевита американского производства.
- Компливит Триместрум – линия препаратов, состоящая из трех витаминно-минеральных комплексов, отвечает потребностям беременной женщины в каждом из триместров. Кроме стандартного набора нутриентов, содержат рутозид, лютеин, способствующие микроциркуляции, нормализации метаболизма сосудистой стенки, улучшающие функцию эндотелия.
Аспирин
Ацетилсалициловая кислота снижает риск сердечно-сосудистых осложнений, которые часто сопровождают артериальную гипертонию. Беременным женщинам назначаются только малые, реже средние дозы лекарства (40-150 мг). Более высокие дозировки увеличивают вероятность развития кровотечений, могут быть небезопасны для плода.
Миотропные спазмолитики
Длительный прием спазмолитиков сопровождается большим количеством побочных эффектов. Поэтому такие лекарства используются только в экстренных случаях (гипертонический криз). Отдельным женщинам спазмолитические средства назначают, начиная со второго триместра, если, по мнению врача это принесет больше пользы, чем вреда.
| Препарат | Побочное действие |
|---|---|
| Гидралазин |
|
| Диазоксид | У матери:
У плода:
|
| Натрия нитропруссид |
Клиническая картина
Cимптомы, течение
Диагностические критерии:
Жалобы и анамнез — Сбор анамнеза — в первом триместре наличие хронической АГ, выявление факторов риска и симптомов,
Физикальное обследование. Стандартное объективное исследование, в т.ч. при обследовании сердечно-сосудистой системы — оцениваются размеры сердца, наличие патологических шумов, признаки сердечной недостаточности (хрипы в легких, размеры печени, отеки на ногах). Проводится исследование состояния пульса на периферических артериях, наличие патологических шумов в проекции почечных артерий. Исследование органов брюшной полости, в т.ч. пальпация почек (поликистоз, гидронефроз), выявление в проекции почечных артерий на переднюю брюшную стенку систолического шума (стеноз почечных артерий).
Измерение уровня АД — после 5-минутного отдыха, в течение предшествующего часа женщина не должна выполнять тяжелую физическую нагрузку. Измерение уровня АД осуществляется в положении беременной сидя, в удобной позе, или лежа на левом боку. Манжета накладывается на руку таким образом, чтобы нижний край ее находился на 2 см выше локтевого сгиба, а резиновая часть манжеты охватывала не менее 80% окружности плеча (ширина манжеты 12-13 см, длина 30-35 см). Для пациенток с очень большой или очень маленькой окружностью плеча необходимо иметь большую и маленькую манжеты. Измерение уровня АД проводится дважды, с интервалом не менее минуты, на обеих руках. Уровень САД определяется по I фазе тонов Короткова, ДАД – по V фазе (полное исчезновение звуковых сигналов). У 15% беременных V фазу определить не удается. В этих случаях уровень ДАД устанавливается по IV фазе, т.е. в момент значительного ослабления тонов. Необходимо измерение АД на обеих руках и ногах с целью выявления симптомов коарктации аорты, неспецифического аортоартериита.
Измерение объема талии, роста, веса, оценка ИМТ.
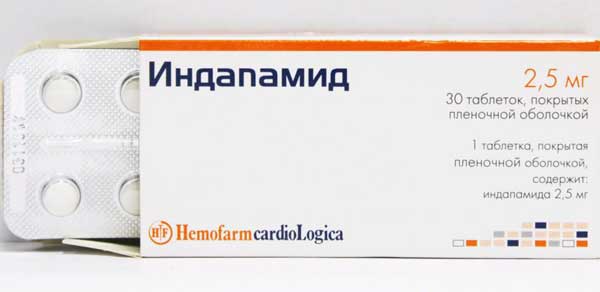
Мочегонные препараты
Тиазидовые диуретические средства – Индапамид, Клопамид оказывают гипотензивное, мочегонное, сосудосуживающее действие. Таблетки используются в комплексном лечении гипертонической болезни. При изолированном диастолическом давлении назначаются как самостоятельные средства лечения. Беременные женщины принимают по 1 таблетке в сутки, на протяжении 3-5 дней.
Как и другие мочегонные лекарства, Индапамид не является препаратом первой линии для будущей матери.
Внимание! Беременным женщинам таблетки назначаются только при гипертонии, обусловленной повышенной концентрацией натрия в крови
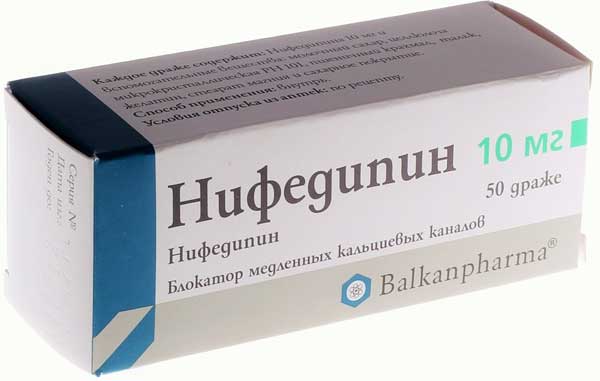
Нифедипин, Исрадипин
Препараты относятся к антагонистам кальция II класса. Нифедипин – производное дигидропиридина. Выпускается в лекарственной форме таблеток пролонгированного действия с медленным высвобождением активного вещества.
Таблетки Нифедипин снимают тонус гладкой мускулатуры, из которой состоят сосуды, матка. Снижают давление благодаря расширению артерий. Улучшают коронарный кровоток, не угнетая деятельность сердечной мышцы.
- Артериальная гипертензия,
- купирование приступа стенокардии,
- болезнь Рейно.
Важно! Антагонисты кальция Нифедипин, Исрадипин применяются для снижения давления только в экстренных случаях. Препарат оказывает тератогенное воздействие на плод
Иногда таблетками от давления для беременности Нифедипин, Исрадипин снимают гипертонус матки. Этим предотвращается угроза выкидыша. Но применять их можно не раньше чем в 16-недель вынашивания плода.
- тахикардия,
- покраснение лица,
- головная боль,
- отёки конечностей.
Нифедипин попадает в грудное молоко. Кормящей матери во время лечения запрещено кормить ребёнка грудью. При заболеваниях печени и почек препарат применяют только в условиях клиники.
Таблетки от давления при беременности. Какие таблетки можно принимать от повышенного артериального давления беременным

Европейская ассоциация кардиологов рекомендует принимать таблетки от давления при беременности, если показатель превышает значение 140/90 мм.
При плохом самочувствии большинство женщин беспокоится, можно ли пить таблетки от гипертонии и не навредит ли это плоду.
Такое волнение вполне оправдано.
Препараты, понижающие артериальное давление у женщин в состоянии беременности, выписывает только гинеколог. Он подбирает лекарства, которые будут безопасны для пациентки и эмбриона.
Когда самостоятельный прием лекарств оправдан
Во время вынашивания плода в женском организме происходит гормональная перестройка, в ходе которой усиливается угроза сбоев в работе сердца и сосудов. Артериальная гипертензия относится к тяжелой патологии. Однако ее возникновение – закономерность.
Производство крови повышается в 1.5 раза во время беременности. Отсюда возрастание нагрузки и перенапряжение сосудов сердца.

Провокаторами гипертензии являются:
- стресс-реакции;
- гормональный дисбаланс;
- ожирение;
- сахарный диабет;
- наследственные аномалии почек и щитовидной железы.
Гипертоническое заболевание угрожает здоровью как мамы, так и ребенка. Только в опасных ситуациях применяют таблетки от повышенного давления — при параметре 160/110 мм рт. ст. для беременных. В остальных случаях подходит немедикаментозная терапия.
70 % летальных исходов приходится в следствие сердечно-сосудистых заболеваний. Первопричина смерти кроется в резких перепадах давления
Важно знать, что можно пить, и какие средства лучше убрать подальше при беременности
Список таблеток от давления для женщин в положении является очень ограниченным. Их не рекомендовано принимать на ранних сроках, они могут спровоцировать самопроизвольный аборт.
Различают несколько групп таблеток от высокого давления и каждая категория характеризуется отличительными чертами.
Бета-адреноблокаторы
Включают:
- Атенолол;
- Бисопролол;
- Метопролол.
Подавляют и замедляют действие адреналина на сердечную мышцу. Снижают сверхнагрузку, борются с проявлениями тахикардии и аномалиями ритма. Уменьшают интенсивность сердечных сокращений.
Атеналол
В основе действия – Атенолол.

Принимают внутрь до еды, не разжевывая, запивая водой. Беременным женщинам его прописывают, если польза для здоровья мамы выше возможной опасности для эмбриона.
К ним принадлежат Нимодипин, Нифедипин. Они ограничивают силу сокращения сердечной мышцы, расширяют сосуды, нормализуют циркуляцию крови. Эти препараты не действуют на плод отрицательно, однако порождают негативный отклик организма:
- гипотония;
- чувство жара;
- головная боль;
- аритмия.
Нифедипин
Препарат от повышенного давления на 16 неделе во время беременности. Гарантирует быстрое снижение уровня АД и длительное гипотензивное действие. Убирает спазмы маточной области.

Таблетки Нифедипин от давления не назначают в начале беременности и 3 триместре из-за риска патологий и даже гибели эмбриона.
Не совмещают использование Нифедипина с Магнезией и Сульфатом Магния. Сочетание приводит к блокаде нервно-мышечной передачи сигнала и стремительному понижению давления.
Спазмолитики
Представляются Дротаверином, Папаверином, Но-шпой. Препараты содействуют устранению гипертонуса матки. Стимулируют плацентарный кровоток. Минимизируют опасность пороков развития у ребенка.
Запрещенные лекарства

Во время беременности категорически запрещено принимать:
- Ингибиторы АПФ, блокаторов рецепторов ангиотензина:
- Резеперин.
- Верошпирон.
- Дилтиазем.
- Торасемид.
- Ингибиторы АПФ (Лизиноприл, Спираприл, Квинаприл) во 2 и 3 триместрах могут привести к врожденным аномалиям плода, кроме того, по данным исследований, они увеличивают риск мертворождаемости.
- Блокаторы рецепторов ангиотензина (Эпросартан, Лозартан, Ирбесартан) по своему действию схожи с действием ингибиторов АПФ, они вызывают аналогичные последствия, и запрещены к приему во время беременности.
- Резерпин обладает тератогенным эффектом, он может провоцировать у плода микроцефалию, гидроуретроз, гидронефроз. При приеме этого препарата непосредственно перед самыми родами, у новорожденного может наблюдаться отек слизистой носа, угнетение сосательного рефлекса, летаргия.
- Что касается Верошпирона, Торасемида и Дилтиазема, их тератогенность была доказана при исследованиях на животных.
Основные симптомы
Проявления заболевания будут зависеть от формы гипертонии, ее тяжести. Возможны 4 варианта развития патологии:
- бессимптомная;
- минимальное ухудшение самочувствия. Часто остается незамеченным из-за прочих проблем, связанных с беременностью;
- выраженная симптоматика;
- тяжелый тип АГ, требующий исключения даже минимальных бытовых нагрузок.
Классические симптомы различных типов гипертензий
| Гипертоническая болезнь, гестационная АГ | Преэклампсия, эклампсия |
|---|---|
| Признаки могут появляться на любом этапе течения беременности, становясь более выраженными к 20-24 неделе.
Основные проявления:
|
Симптомы появляются после 20 недели. Обязательный диагностический критерий – потери с мочой более 300 мг белка/сутки (протеинурия).
Другие признаки:
|
При симптоматической АГ признаки заболевания будут зависеть от причины патологии.
Опасность высокого давления и важность диагностики
Лечение беременной женщины чревато нарушениями в здоровье будущего ребенка и самой беременной. Постановка точного диагноза позволяет максимально точно подобрать дозировку препаратов для женщины и ребенка, определить, какие именно подойдут в конкретном случае (для проблем со щитовидкой, или почками они существенно будут отличаться), в каком сочетании их принимать. Главный вопрос, который должен решить врач, заключается в самой возможности вынашивания здорового ребенка при отсутствии смертельной опасности для женщины-гипертоника.

Обычно у женщин наблюдается снижения давления в первом и втором триместре на 10-15 пунктов от обычного уровня, а в третьем – повышение по сравнению с нормой для женщины на 10-15 пунктов. Такие колебания считаются нормой, в корректировке препаратами не нуждаются.
При «верхнем» давлении от 150, и «нижнем» от 95 появляется повод для осмотра беременной, дополнительных анализов. Лечение любыми препаратами главной целью имеет недопущение развития преэклампсии, или эклампсии. Патологические скачки давления чреваты существенными последствиями:
Для женщины:
- инсульт;
- кровотечение;
- отслоение сетчатки;
- судороги;
- смерть.
Для ребенка:
- задержка развития;
- асфиксия;
- кислородный голод;
- преждевременные роды;
- смерть.
При выявлении повышенного давления, беременной советуют пройти осмотр у кардиолога, окулиста, эндокринолога, невропатолога. Из анализов – общие анализы крови и мочи, УЗИ почек, кардиограмма.
Методы лечения гипертонии у беременных
Подбор методики лечения для беременной всегда проводится в индивидуальном порядке. В зависимости от степени тяжести проявившейся гипертонии назначают:
- однозначный отказ от вредных привычек (курение, алкоголь);
- витаминотерапию, прием минералосодержащих препаратов;
- умеренную диету;
- избегание сильных физических нагрузок и стрессов, но обязательные пешие прогулки и комплекс упражнений;
- употребление препаратов на основе трав для понижения давления;
- гипотензивные таблетки с коротким сроком действия (кратковременный прием);
- регулярное лечение гипотензивными препаратами;
- лечение комплексом препаратов для снижения давления в условиях дома, или стационара;
- неотложное лечение в стационаре с возможностью преждевременных родов.
Лучше всего, если в течение суток женщина будет находиться под присмотром медиков, и ей сделают замеры давления (не реже, чем раз на 4 часа), проведут надлежащие анализы.