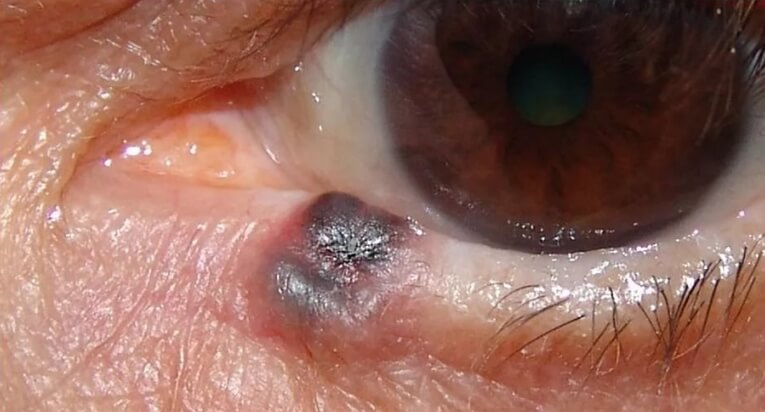
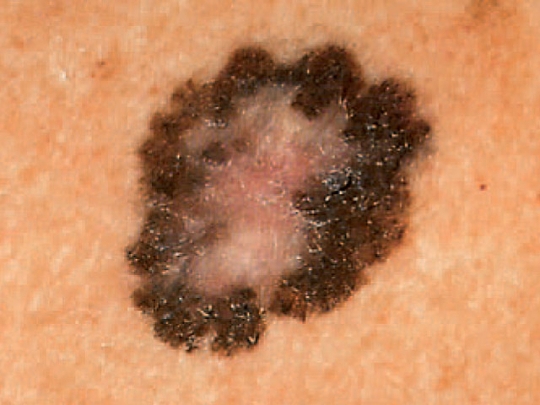
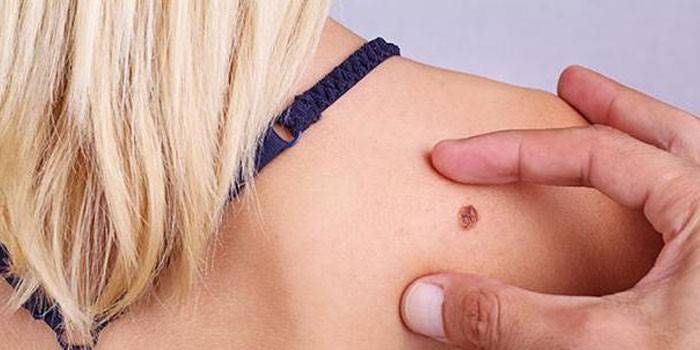
Немая опухоль
Содержание:
Прогноз
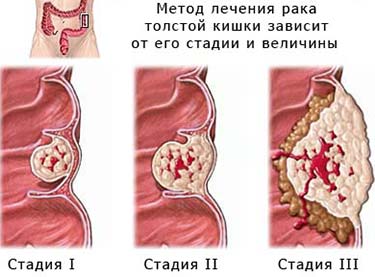
Как говорилось выше, врачи пациентам, больным саркомой, чаще всего дают неутешительный прогноз. Главным фактором, определяющим выживаемость при саркоме мягких тканей, является стадия, на которой был обнаружен рак. При выявлении опухоли на 1-2-й стадии прогноз достаточно позитивный — около 80 % больных выживают и живут в течение ближайших пяти лет. На 3-4-й стадии смертность гораздо выше. Около 90 % больных погибает в течение пяти лет. Существует также саркома, для которой характерно очень агрессивное течение. Практически все пациенты с таким видом болезни умирают в ближайшие два или три года.
Таким образом практически нулевая выживаемость у неоперабельных людей. Симптомы саркомы мягких тканей у таких пациентов, скорее всего, появились только в разгар заболевания, и они слишком поздно обратились за медицинской помощью. Ведь основная опухоль остается в организме, и она будет продолжать распространять метастазы с кровотоком.

Классификация
Разработана классификация по степени мутирования клеток:
- Низкая степень – дифференцированная, опухолевая клетка размножается медленно, не поражает соседние ткани. В опухоли остаётся преимущественно здоровая соединительная ткань и небольшая часть злокачественных тканей.
- Высокая степень – образуется из низкодифференцированных клеток, с быстрым прогрессирующим ростом новообразования. Данная саркома образует плотную сеть сосудов и полностью состоит из злокачественной ткани.
Разновидность патологии от места образования следующая:
- Поражение костной ткани.
- Поражение мягкой ткани.
Выделяют несколько видов опухолей костной ткани:
- Остеологическая (немалая часть поражений приходится на образования верхней челюсти). Саркома, поражающая кистевой отдел руки, видна на первых стадиях, так как прогрессивно растёт опухоль, затрудняя движение и причиняя внешнее уродство.
- Остеопластическая.
- Смешанная.
Саркома челюсти
Саркома Юинга
Прогрессивное опухолевое поражение кости. Чаще появляется у детей, подростков.
Первые симптомы саркомы Юинга – это постоянная боль в месте образования опухоли. Поначалу боли умеренные, могут даже пропадать, но возвращаются. Для заболевания характерна острая боль в ночное время. Образование растёт и затрудняет движение, происходит расширение подкожных вен. Анализы показывают анемию. Лечебная терапия проходит поэтапно: хирургическое удаление новообразования, химиотерапия, облучение.
Основные опухоли мягких тканей
Саркома мягких тканей поражает преимущественно пожилой возраст и людей с нарушенным иммунитетом.
- Фибросаркома – мышцы, сухожилия, нижние конечности, глаза, поражение сердца и метастазы головном мозге.
- Десмоидная опухоль – условно-доброкачественное образование, локализующееся на спине и плечевом поясе.
- Липосаркома – встречается в межмышечном пространстве, реже – в подкожной жировой клетчатке. Часто путают с лимфогранулематозом. Отличия: абдоминальная пальпация лимфоузлов болезненная, липосаркома активно разрастается и выходит за пределы желез. Обязательное исследование биопсии.
- Синовиальная – образуется в синовиальной оболочке суставов забрюшинного пространства, относится к группе высокозлокачественных.
- Рабдомиосаркома – образуется из скелетных мышц. Возможна эмбриональная опухоль на голове. Поражать может во влагалище, клетках матки, ухе, вблизи орбиты глаза, мышц брюшной полости.
- Саркома средостения – начинаются в медиастинальном пространстве, к ним относится лимфома.
- Лимфоидная – образуется на главных органах кроветворения и компонентах лимфоидной системы.
Лимфосаркома глаза
- Гемангиоэндотелиома – поражается сосудистая кровеносная система.
- Недифференцированная – веретенообразная, может исходить из перикарда.
- Саркома органов желудочно-кишечного тракта – образуется на стенках пищеварительных органов, часто происходит поражение прямой кишки, редко ободочной кишки.
- Опухоль пальцев рук – на первом этапе на руке начинается поражение только одного пальца, однако быстро распространяется вверх по конечности.
- Саркома печени – появляется на тканях печени (нарушает соединительный процесс в тканях), быстро развивается и плохо лечится.
- Миелоидная – распространяется по системе кроветворения. Точные причины возникновения постоянно исследуются.
- Саркома Капоши – заболевание представляет собой поражение кожи тёмно-синими пятнами. Поражения могут наблюдаться на слизистых оболочках (рта, желудка, кишечника, на языке), возможно поражение лимфоузлов. По статистике чаще такое заболевание переносят ВИЧ-инфицированные.
Классификация
По клинической картине и эпидемиологии саркому Капоши разделяют на 4 типа:
- Классический – обычно встречается у пожилых жителей Средиземноморья, Центральной Европы и России, опухоли локализуется на стопах, боковых поверхностях голени и поверхностях кистей, в крайне редких случаях – на слизистых и на веках. Протекает чаще всего медленно и безболезненно на протяжении 10-15 лет и в трети случаев ассоциируется с другими злокачественными образованиями.
- Эндемический – характерен для населения Центральной Африки, Гаити причем диагностируется у детей, пиком заболеваемости является первый год жизни и молодые особы 25-30 лет, патогенез отличается экзофитным ростом опухолей и поражением внутренних органов, костей и главных лимфоузлов при минимальных и редких кожных поражениях.
- Эпидемеческий — ассоциированный со СПИДом, поэтому считается достоверным признаком ВИЧ-инфекции, его обычно диагностируют у молодых людей возрастом младше 37 лет, опухоли имеют яркую окраску и сочное содержимое, отличаются необычной локализацией — на верхних конечностях, кончике носа, слизистых оболочках и на твёрдом нёбе. Течение быстрое с вовлечением в патогенез внутренних органов и лимфатических узлов.
- Иммунносупрессивный – ятрогенный тип саркомы, характерный для пациентов-реципиентов, перенесших пересадку органов, чаще всего – почки. Течение хроническое доброкачественное, без вовлечения внутренних органов. Развивается на фоне приема особого вида иммуносупрессоров, после их отмены наблюдается регресс опухолей.
В зависимости от локализации саркома Капоши разделена по коду МКБ-10: на коже – С46.0, в мягких тканях –С46.1, на небе – С46.2, в лимфатических узлах – С46.3, другие локализации – С46.7, на множественных органах – С46.8, неуточненной локализации – С46.9.
Классификация основных признаков саркоидальных опухолей
Все формы саркомы имеют ряд сходных выжных признаков:
- Отсутствует истинная капсула опухоли. Как результат постоянного сдавливания окружающих образование тканей происходит формирование псевдокапсулы.
- Опухолевые клеточные структуры могут разрастаться далеко за пределы ощутимого при пальпации центра новообразования. Затрагивая при этом фасциальные пластины, мышечные волокна, нервные оболочки, сосуды и периневральные щели. Это способствует возникновению рецидива и вторичных метастаз, которые проявляются после хирургического удаления тела опухоли. К сожалению, такие последствия негативно влияют на продолжительность жизни больного саркомой.
- Один и тот же вид саркомы может зародиться, используя как исходный материал клеточные структуры нескольких биологических источников. Это является классической причиной ошибки при оценивании масштабов распространения опухоли, из-за чего проводится недостаточное по объему и инвазивности хирургическое вмешательство. Больные, у которых отмечено такое патологическое разрастание саркоидальных тканей, теряют около 10% жизни, оставшейся после наступления ремиссии.
- Отличительные признаки саркоидального поражения мягких тканей — предрасположенность к метастазированию по гематогенному, где в большинстве случаев поражаются легкие, и лимфогенному типам.
-
Главный симптом саркомы – наличие опухоли, но у трети больных это единственный признак онкологического заболевания. Очень часто продолжительность жизни больных снижается именно потому, что новообразование не удалось обнаружить при первичных осмотрах. Поскольку оно долго может быть не идентифицированным, особенно если дислоцируется глубоко в мышечной массе, например в ягодицах или на внутренней части бедра.
- Иногда первыми признаками наличия саркомы могут стать боли невыясненной этиологии, отек пораженной новообразованием конечности или органа. Это зависит от того, какой массив проводящих сосудистых и нервных волокон злокачественная опухоль уже успела затронуть.
Медицинская диагностика
Диагностика саркомы представлена целым рядом медицинских обследований и не отличается от диагностики других раковых заболеваний.
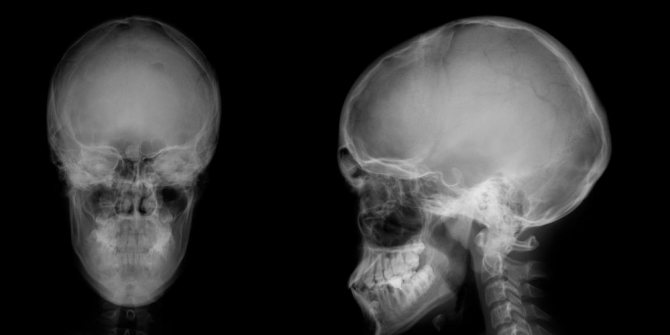
- Рентген. На снимке можно обнаружить тень опухоли, а также возможную деформацию в костных структурах.
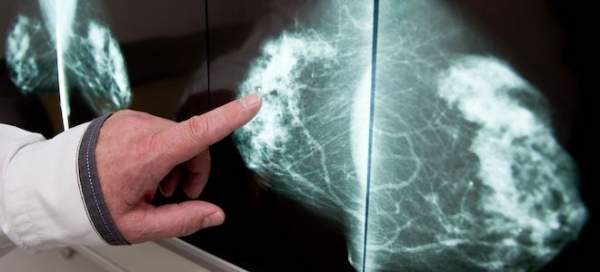
- Ультразвуковое исследование в области опухоли. С помощью УЗИ можно определить точный размер новообразования, его границы, а также степень поражения ближайших тканей.
- КТ (компьютерная томография) первичной опухоли. Дает более четкое представление о структуре образования, степени его злокачественности.
- МРТ (магнитно-резонансная томография). Дает наиболее полный ответ на все вопросы о первичной опухоли.
- Пункционная биопсия. Является самым главным диагностическим методом, без которого невозможно поставить окончательный диагноз. Только биопсия позволяет определить природу клеток, их злокачественность.
Причины
Существует множество причин, по которым может развиться саркома. Многие думают, что это та болезнь, которая развивается исключительно генетически, но это не всегда так – некоторые физические и бытовые воздействия также могут стать предпосылкой рака.
Среди них:
- Физическое нарушение целостности ткани (из-за этого соединительные и эпителиальные ткани начинают быстро регенерироваться, из-за чего клетки активно делятся. Это значит, что недиффиренцированные очаги иммунная система не может выявить полностью и уничтожить вовремя. Именно эти клетки становятся основой саркомы. В группе риска находятся люди с рубцами, переломами, ожогами. За здоровьем нужно следить людям, у которых в теле присутствуют инородные предметы, а также тем, кто недавно перенес операции).
- Воздействие химических отравляющих веществ (когда канцерогены попадают в организм, они разрушают здоровые клетки вследствие своей химической активности. Соединения стимулируют изменения в характере ДНК в ядре клетки, а значит, способствуют ее перерождению в злокачественную. У клеток меняется строение, а значит, вновь образующиеся клетки также имеют нарушенную структуру ДНК. Особенно опасны такие химические соединения – мышьяк, асбест, диоксин, углеводороды ароматического ряда – толуол, стирол, фенол, бензол).
- Облучение радиоактивностью (когда через клетки проходит сильное облучение, происходит образование свободных радикалов и ионизация клеток. Это приводит к повреждению генетического аппарата и мутации – многие последующие клетки становятся недифференцированными, а значит, способны разрастаться. Часто саркомы появляются у людей, работающих с радиоактивными элементами, у тех, кто имеет дело с оборудованием для проведения рентгена или у ликвидаторов последствий взрыва на Чернобыльской АЭС. Иногда также саркомы становятся следствием лучевой терапии, которая была направлена на разрушение другой онкологии).
- Вирусы (попадание в организм некоторых вирусных структур может приводить к появлению сарком – например, такой активностью обладает ВИЧ-1 (саркома Капоши появляется из-за действия этого вируса) и 8 тип вируса герпеса.
- Генетическая предрасположенность (при этом у заболевших саркомой отмечается отсутствие особого гена, который приостанавливает и подавляет разрастание опухоли из здоровой соединительной ткани. Это может наблюдаться при наличии ретинобластомы, синдрома Ли-Фраумени или нейрофибоматоза 1 типа).
Иногда даже подростковый гормональный рост может стать причиной болезни – когда ребенок растет, клетки органов, костей и мышц делятся очень быстро (некоторые клетки остаются незрелыми), а это – благоприятная среда для новообразований типа саркомы, особенно, если есть проблемы с иммунитетом. Чаще всего саркомы при этом появляются в бедренных костях. В группе риска находятся мальчики с высоким ростом.
Лечение саркомы мягких тканей
Выбор метода лечения саркомы определяется степенью ее злокачественности, местом расположения и наличием метастазов. Для лечения низкозлокачественных опухолей, лечение преимущественно хирургическое, в остальных случаях используются комбинированные методы, включающие облучение и химиотерапию.
Хирургическое лечение
При хирургическом лечении сарком используются следующие виды операций:
- Широкая местная резекция. Таким способом удаляются низкозлокачественные небольшие новообразования, располагающиеся в коже и подкожной клетчатке.
- Широкое иссечение. При таком вмешательстве саркома удаляется в пределах анатомической зоны, отступая от края новообразования не менее чем на 4-6 см.
- Радикальная органосохраняющая операция. При таком объеме вмешательства удаляется опухоль совместно с мышечными фасциями и неизмененными мышцами, которые отсекаются в месте их прикрепления. При вовлечении в процесс кровеносных сосудов, нервных стволов и костей, производят их резекцию с одномоментной пластикой кожным или кожно-мышечным лоскутом.
- Ампутации или экзартикуляции — удаление конечности или ее вычленение по линии суставной щели. Такие вмешательства проводятся при обширных местно-распространенных высокозлокачественных процессах с вовлечением магистральных кровеносных и нервных стволов на большом протяжении, а также костных структур и мышц.
Во время операции обязательно проводится интраоперационное срочное гистологическое исследование. При наличии злокачественных клеток в краях отсечения и при потенциальной возможности радикального удаления опухоли, выполняют реоперацию.
Лучевая терапия
Лучевая терапия применяется в рамках комбинированного лечения в предоперационном и/или послеоперационном этапе. В первом случае преследуется цель — уменьшение размера саркомы и создание условий для проведения радикального вмешательства. Во втором — уничтожение оставшихся злокачественных клеток. Чтобы воздействие на опухоль было равномерным, используются многопольные методики облучения.
Предоперационная лучевая терапия
При предоперационной ЛТ, границы полей облучения (ПО) должны выходить за размеры ткани опухоли минимум на 3-4 см. Если опухоль имеет большие размеры, производят облучение в пределах 10 см от ее края до достижения суммарной очаговой дозы 45-50Гр. Затем ПО сокращают до размеров новообразования.
Если опухоль располагается на конечности, есть вероятность развития остеолучевого некроза, мышечных контрактур и отеков. Чтобы этого избежать, рекомендуется облучать не более 2/3 окружности конечности, если это возможно. Минимальная толщина необлучаемых тканей в зоне предплечья составляет 2 см, на бедре 4 см, и на голени — 3 см.
Послеоперационная лучевая терапия
Послеоперационная лучевая терапия показана в следующих случаях:
- Высокая степень злокачественности саркомы по данным гистологического исследования.
- Нерадикально проведенная операция — наличие злокачественных клеток в краях отсечения при невозможности проведения реоперации.
- Вскрытие капсулы саркомы во время хирургического вмешательства.
Послеоперационную ЛТ начинают выполнять не позднее, чем через 4 недели после окончания хирургического лечения.
Если предоперацинная ЛТ не выполнялась, поля облучения включают в себя следующие области:
- Ложе опухоли.
- Ткани, которые располагаются на расстоянии 2 см от удаленной опухоли.
- Послеоперационный рубец.
Облучение проводят в суммарной очаговой дозе 60 Гр. Если была проведена нерадикальная операция, дозу увеличивают до 70 Гр. В аналогичном режиме проводят лучевую терапию при невозможности оперативного лечения.
Химиотерапия
Химиотерапия широко используется для лечения высокозлокачественных сарком мягких тканей. Как и при лучевой терапии, ее могут назначать на дооперационном и/или послеоперационном этапе. Неоадъювантная (предоперационная) ХТ призвана воздействовать на очаг опухоли, уничтожать микрометастазы и создать условия для органосохраняющего хирургического лечения. С этой целью проводят 2-3 курса химиотерапии с перерывом в 3-4 недели.
Послеоперационная ХТ может проводиться для уничтожения микрометастазов или уже визуализируемых метастазов. С этой целью выполняют 3-4 курса лечения. При химиотерапевтическом лечении сарком применяют различные комбинации следующих препаратов:
- Доксорубицин.
- Этопозид.
- Винкристин.
- Ифосфамид.
- Дакарбазин.
- Цисплатин и др.
Схема химиотерапии будет определяться морфологическим вариантом опухоли и ее чувствительностью к ранее проводимому лечению.
Лечение
Основным методом лечения лейомиосаркомы является радикальная хирургическая операция. При низкозлокачественных опухолях без метастазов этого бывает достаточно, но при более неблагоприятных прогнозах проводят комбинированное воздействие с помощью облучения и химиотерапии.
Хирургическое лечение
Золотым стандартом лечения лейомиосаркомы является радикальное иссечение опухоли в пределах визуально неизмененных тканей. Раньше это были обширные калечащие операции, которые предполагали ампутации конечностей и внутренних органов. Сегодня с развитием хирургических технологий, предпочтение отдается органосохраняющему лечению. Используются следующие техники вмешательства:
- Широкая резекция. Опухоль иссекается в пределах 5 см незатронутых тканей. Такая техника применяется при лечении кожной лейомиосаркомы и поверхностно расположенных опухолях.
- Широкое иссечение. Опухоль удаляется в пределах тканей одной анатомической зоны с отступом от ее края не менее чем на 4-6 см.
- Футлярно-фасциальное иссечение. Опухоль удаляется в едином мышечно-фасциальном футляре. При этом производят полное удаление вовлеченной мышцы с рассечением места ее прикрепления. Если в процесс вовлекаются нервы и кровеносные сосуды, их также подвергают резекции.
- Ампутации и экзартикуляции — производится полное удаление конечности или ее резекция по линии сустава. Такие вмешательства показаны при высокозлокачественных новообразованиях, которые затронули крупные кровеносные сосуды, мышцы и костные структуры.
После того как лейомиосаркома будет удалена, необходимо ее исследовать на предмет определения наличия злокачественных клеток в краях отсечения. При положительном результате объем вмешательства расширяют или проводят повторные радикальные операции. С целью маркировки полей облучения при проведении последующей лучевой терапии, в ложе удаленной опухоли оставляют специальные клипсы.
Лучевая терапия
Лучевая терапия занимает большое место в лечении лейомиосарком высокой степени злокачественности. Ее проводят в неоадъювантном (дооперационном) и адъювантном (послеоперационном) режимах.
Неоадъювантная ЛТ преследует следующие цели:
- Уменьшение объема опухоли и, как следствие, уменьшение объема хирургической операции.
- Перевод новообразования из неоперабельного в операбельное состояние.
- Снижение риска интраоперационной трансплантации опухоли.
В рамках неоадъювантной ЛТ поле облучения должно захватывать опухоль и рядом расположенные ткани в пределах 3-4 см. Если опухоль сильно большая, зону облучение расширяют до 10 см от ее края. При облучении в области конечностей рекомендуется выстраивать поле облучения таким образом, чтобы оно распространялось не более чем на 2/3 ее окружности. Это снижает риски постлучевых осложнений, например, контрактур, отеков, некрозов.
Однако такой режим лечения имеет и недостатки:
- Задерживается проведение операции из-за потенциальных проблем с ранозаживлением.
- Могут быть проблемы с морфологическим типированием.
- Сложности с определением стадии заболевания и, соответственно, проведение лечения в недостаточном объеме.
В клинической практике чаще используется послеоперационная (адъювантная) лучевая терапия. Она проводится в следующих случаях:
- Лечение высокозлокачественной лейомиосаркомы.
- Повреждение капсулы опухоли в время операции.
- Нерадикальность операции — в краях резекции обнаруживаются злокачественные клетки и нет возможности проведения повторного хирургического вмешательства для достижения радикальности.
Начало адъювантной ЛТ должно быть не позже, чем через 4 недели после операции. Поля облучения должны включать следующие зоны:
- Ложе опухоли.
- Послеоперационный рубец.
- 2 см рядом расположенных тканей.
Суммарная очаговая доза должна составлять 60 Гр, при нерадикальном вмешательстве ее увеличивают до 70 Гр.
Химиотерапия
Химиотерапия назначается в следующих случаях:
- Есть данные о наличии метастазов.
- Нерезектабельные опухоли.
- Отказ пациента от хирургического лечения (в этих случаях показана химиолучевая терапия).
- Лечение высокозлокачественных опухолей.
Химиотерапия может проводиться на дооперационном и в послеоперационном периоде. В первом случае показано проведение 2-3 курсов ХТ с перерывом в 3-4 недели. Послеоперационная химиотерапия, как правило, проводится в объеме 3-4 курсов. В рамках терапии первой линии используются схемы, содержащие доксорубицин. В качестве терапии второй линии применяют комбинацию гемцитабина с доцетакселом.
Причины и признаки
Причины возникновения новообразований костной ткани до конца не выяснены. В некоторых случаях их развитие провоцируют канцерогенные вещества, воздействие радиации и токсинов, ультрафиолетовых лучей. Существуют предположения, что образование дефектных клеток связано с активным ростом тканей, так как саркома Юинга и остеогенная саркома чаще всего образуются у подростков.
Наследственный фактор играет не менее важную роль: близкие родственники многих больных страдали от злокачественных опухолей, а недавно ученые выявили генетические мутации, которые могут повлечь за собой развитие саркомы.
Толчком к росту опухоли также иногда становится травма или заболевания, негативно влияющие на состояние костей и соединительной ткани в целом: болезнь Педжета, при которой нередко развивается остеосаркома лобной кости, фиброзная дисплазия и нейрофиброматоз.
Несмотря на существующие между разновидностями саркомы кости различия, симптомы во всех случаях практически одинаковы.
Чаще всего опухоль локализуется в длинных трубчатых костях: большеберцовой, бедренной, плечевой, в области локтевого сгиба. Новообразования пластинчатых костей головы, позвоночника, ребер, лопаток встречается значительно реже. Беспричинные переломы, вызванные тем, что разрушенная опухолью кость теряет свою природную прочность, часто возникают еще в самом начале патологического процесса и становятся первым поводом для обращения к врачу.
На ранних стадиях развития образование не доставляет никакого дискомфорта, кроме возникающей в ночное время тупой боли, которая не снимается с помощью обезболивающих.
Стоит обратить внимание на то, что иногда боль самопроизвольно становится слабее, но со временем, по мере роста опухоли, непрестанно усиливается, не позволяя пользоваться пораженной конечностью в полной мере и приводя к контрактурам. Так, развившаяся у эпифиза бедренной кости саркома может препятствовать подвижности тазобедренного сустава и лишить больного возможности самостоятельно передвигаться
Так, развившаяся у эпифиза бедренной кости саркома может препятствовать подвижности тазобедренного сустава и лишить больного возможности самостоятельно передвигаться.
Поражение позвонков ведет не только к болям, но и к неврологическим нарушениям. Саркома в области крестца проявляется синдромом конского хвоста: болями в ногах, распространяющимися по внутренней стороне бедер, потере коленного рефлекса, слабости сфинктеров ануса и мочевого пузыря, импотенции.
Когда опухоль достигает значительных размеров, то вызванная ей деформация кости становится заметна невооруженным глазом.
Окружающие ее ткани чаще всего бывают воспалены, на коже над новообразованием просматривается сетка выступающих кровеносных сосудов, наблюдаются отеки. В некоторых случаях активный рост новообразования приводит к повышению температуры и лихорадке. Позже к местным симптомам добавляются признаки общей интоксикации организма: резкая потеря веса вплоть до истощения, слабость, анемия.
По мере образования метастазов нарушаются функции пораженных ими органов.
При метастазах в костном мозге подавляется кроветворная функция, в легких – начинается кашель с кровохарканьем, затрудняется дыхание, при поражении печени наблюдаются боли в подвздошной области, желтуха, проблемы с пищеварением.
Некоторые саркомы, такие, как паростальная саркома достаточно медленно, но в большинстве своем они быстро развиваются и активно метастазируют. Поэтому при малейшем подозрении на развитие новообразования кости следует обратиться к специалисту для получения диагноза и своевременного лечения.
Не тратьте время на бесполезный поиск неточной цены на лечение рака
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Классификация сарком
Саркомы классифицируются в зависимости от типа ткани на которую они больше всего похожи, включая жир, фиброзную ткань, гладкую и скелетную мускулатуру, эндотелий кости, хрящи и нервы. Все они происходят из мезодермы или нейроэктодермы.
Также саркоме присваивается класс дифференцировки:
- низкодифференцированная;
- среднедифференцированная;
- высокодифференцированная.
Консенсусная классификация опухолей мягких тканей и костей Всемирной Организации Здравоохранения также включает группу опухолей неопределенной дифференцировки.
Гистологические типы сарком следующие:
- Липосаркомы, которые, делят на миксоидные, круглоклеточные (плохо дифференцированные), хорошо дифференцированные, дедифференцированные и плеоморфные формы. Их клиническое поведение близко отражает состояние дифференцировки: с круглоклеточные опухоли, имеют более плохой прогноз, чем миксоидные опухоли, дифференцированные подклассы имеют лучший результат лечения и прогноза по сравнению с недифференцированными. Липосаркомы часто возникают в обеих молочных железах, склонны к изъязвлению;
- Рабдомиосаркомы, среди которых различают эмбриональные, альвеолярные и плеоморфные, рабдомиосаркомы груди развиваются из поперечно-полосатой мышечной ткани, характеризуются выраженной малигнизацией, достаточно интенсивным ростом и инфильтрацией в ткани. Развиваются чаще у молодых женщин до 30 лет;
- Остеосаркомы, по локализации внескелетные остеосаркомы молочной железы хоть и редко (около 0,2% от сарком груди), но встречаются. Их объединяет наличие анапластической мезенхимальной паренхимы, которая перемежается образованием остеоидного (костного) матрикса. Эти опухоли обычно агрессивны, но по поведению варьируют в зависимости от наличия преобладающих линий дифференцировки: опухоль может быть остеобластическая, телеангиэктатическая или хондробластическая. У остео и хондробластических опухолей прогноз чуть лучше;
- Хондросаркомы бывают миксоидные, мезенхимальные и дедифференцированные. Хотя хондросаркомы в целом поддаются хирургическому удалению и лечению, дедифференцированная форма представляет собой особенно агрессивный вариант. И остеосаркомы и хондросаркомы развиваются у женщин более зрелого возраста после менопаузы (в среднем после 55 лет);
- Фибросаркомы развиваются из мягкой соединительной ткани, встречаются достаточно часто (по некоторым данным около 20-25%), растут быстро, в основном не изъязвляются;
- Ангиосаркомы, развиваются из сосудов (эндотелия и перителия), характеризуется выраженной крайней малигнизацией и метастазированием. Развивается у женщин среднего возраста (30-45 лет).
Остеосаркома молочной железы
Продолжают описывать и новые гистологические подтипы этих опухолей.
Кроме того, обновленная морфологическая классификация сарком основывается на:
- митотической активности;
- степени некроза;
- степени клеточности;
- анаплазии;
- инфильтративном росте;
- образовании матрикса;
- кальцификации;
- наличии кровоизлияния.
Первые три из этих факторов являются наиболее важными. В зависимости от положения саркомы внутри групп, ей присваиваются баллы для оценки. Для примера:
- По митотической активности: 1 балл – количество митозов до 9, 2 балла – от 10 до 19 митозов, 3 балла – более 20 митозов;
- По клеточности (дифференцировке): 1 балл – гистологически схожи с нормальной зрелой тканью, 2 балла – гистологический тип четко определен, 3 балла – эмбриональные, недифференцированные, сомнительного типа;
- По наличию некроза: 0 баллов – некроза нет, 1 балл – некроз до 50%, 2 балла – некроз равен или более 50%.
Наиболее широко используемой системой стадирования сарком груди является система Американского объединенного комитета по раку. Система американского Объединенного комитета (ASC) классифицирует саркомы на основании размера, инфильтрации первичной опухолью, вовлечения лимфатических узлов, наличия метастатической опухоли, а также типа и степени саркомы
С развитием современных технологий (иммуногистохимической диагностики, генетики) классификация сарком постоянно дополняется
Это необходимо и очень важно, поскольку от классификации, оценки по принадлежности к определенной группе сарком зависит последующее лечение, прогнозируемый ответ на терапию и на выживаемость
Патогенез
Онкопроцесс приводит к образованию опухоли, имеющей гистологическую структуру со множеством беспорядочно расположенных тонкостенных новообразованных сосудов с расширениями капилляров и сплетений пучков веретеноподобных клеток. В опухоли наблюдается инфильтрация макрофагами и лимфоцитами. Из-за сосудистого характера опухоли повышен риск кровотечений и выход гемосидерина.
Опухолевый мультицентричный рост из ангиобластической мезенхимы начинается с активации герпесвируса 8 в условиях иммунодефицита, вызванных ВИЧ-инфекцией, старческим возрастом, лекарственной иммуносупрессией после трансплантации, малярией или другими хроническими инфекциями и инвазиями у африканцев. В результате изменений происходит трансформация нормальных эндотелиальных клеток в злокачественные. Опухолевый рост вызван нарушениями регуляции клеточного цикла и связан с имеющимися в герпесвирусами вирусным циклином D, вирусным ИЛ-6 и другими. Ангиоматозные поражения имеют воспалительную, гранулематозную и опухолевую стадию.