Краснуха
Содержание:
Симптомы и признаки
Ввиду того что заболевание возникает у людей, организм которых не выработал антитела к вирусу, чаще выявляют признаки краснухи у ребенка.
Однако нельзя исключать вероятности появления симптомов патологии у непривитых взрослых. Причем особенно опасно это заболевание для беременных женщин в возрасте до 30 лет.
Прежде чем обращаться к порядку выполнения прививки от краснухи, когда делают, сколько раз, стоит рассмотреть особенности клинической картины, характерной для патологии.
Четыре периода болезни:
- инкубационный;
- продромальный;
- период высыпаний;
- период выздоровления.
То, как проявляется краснуха у детей, зависит от текущей стадии развития патологического процесса.
Инкубационный период длится примерно 2-3 недели. В этот период у пациентов не наблюдаются клинические проявления заболевания.
В редких случаях начальная стадия развития патологии характеризуется следующими признаками:
- повышение температуры тела до 38 градусов;
- высокая утомляемость;
- слабость;
- общее недомогание.
Появление указанных симптомов объясняется тем, что вирус краснухи оседает в крови, тем самым провоцируя возникновение интоксикации.
Также на начальной стадии развития заболевания у пациента отмечаются:
- заложенность носа;
- покраснение слизистой оболочки рта и глаз;
- увеличение лимфатических узлов.
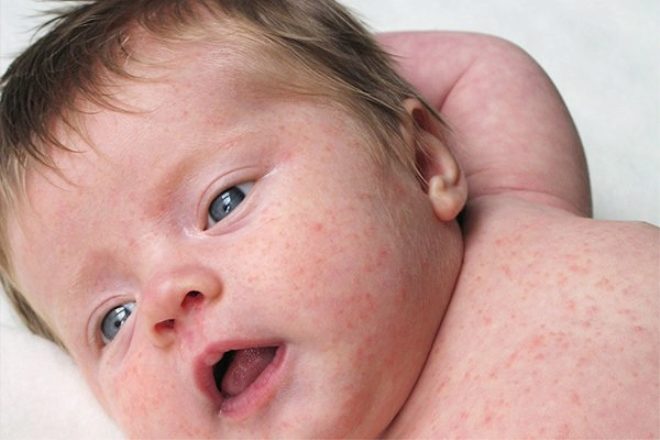
По окончании инкубационного периода появляется характерная сыпь красного цвета. Она поражает лицо, сгибаемые поверхности и ягодицы. Впоследствии сыпь при краснухе распространяется на другие участки тела. Появление таких новообразований объясняется тем, что вирус оказывает токсическое воздействие на мелкие сосуды, пролегающие под кожей.
Как выглядит краснуха у детей: фото
Сыпь характеризуется следующими признаками:
- возникает на множественных участках;
- не сливается между собой;
- при надавливании может полностью исчезнуть, после чего сразу возвращается.
Редко у пациентов при краснухе возникают следующие нехарактерные высыпания:
- пятна, размер которых превышает 10 мм в диаметре;
- папулы;
- крупные пятна, имеющие фестончатые края.
Фото в начальной стадии у новорожденного
Среди нетипичных симптомов, также появляющихся при краснухе, выделяют:
- кожный зуд;
- насморк;
- болевые ощущения в горле;
- сухой кашель;
- слезоточивость глаз.
Сыпь на коже и небе при краснухе постепенно проходит спустя 2-3 после появления. Одновременно с этим уменьшаются в размерах лимфатические узлы.
В тяжелых случаях заболевание сопровождается следующими явлениями:
- Артрит. Боль и отеки в области суставов возникают через несколько дней после исчезновения сыпи и держатся на протяжении недели.
- Тромбоцитопеническая пурпура. Патология характеризуется снижением свертываемости крови. Заболевание возникает из-за токсического поражения клетками вируса. При тромбоцитопенической пурпуре в моче появляются кровяные сгустки, а во время месячных наблюдается обильное выделение жидкости.
- Энцефалит. Возникает, если клетки вируса поражают головной мозг. Симптоматика при энцефалите носит разнообразный характер. Такое заболевание сопровождается нарушениями нервной системы. Иногда краснуха, осложненная энцефалитом, вызывает смерть.
Из-за врожденной формы патологии возникают аномалии сердца, глаз, органов слуха. Кроме того, такой тип краснухи провоцирует развитие микроцефалии (патологическое уменьшение черепа) и умственной отсталости.
Частота распространенности врожденной формы заболевания у детей зависит от срока беременности, на котором произошло заражение организма матери: в течение первых четырех недель вероятность возникновения пороков развития плода достигает 60%.
Осложнения краснухи
Специфические осложнения при приобретенной краснухе встречаются редко, преимущественно у взрослых.
Наиболее типичным осложнением являются доброкачественно протекающие острые артриты. Они возникают одновременно с появлением сыпи и могут продолжаться несколько недель. Чаще других поражаются коленные суставы, суставы кисти и лучезапястные суставы. Хронический краснушный полиартрит формируется крайне редко. Вирус краснухи при остром артрите обнаруживается в синовиальной жидкости, при хроническом — в крови.
К серьёзным, но довольно редко встречающимся (1 на 3000 случаев) специфическим осложнениям приобретённой краснухи следует отнести возможные кровоизлияния во внутренние органы (например, в глаза, головной мозг), обусловленные тромбоцитопенией и повышением сосудистой проницаемости. Описаны случаи тромбоцитопенической пурпуры.
К ещё более редким осложнениям относят развитие энцефалита, менингоэнцефалита и энцефаломиелита. Летальность при этих осложнениях достигает 20-50%.
Прогрессирующий краснушный панэнцефалит (ПКПЭ) прежде регистрировался исключительно у лиц с синдромом врождённой краснухи. Начиная с 1976 года были получены данные о возникновении ПКПЭ у пациентов, которые перенесли краснуху не внутриутробно, а в первые 1-2 года жизни и до появления симптомов ПКПЭ были здоровы.
ЭПКП, как правило, развивается на втором десятилетии жизни, протекает как медленная инфекция с летальным исходом. Возникает в результате реактивации персистирующего в нейронах ЦНС вируса краснухи.
Заболевание сопровождается прогрессирующим уменьшением количества нейронов, выраженным астроцитозом с образованием глиальных узелков в коре и других структурах мозга. Обширные процессы демиелинизации объясняются гибелью нейронов в результате реализации цитокиновых и иммунных механизмов, а также цитопатического действия вируса на олигодендроциты, нейроны или аксоны. О роли иммунных механизмов в патогенезе ПКПЭ, в частности, свидетельствует обнаружение в спинномозговой жидкости и сыворотке крови больных в РСК и РТГА противокраснушных антител IgG-класса в высоких титрах.
Проведенный сравнительный анализ соотношения их титров в ликворе и сыворотке крови дал основание говорить о синтезе этих антител в пределах ЦНС (при неповрежденном гематоэнцефалическим барьере). Вокруг сосудов ЦНС образуются лимфоцитарные и плазмоклеточные инфильтраты (муфты), образованные преимущественно CD4+, Т и В клетками. Развитие эксудативно-продуктивного васкулита также способствует прогрессированию дегенеративно-атрофических изменений тканей мозга.
Клинически ПКПЭ характеризуется развитием прогрессирующих нарушений интеллекта, и двигательных расстройств со смертельным исходом. В клинической картине появляются и медленно нарастают моторные и психические расстройства (сенсорных нарушения нет). Развивается парез лицевого нерва, который может сопровождаться подергиванием челюсти, речь замедляется, становится невнятной. Повышается мышечный тонус, развивается клонус стоп, больной не может стоять. Прогрессирует слабоумие.
В терминальной стадии возникают судорожные приступы с утратой сознания.
На ЭЭГ видны нарушения во фронтальных проводящих путях. Диагноз устанавливается, когда развивается прогрессирующее неврологическое повреждение на фоне повышения количества клеток, общего белка и гамма-глобулина в СМЖ, а также при выявлении повышенного титра антител к вирусу краснухи или при выделении вируса из ткани мозга. Специфическое лечение этого заболевания отсутствует.
Неспецифические осложнения при приобретённой краснухе: пневмония, отит, артрит, ангина — встречаются редко и обусловлены присоединением вторичной микробной флоры.
Краснуха
Краснуха — высокозаразное острое инфекционное заболевание, вызываемое вирусом краснухи.
Наиболее часто краснухой болеют непривитые дети 2-9 лет. Особенно опасна краснуха в первые 3 месяца беременности при этом нередко развиваются тяжелые врожденные пороки развития ребенка, возможна внутриутробная гибель плода. В целом, у взрослых людей краснуха протекает тяжелее, чем у детей.
Источником инфекции является человек с клинически выраженной или стертой формой краснухи. Пути передачи — воздушно-капельный (при разговоре с больным, поцелуях) и вертикальный (от матери к плоду). Возможен также контактный путь заражения— через детские игрушки. Больной становится заразным за 1 неделю до появления сыпи и продолжает выделять вирус в течение 5-7 дней после появления высыпаний. Ребёнок с врождённой краснухой выделяет возбудитель более длительное время (до 21-20 месяцев).
Что происходит при заражении краснухой?
Инкубационный период заболевания длится от 11 до 24 дней (чаще 16-20).
Вирус краснухи проникает в организм через слизистые оболочки дыхательных путей и разносится кровью по всему организму, вызывая увеличение лимфатических узлов, в особенности тех, что расположены на затылке и задней стороне шеи. Иногда возникает незначительный насморк и сухой кашель, чувство першения в горле, слезотечение. Наиболее тяжело краснуха протекает у взрослых: характерно повышение температуры тела (до 38-39°С ), головная боль, боли в мышцах, снижение аппетита.
В первый день болезни у 75-90% больных возникает характерная сыпь на коже, причем высыпания чаще наблюдаются у детей. Элементы сыпи представляют собой круглые или овальные розово-красные мелкие пятна. Чаще сыпь вначале возникает на лице и шее, за ушами и на волосистой части головы, а затем в течение суток она появляется на туловище и конечностях. Особенно типично расположение сыпи на спине, ягодицах, внешней поверхности рук и передней поверхности ног. На подошвах и ладонях сыпь отсутствует. Иногда одновременно мелкие единичные высыпания появляются на слизистой оболочке рта. Сыпь держится два-три дня.
У детей краснуха обычно протекает легко.
Осложнения краснухи крайне редки и встречаются у детей с иммунодефицитом. К ним относятся: пневмонии, отиты, артриты, ангины, тромбоцитопеническая пурпура. Очень редко (в основном у взрослых) возникают поражения головного мозга — энцефалиты и менингоэнцефалиты. Краснуха у беременных не представляет серьезной опасности для будущей матери, но значительно увеличивает риск пороков развития плода.
Диагностика и лечение краснухи
Диагноз краснухи, как правило, ставится, если у ребёнка был контакт с больным краснухой, он не привит, отмечается характерная кожная сыпь, увеличение лимфатических узлов, другие симптомы.
Диагноз подтверждается с помощью анализа крови из вены на противовирусные антитела, который проводится на 1-3-й день болезни и спустя 7-10 дней. О краснухе свидетельствует увеличение антител в 4 раза и более.
Лечение обычно проводится в домашних условиях. В период высыпаний ребенку необходим постельный режим. Специальное лечение не назначают, иногда применяют симптоматические средства (лекарства, устраняющие симптомы заболевания).
При появлении осложнений необходима срочная госпитализация.
Прогноз заболевания в большинстве случаев благоприятный. Повторное заражение краснухой невозможно.
Профилактика краснухи у детей
Для предотвращения распространения инфекции заболевших краснухой изолируют в течение 5 дней с момента появления сыпи. В отношении общавшихся с ними лиц никаких ограничительных мероприятий не предусмотрено, карантин на группы детских учреждений не накладывают
Важно предотвратить контакт больного ребёнка с беременными женщинами
Вакцинация от краснухи входит в календарь прививок. В России наиболее часто применяется тривакцина корь-краснуха-паротит. Вакцину вводят подкожно или внутримышечно в 12 -15 месяцев и повторно в 6 лет. Специфический иммунитет развивается через 15-20 дней почти у 100% привитых и сохраняется более 20 лет.
Что такое краснуха?
Краснуха, также называемая третья болезнь — это инфекционное заболевание, вызываемое вирусом.
Встречается преимущественно в детском возрасте, как корь или свинка.
Краснуха считается наиболее часто встречающийся инфекционной болезнью среди детей. Появилось название благодаря красноватой сыпи на теле. Возникает чаще всего, в результате несвоевременного привития.
У перенёсшего краснуху ребенка, развивается устойчивый иммунитет, который исключает повторное инфицирование. Но если заражение прошло стороной в детстве, то существует риск подхватить вирус уже в зрелом возрасте. И если дети почти не ощущают её воздействие, со взрослыми больными все гораздо труднее, так как этой патологии сопутствуют неприятные последствия и осложнения.
Возбудитель краснухи
Возбудители заболевания — вирусные инфекции рода Rubivirus активизируются весной и летом, когда малыши выходят играть на улицу, ездят в транспорте и в общественных местах с родителями. Именно тогда, педиатры чаще всего сталкиваются с инфицированными больными.
Этот вирус плохо переносит условия внешней среды и погибает под действием:
- ультрафиолетовых излучений;
- высоких температур;
- многообразных средств дезинфекции.
А при понижении температуры вирусные микроорганизмы, наоборот, чувствуют себя прекрасно.
После исчезновения сыпи ребенок заразен еще около недели, так как выделение вируса краснухи через носоглотку продолжается. Вирус распространяется не только при чихании и кашле, но и в результате непосредственного контакта. В отдельных ситуациях инфицирование возможно через кожные покровы с повреждённым верхним слоем.
Как проявляется краснуха у детей: стадии и симптомы
В большинстве случаев краснуха у детей приобретается воздушно-капельным путём. Возбудитель инфекции попадает в организм через дыхательную систему. Симптомы и течение инфекции зависит от формы болезни, а также индивидуальных параметров здоровья пациента.
Всего разделяют 4 этапа патологии:
- Начальная стадия, называемая также инкубационным периодом.
- Продромальный период, предшествующий появлению сыпи, бывает не всегда.
- Выраженная стадия с острой симптоматикой.
- Период выздоровления.
Рассмотрим подробнее симптомы с фото на каждой стадии.
Первые признаки краснухи у детей на начальной стадии
После проникновения вируса Rubella в организм начинается так называемый инкубационный период. Эта стадия чаще протекает бессимптомно. Наиболее чувствительные малыши жалуются на слабость, недомогание, становятся сонливыми и капризными. Инкубационный период краснухи длится 7–23 дня. Когда Rubella распространяется по организму и активно размножается, у ребёнка увеличиваются лимфоузлы около ушей и шеи.
Как начинается краснуха у детей: фото начальной стадии
Продромальный период заболевания: проявления
Предзаболевание или продромальный период до появления высыпаний продолжается 1–3 дня. У ребёнка может подняться температура. Иммунная система начинает активно вырабатывать антитела, борясь с патогенными микроорганизмами. А инфекция тем временем поражает внутренние органы.
На срытом этапе признаки краснухи могут указывать на ОРВИ:
- насморк;
- недомогание,
- слабость организма;
- потеря аппетита;
- боль в гортани;
- воспаление лимфоузлов;
- температура 37–38°C.
Когда сформировавшиеся антитела заглушают активность вируса, патология перетекает в следующую стадию. В это время затылочные и шейные лимфатические узлы болезненно воспалены, начинают появляться красные высыпания.
Выраженная стадия краснухи у детей: симптомы сыпи на фото
Первая видимая реакция на действие антител — появление пятен на лице. В последствия сыпь распространяется по всем частям тела. Отдельные очаги округлой формы размером около 1 см постепенно расплываются.
Симптомы в разгар заболевания:
- болезненное воспаление лимфоузлов в области шеи;
- слабость, недомогание, головная боль;
- повышенная температура тела;
- красные высыпания на коже;
- отёк слизистой носа;
- возможно, конъюнктивит.
Сыпь сохраняется на теле в течение 3–5 дней, зудом не сопровождается. Бывают случаи скрытой формы коревой краснухи у малышей, когда округлые пятна не появляются. В таком случае заболевание диагностируется после исследования анализа крови
Важно отметить, что малыш, не имеющий выраженных симптомов сыпи также заразен
На фото сыпь при краснухе у детей
Выздоровление
После появления новых очагов сыпи, инфекция начинает постепенно угасать. Сопутствующие симптомы также сходят на нет. Период выздоровления длится 9–14 дней. При краснухе у детей больничный лист закрывают через 7 дней после полного схождения сыпи. Тогда ребёнок считается здоровым.
У человека, перенёсшего краснуху, образуется иммунитет к возбудителю заболевания. Повторное заражение случается в единичных случаях, только при аутоиммунных нарушениях.
Что такое краснуха? Температура при краснухе
Краснуха – это инфекционное заболевание вирусного происхождения, которое характеризуется умеренной интоксикацией и появлением характерной сыпи на коже. Оно часто встречается у детей в возрасте от 2 до 9 лет, особенно в организованных коллективах, поэтому относится к детским инфекциям. Для краснухи (rubeolla) характерными являются несколько следующих особенностей:
- Широкое географическое распространение заболевания.
- Периодический подъем заболеваемости, который регистрируется через каждые 3-5 лет.
- Новорожденные дети в возрасте до полугода являются невосприимчивыми к краснухе. Это связано с наличием в крови материнских антител (пассивный иммунитет), которые сохраняются в течение полугода.
- Возбудителем инфекционного процесса является РНК-содержащий (РНК – рибонуклеиновая кислота) вирус, который относится к семейству тогавирусы, роду рубивирусы. Он является неустойчивым во внешней среде и достаточно быстро погибает под воздействием солнечного света, высушивания, обычных дезинфицирующих средств. Замороженная вирусная частица может сохранять жизнеспособность в течение нескольких лет.
- Источником инфекции является больной человек или носитель вируса, передача возбудителя осуществляется воздушно-капельным и контактно-бытовым путем.
- Выделяется врожденная и приобретенная краснуха. При врожденном варианте заболевания вирус проникает в организм плода во время внутриутробного развития.
- Входными воротами для инфекции являются слизистые оболочки верхних дыхательных путей. В них происходит первичное накопление вируса, после чего он распространяется по организму, оседает в лимфатических узлах, а также в коже. При тяжелом осложненном течении инфекционного процесса вирус может попадать в ткани головного мозга, легких, приводя к развитию воспалительной реакции в них.
- При врожденной краснухе происходит распространение вируса по организму развивающегося плода. Это вызывает повреждение формирующихся органов и тканей, результатом чего являются пороки развития. Если они появились на ранних сроках беременности, то существует высокий риск самопроизвольного прерывания (выкидыш), связанного с отсутствием жизнеспособности плода. В организм развивающегося плода возбудитель попадает через гематоплацентарный тканевой барьер из крови инфицированной матери.
Заболевание характеризуется частым развитием общей интоксикации организма различной степени выраженности, а также повышением температуры тела. Это связано с попаданием вирусных частиц в кровь и их воздействием на центр терморегуляции, который локализуется в продолговатом мозге. Длительность лихорадки при ветрянке у детей также зависит от тяжести течения инфекционного процесса.
Сыпь при краснухе: фото и сравнительная таблица
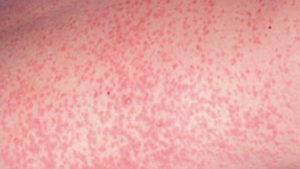
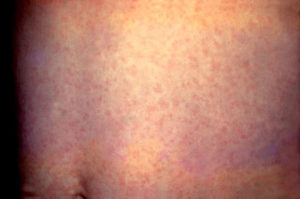 Характер сыпи (см. фото) у неопытного специалиста и человека, не имеющего отношения к медицине, может вызвать затруднения в диагностике: кожные проявления имеют сходство с симптомами кори и скарлатины. Сравнительная характеристика высыпаний приведена в таблице.
Характер сыпи (см. фото) у неопытного специалиста и человека, не имеющего отношения к медицине, может вызвать затруднения в диагностике: кожные проявления имеют сходство с симптомами кори и скарлатины. Сравнительная характеристика высыпаний приведена в таблице.
| Симптом | Корь | Скарлатина | Краснуха | Розеола |
|---|---|---|---|---|
| Изменение слизистых | Белые мелкие пятна во рту | Покраснение зева, как при ангине, малиновый язык | Энентема – красные пятна на нёбе и зеве | Отсутствует |
| Сыпь на коже | Крупнее и ярче, чем при ветрянке, склонна к слиянию | Издалека кажется, что вся поверхность кожи красная, но при ближайшем рассмотрении видно, что это красные пятна сыпи на раздраженной коже. Сыпь не зудит | Мелкая, розовая, чаще всего несливающаяся, возможен небольшой зуд | Небольшие розовые пятна, склонные к слиянию |
| Локализация | Щеки и тело. Сыпь появляется за ушами, на переносице, затем в течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди | Сгибательные поверхности, поясница, паховый треугольник, на лице сыпь выражается в покраснении щек (кроме носогубного треугольника) | Появляется на лице и шее, далее распространяется по всему телу. Наиболее интенсивна в области ушей, в паху, на ягодицах | Чаще начинается с лица и распространяется по всему телу |
| Остаточные явления | Легкое шелушение, возможна небольшая пигментация | Сильное шелушение кожи | Небольшое шелушение кожи, иногда на несколько дней остается незначительная пигментация | Нет |
Сыпь при краснухе также легко спутать с сыпью при розеоле. Отличительной особенностью розеолы является то, что температура перед высыпанием держится выше 38,5-39 градусов, тогда когда при краснухе, температура редко превышает 38 градусов. Более подробно о розеоле можно прочитать в этой статье.
В последнее время встречаются краснуха у детей с редуцированными симптомами: температура не повышена, катаральных явлений нет, сыпь проходит за несколько часов и может остаться незамеченной. Лимфоузлы без специального обследования (пальпация) не демонстрируют явное увеличение.
Осложнения
Сама по себе краснуха – болезнь легкая и не опасная. Но она, тем не менее, понижает иммунный статус организма на некоторое время. Пока защитные силы ребенка не восстановятся, он становится восприимчив к присоединению вторичных инфекций. А это уже имеет свои осложнения в виде:
- ангины (воспалительных процессов в глоточных миндалинах);
- воспаления легких (пневмонии);
- бронхита (воспаления бронхов);
- менингита (воспаления мягких оболочек головного и спинного мозга);
- энцефалита (воспалительного процесса в головном и спинном мозге).
В очень редких случаях осложнения в разы серьезнее. Это может быть:
- артрит (патологическое поражение суставов);
- миокардит (воспаление миокарда – сердечной мышцы);
- пиелонефрит (воспаление канальцевой системы в почках);
- менингоэнцефалит (воспаление головного и спинного мозга, а также их оболочек).
Третья болезнь опаснее всего протекает у:
- слабых деток, родившихся с малым весом и отстающих в развитии;
- у грудничков до первого года жизни (вплоть до появлений судорог и нарушений в системе крови);
- у взрослых или детей старше 5-6 лет.
Если ребенок не привит от краснухи, он в любом возрасте автоматически находится в группе риска. Болезнь хитра и коварна тем, что ее носитель может сам не знать, что болен больше трех недель, и принести «подарочек» малышу неосознанно.
Лечение краснухи у детей
Специальных лекарственных средств, которые могли бы непосредственно воздействовать на вирус, именно краснухи, не разработано. Обычно заболевание протекает в лёгкой форме и организм ребёнка при отсутствии развития осложнений сам хорошо справляется с болезнью. Важным аспектом является лишь соблюдение постельного режима, обильного питьевого режима, для скорейшего выведения токсинов возбудителя из организма, а также назначение препаратов, способствующих устранению возникающих симптомов. Как правило, при повышении температуры у детей до 38°C используют различные жаропонижающие препараты, к примеру, Ибуфен, Нурофен. Иногда возникающая сыпь при краснухе может вызывать симптомы зуда, что приводит к назначению противоаллергических препаратов (Супрастин, Диазолин). Зачастую для быстрейшего эффективного выздоровления врачи рекомендуют принимать противовирусные препараты, такие как Арбидол, а также иммуномодуляторы, например, Генферон, Интерферон. Также хорошо помогают в лечении ветрянки иммуностимуляторы, например, Анаферон, Циклоферон. При развитии заложенности носа рекомендуется частое его промывание, при необходимости применение сосудосуживающих капель. При возникновении кашля назначаются ингаляции через небулайзер с отхаркивающими препаратами либо просто сироп или таблетки, в состав которых входит, к примеру, Амброксол.
При отсутствии осложнений, прогноз при краснухе практически всегда благоприятный. Однако не стоит забывать и про риск развития тяжёлых заболеваний и пороков у детей, рождённых от матерей, перенёсших краснуху во время беременности. Пороки, возникшие у детей, не имеют способности восстанавливаться с возрастом. А в случае развития энцефалита у детей, около 50% заболевших, погибает даже при проведении усиленной терапии.
При заболевании краснухой грудничка до 1 года его лечение должно проводиться обязательно в условиях стационара с назначением дезинтоксикационной терапии, антигистаминных препаратов, а также всех возможных лекарственных средств, которые способны влиять на проявляющиеся симптомы.