Абсцесс зуба: симптомы и лечение
Содержание:
- Флегмона височной области
- Причины развития патологии
- Возможные сложнения
- Возможные осложнения и глубокие формы флегмоны
- Топографическая анатомия
- Помогут ли методы народной медицины
- Лечение флегмоны — препараты и методы
- Виды и места локализации флегмоны
- Флегмона у детей
- Флегмоны верхней челюсти: описание и методы лечения
- Клинические проявления заболевания
- Флегмона лица
- Лечение
- Виды и места локализации флегмоны
- Причины развития флегмоны
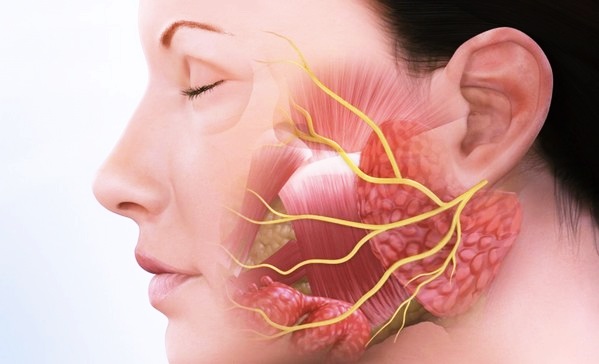
Флегмона височной области
На боковой поверхности черепа расположена височная ямка. Находясь выше и кнаружи от подвисочной, она медиально ограничена наружной поверхностью большого крыла основной кости, чешуей височной кости и нижним отделом теменной кости; латерально – скуловой дугой; сверху и сзади — височной линией; спереди — скуловой и частично лобной костями. Нижняя граница височной ямки соответствует подвисочному гребню. Височная ямка сообщается с крыловидно-челюстным и окологлоточным пространствами; позадичелюстной, подвисочной и крыловидно-небной ямками, а также со щечной областью.
Височная ямка выполнена височной мышцей, рыхлой клетчаткой, лимфатическими узлами; здесь проходит поверхностная передняя и задняя глубокие височные артерии; поверхностная, средняя и глубокая височные вены; ушно-височный и скуловой нервы. Височная область послойно разделена на поверхностный, средний и глубокий отделы поверхностной и глубокой височными фасциями. Поверхностная фасция является продолжением galeae aponeuroticae, а глубокая состоит из 2 листов апоневротического характера: поверхностный прикрепляется по наружному краю скуловой дуги, а глубокий — по внутреннему. Между этими листами, образующими межапоневротическое височное пространств, выполненное клетчаткой, проходит средняя височная артерия.
Схема локализации флегмоны височной области:
1. жевательная мышца
2. кость нижней челюсти
3. скуловая кость
4. височная мышца
5. воспалительный инфильтрат
Флегмона височной области может явиться результатом распространения воспалительных инфильтратов из крыловидно челюстного или окологлоточного пространств, из подвисочной, позадичелюстной и крыловидно- небной ямок и из щечной области. В этом смысле флегмона височной области – всегда вторичная. Поэтому признак «причинного» зуба будет относиться к харак-теристике первично образовавшегося воспалительного инфильтрата. Определение первичной локализации инфильтрата, а следовательно, и «причинного» зуба необходимо для успешного лечения больного, так как только при таком условии обеспечивается оптимальный объем оперативного вмешательства: удаление «причинного» зуба, раскрытие первичного очага воспалительной инфильтрации и флегмоны височной области.
Признак воспалительного инфильтрата при поверхностной его локализации выражен четко, при глубокой — слабо. Однако в любом случае при осмотре больного можно обнаружить асимметрию. Признак воспалительной контрактуры нижней челюсти выражен за счет вовлечения в процесс височной мышцы. Признак затрудненного глотания отсутствует.
Оперативный доступ — наружный. После тщательной подготовки кожных покровов в области волосистой части головы производят дугообразный разрез по границе прикрепление височной мышцы и кости. Послойно рассекают кожу, подкожную жировую клетчатку, височную фасцию, отсекают сухожилие височной мышцы и отслаивают ее, проникая в височную ямку. Иногда это оказывается недостаточным и с целью достижения более эффективного оттока гнойного экссудата приводят дополнительный разрез по латеральной границе височной области по ходу скуловой дуги, создавая контраппертуру. После эвакуации гноя и антисептической обработки раскрытого пространства рану дренируют. Хороший лечебный результат при образовании контраппертуры достигается диализ раны. Прогноз при флегмоне височной области всегда серьезен.
Причины развития патологии
Флегмона челюстно-лицевой области развивается из-за инфицирования тканей бактериями. Чаще всего, это такие микроорганизмы, как: стафилококки, стрептококки, кишечная и синегнойная палочка.
Обычно инфицирование происходит из-за больных зубов. Также, это может происходить из-за различных заболеваний органов головы. Иногда болезнь приходит после травм.
Воспалительный процесс очень быстро разрушает стенки органа, в котором изначально зародилась болезнь, и начинает распространяться на соседние ткани и органы. В результате нарушаются кровоток в пораженных тканях, что приводит к общей интоксикации всего организма. Гнойный экссудат движется вдоль сосудов к другим структурам головы, вызывая общие симптомы флегмоны.
Возможные сложнения
 Часто встречающимися осложнениями флегмоны челюстно-лицевой области являются: медиастинит, тромбофлебит лицевых вен, сепсис. При медиастините человек испытывает загрудинную боль, которая может отдавать в область лопатки. Пациент принимает вынужденную позу, ему сложно поднять голову.
Часто встречающимися осложнениями флегмоны челюстно-лицевой области являются: медиастинит, тромбофлебит лицевых вен, сепсис. При медиастините человек испытывает загрудинную боль, которая может отдавать в область лопатки. Пациент принимает вынужденную позу, ему сложно поднять голову.
Тромбоз пещеристого синуса — распространенное осложнение одонтогенной флегмоны. Больной испытывает сильные головные боли, его знобит.
Сепсис характеризуется повышенной температурой тела, изменением качественного и количественного состава лейкоцитов. Прогноз неблагоприятный, возможен летальный исход.
Возможные осложнения и глубокие формы флегмоны
Наиболее распространенные инфекции будут причиной развития серьезных заболеваний:
- Лимфаденит;
- Лимфангит;
- Рожа;
- Тромбофлебит;
- Сепсис.
Лицевая опухоль может усугубиться гнойным менингитом.
Если же воспаление начнет распространение на близлежащие ткани, возможно развитие:
- Остеомиелита;
- Гнойного плеврита;
- Тендовагинита;
- Гнойного артрита.
Последний – наиболее опасное осложнение. Поскольку происходит воспаление артериальной стенки, затем она растворяется, и происходит сильное артериальное кровоизлияние.
Глубокие флегмоны конечностей – это воспаления с гноем, которые расходятся по межмышечным пространствам. Источником такого воспаления будут разные раны на коже. Например, укус, царапина, ожог, либо болезни, панариций, гнойный артрит либо остеомиелит.
Заболевание характеризуется болями в конечности, увеличивается температура тела, присутствует общая слабость организма. Болезнь долго не ждет и развивается стремительно. В результате виднеется отек тканей, лимфоузлы в регионе увеличиваются и конечность сильно увеличивается. Если же флегмона расположена на поверхности, можно наблюдать гиперемию и опухшую кожу.
Гнойный медиастинит. Является гнойным воспалительным процессом, расположенным в клетчатке средостения.
Часто медиастинит бывает формой осложнения перфорации:
- Пищевода и трахеи;
- Гнойных образований во рту;
- В легочных путях;
- Осложнением флегмоны шеи;
- Результат получения гематомы;
- Остеомиелита грудины либо позвоночного столба.
Эта проблема стремительно развивается, больной может испытывать сильные боли за грудиной, повысится температура тела. Боль перейдет в спину и шею. Шея и грудная клетка отекут. Чтобы уменьшить боль, люди часто находятся в сидячем положении и наклоняют голову вперед, видимо, этот метод действует.
У людей увеличивался сердечный ритм, снижалось артериальное давление, расширялись вены на шее, и они жаловались на боли при глотании.
Топографическая анатомия
Границы щечной области (рис. 46): верхняя — нижний край скуловой кости, нижняя — край тела нижней челюсти, передняя — круговая мышца рта (m. orbicularis oris), задняя — передний край жевательной мышцы m. masseter).
Послойная структура. Щечная область характеризуется обилием подкожной жировой клетчатки. От последней тонкой фасциальной пластинкой (fascia buccopharyngea) отграничивается жировой комок щеки (corpus adiposum), который лежит поверх щечной мышцы и по направлению кзади проникает в глубокую зону бокового отдела лица. Щечно-глоточная фасция покрывает щечную мышцу и образует уплотнение, которое натянуто между крючком крыловидного отростка и челюстно-подъязычной линией нижней челюсти. Это уплотнение, известное под названием lig. pterygo-mandibulare, служит местом начала щечной мышцы (m. buccinator). Толщу последней на уровне середины переднего края жевательной мышцы прободает проток околоушной слюнной железы. В клетчатке проходят лицевая артерия и вена, проецирующиеся в направлении от середины нижнего края челюсти к внутреннему углу глаза. Лицевая артерия в клетчатке анастомозирует с другими артериями лица — a. buccalis, a. infraorbitalis (из a. maxillaris), a. transversa faciei (из a. temporalis) На уровне середины переднего края жевательной мышцы находится крупная вена — v. anastomotica, соединяющая лицевую вену с крыловидным венозным сплетением. Чувствительными нервами щечной области являются n. infraorbitalis (от второй ветви тройничного нерва), n. buccalis, n. mentalis (от третьей ветви тройничного нерва). Таким образом, в щечной области можно выделить поверхностное клетчаточное пространство, расположенное над щечной мышцей, и глубокое — между слизистой обо-лочкой щеки и щечной мышцей (рис. 47).
Помогут ли методы народной медицины
Использование народных методов для лечения заболевания возможно только при согласовании с врачом и одновременно с приемом назначенных медикаментов, а также после проведения хирургической операции по удалению очага воспаления
Ни в коем случае нельзя заниматься самолечением в домашних условиях – важно помнить про негативные последствия флегмоны
В основном народная медицина используется в послеоперационный период. Полость рта можно полоскать отварами и водными настоями ромашки, эвкалипта, тысячелистника, шалфея, раствором меда. Такие полоскания устраняют воспаление, боль, отеки, повышают местный иммунитет, оказывают ранозаживляющее и антисептическое действие.
Лечение флегмоны — препараты и методы
Схема лечения флегмоны включает:
- Хирургическое вскрытие для оттока гноя и снижения риска интоксикации;
- Антимикробную терапию;
- Дезинтоксикацию — обильное питье, а в тяжелых случаях введение раствора уротропина и хлористого кальция внутривенно;
- Иммунотерапию.
Оперативное лечение флегмоны
При флегмоне операция — первое и необходимое лечебное мероприятие при флегмоне — это вскрытие и дренирование пораженного очага.
Его проводят под общим обезболиванием, рассекая поверхностные и глубокие ткани. После оттока гнойного содержимого полость промывается и дренируется с помощью трубок.
Затем на рану накладывается повязка с антимикробной мазью (Левомеколь, Левосин) или гипертоническим раствором. На ранних этапах после операции для обработки места вскрытия не используют мази на жировой или вазелиновой основе (тетрациклиновую, Вишневского, синтомициновую и т. д.), поскольку они препятствуют нормальному оттоку жидкости из раны. Для обработки раневой поверхности также применяют Сульйодопирон, Диоксидин, Мирамистин.
Если есть проблемы с работой иммунной системы, то кроме антибиотикотерапии на этом этапе показаны препараты иммуноглобулина. Этот белок способствует склеиванию и осаждению патогенов, которые затем выводятся из организма с мочой.
На начальном этапе флегмоны, когда инфильтрат еще не сформировался, операцию не назначают.
В таких случаях показаны физиопроцедуры — теплые компрессы, соллюкс, УВЧ-терапия, повязки с ртутной мазью по Дубровину (последние два метода совмещать нельзя).
Препараты и антибиотики
В лечении абсцессов и флегмон обязательны антибиотики. Это неотъемлемое дополнение оперативного вмешательства.
В первые дни назначают антимикробные средства широкого спектра действия, а после определения конкретного возбудителя схему корректируют. Например, при пневмококковой природе флегмоны используют макролиды, бета-лактамы или линкозамиды.
Если антибактериальный препарат отменить слишком рано, то появляется риск повторного воспаления, а долгий прием чреват развитием дисбактериоза и негативного воздействия на внутренние органы.
Анаэробная форма флегмоны после вскрытия лечится с помощью противогангренозных сывороток, вводимых подкожно либо внутримышечно.
Ферментные средства
Для более быстрого отторжения омертвевших тканей флегмоны применяют некролитические препараты:
- ферментные мази (Ируксол);
- протеолитические ферменты (Химопсин, Трипсин).
Они лизируют (растворяют) некротические ткани, повышают эффективность антибиотиков, восстанавливают нормальное кровообращение на пораженном участке, улучшают клеточный метаболизм.
Очищение крови
Если флегмона протекает в тяжелой форме с выраженной интоксикацией всего организма, показано экстракорпоральное очищение крови:
- плазмаферез — забор крови или ее части, очищение и введение обратно в кровеносное русло;
- гемосорбция — вне организма кровь пропускают через очищающие сорбенты и возвращают обратно;
- лимфосорбция — процедура очищения лимфы, аналогичная гемосорбции.
Возможные осложнения
Осложнения флегмоны ноги фото
Распространение гнойного процесса может стать причиной таких осложнений флегмоны:
- лимфаденит, лимфангит;
- рожистое воспаление;
- перикардит;
- сепсис;
- тромбофлебит и, как следствие, тромбоэмболия легочной артерии и летальный исход;
- гнойно-воспалительное поражение суставных тканей;
- плеврит;
- остеомиелит;
- тендовагинит.
Также существует опасность развития сердечной, печеночной, почечной недостаточности. Если гнойное воспаление затрагивает артериальные стенки, появляется риск сильного кровотечения и геморрагического шока.
Прогноз
Если выявление и лечение заболевания проведены своевременно, то прогноз флегмоны благоприятный.
Обратная картина возникает при отсутствии терапии или позднем ее начале, при быстро развивающихся гнойных процессах в тканях между внутренними органами. В этом случае развивается сепсис или другие осложнения.
К какому врачу обратиться при флегмоне?
К каким докторам следует обращаться, если у вас флегмона? Это заболевание лечит хирург.
При определенной локализации воспаления может потребоваться помощь узкого специалиста в этой области — торакального, челюстно-лицевого хирурга и т. д.
Source: zdravlab.com
Виды и места локализации флегмоны
С учетом классификации флегмоны по анатомической локализации можно особо выделить такие виды патологии:
- Серозная – начальная форма флегмонозного воспаления. Для нее характерно образование воспалительного экссудата, а также интенсивное привлечение лейкоцитов в патологический очаг. На этой стадии появляется пальпируемый инфильтрат, так как клетчатка пропитана мутной студенистой жидкостью. Нет четко выраженной границы между здоровыми и воспаленными тканями. При отсутствии вовремя назначенного лечения наблюдается быстрый переход в гнойную или гнилостную форму. Развитие той или иной формы связано с причинными микроорганизмами, которые попали во входные ворота
- Гнилостная – вызывается анаэробными микроорганизмами, которые выделяют определенные неприятные запахи в процессе своей жизнедеятельности. Пораженные ткани имеют коричневый или зеленый цвет, распадаются в виде студенистой массы и издают зловонный запах. Это создает условия для быстрого проникновения токсических веществ в системный кровоток с развитием тяжелейшей интоксикации, приводящей к недостаточности многих органов.
- Гнойная – патогенные микроорганизмы и выделяющиеся из фагоцитов ферменты приводят к перевариванию тканей и их некрозу, а также гнойному секрету. Последний представляет собой погибшие лейкоциты и бактерии, поэтому имеет желтовато-зеленый цвет. Клинически этой форме соответствует появление полостей, эрозий и язв, которые покрыты гнойным налетом. При резком снижении иммунных сил человека флегмонозный процесс распространяется на мышцы и кости с последующим их разрушением. Основной диагностический признак на этой стадии – отсутствие кровоточивости мышц при легком поскабливании.
- Анаэробная. В этом случае по морфологической характеристике процесс носит серозный характер, однако из мест некроза выделяются газовые пузырьки. Из-за их наличия в тканях появляется характерный признак – легкая крепитация. Гиперемия кожи выражена незначительно, а мышцы имеют «вареный» вид.
- Некротическая. Для нее характерно появление омертвевших участков, которые четко отграничиваются от здоровых тканей. Граница между ними – это лейкоцитарный вал, из которого в последующем формируется грануляционный барьер, при этом некротизированные участки могут расплавляться или отторгаться. Такое отграничение приводит к формированию абсцессов, склонных к самостоятельному вскрытию.
Область возникновения флегмоны может быть различна. Однако, как показывает практика, наиболее часто этой разновидности гнойного поражения жировой клетчатки (флегмоны) подвержены следующие части тела:
- грудь;
- бедра;
- ягодицы;
- спина (особенно ее нижняя часть);
- иногда — лицо и область шеи.
Так же в зависимости от места локализации флегмона подразделяется на следующие разновидности:
- Подфасциальная.
- Подкожная, которая прогрессирует непосредственно в слое подкожной жировой клетчатки.
- Межмышечную, которая обычно сопровождается текущими или прогрессирующими воспалительными процессами в мышечном слое.
- Околопочечная, сопровождающаяся либо вызванная заболеваниями почек — именно так проникает в данную область болезнетворная микрофлора.
- Забрюшинная (флегмона забрюшинного пространства), выявляющаяся путем проведения общего обследования брюшной полости при частых жалобах больного на болезненность в области живота.
- Околопрямокишечная, расположенная около прямой кишки и происхождение ее обусловлено проникновением болезнетворных микроорганизмов через стенки прямой кишки. Наиболее распространенной причиной флегмоны в этом случае становятся длительно текущие запоры и нестабильность работы кишечника.
Поскольку основной причиной появления флегмоны следует считать проникновение болезнетворных микроорганизмов в ткани жировой клетчатки разрывы и трещины кожи, этим местам при любых механических повреждениях требует уделять особое внимание
Флегмона у детей
Флегмона у детей — достаточно частое явление, что обусловлено частой бытовой травматизацией кожных покровов. Особую значимость имеет флегмона новорожденных. Проникновению инфекции через кожные покровы новорожденных способствует её повреждение, нарушениях правил асептики во время медицинских манипуляций и при уходе за ребенком. Флегмоны у новорожденных чаще обусловлены стафилококковой инфекцией. Воспаление первоначально возникает вокруг потовых желез, а затем распространяется в глубь кожи и подкожной жировой клетчатки с последующим развитием некроза, чему способствует продуцирование стафилококком гиалуронидазы, повышающей проницаемость соединительной ткани.
Клинически первоначально появляется на коже ограниченный участок гиперемии диаметром до 2 см, который в течение нескольких часов быстро увеличивается в диаметре по типу «масляного пятна», одновременно появляется инфильтрация и отек в пораженной области. По истечению 1-2 суток в центре обширной с четкими краями гиперемии появляется очаг размягчения, а начиная с 3 суток формируются мелкие свищевые ходы с отделяемым серозно-гнойного характера. Нам 5-7 сутки начинается отторжение наркотизированных участков, образуя тем самым раневой дефект. Далее некроз может переходить на глубже лежащие ткани.
Через 1,5-2 недели некротизированные ткани отторгаются, воспалительные явления стихают, в ране образуются грануляции. К наиболее частым местам ее образования относятся поверхности грудной клетки, поясницы, области крестца, реже — на ягодицах и конечности. Клинически выделяют токсико-септическую форму флегмоны, при которой вначале страдает общее состояние ребенка. Флегмона манифестирует бурно, начиная с явлений интоксикации: ребенок беспокоен, а затем становится вялым, отказывается от груди, возможна рвота, появляется фебрильная лихорадка, тоны сердца приглушены, кожа с сероватым оттенком, почти сразу присоединяется диарея с быстрым развитием явления эксикоза.
При простой форме отмечают подострое начало: вначале появляются бледность, снижается аппетит, постепенно нарастает температура тела. У ребенка появляется беспокойство практически с первых часов болезни. Местные проявления прогрессируют быстрее, чем общее состояние. Характерным признаком является наличие отёчного быстро распространяющегося участка мягких тканей с признаками флюктуации и цианотично красноватым цветом кожи над ними.
Требуется госпитализация ребенка в отделение хирургии новорожденных. Медикаментозное лечение в начальной стадии включает назначение антибактериальных препаратов: Оксациллин в/в + Клиндамицин в возрастных дозировках. При наличии резистентности к оксациллину вводится Ванкомицин или Линезолид. В тяжелых случаях рекомендуются аминогликозиды (Амикацин). Местно рекомендуется назначение повязок на пораженную область с мазью Левомеколь. При отсутствии эффекта флегмону вскрывают, дренируют и накладывают повязку.
Флегмоны верхней челюсти: описание и методы лечения
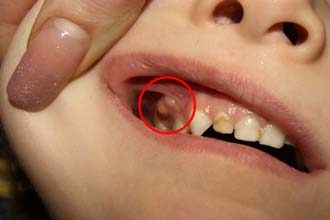
Заболевание быстро прогрессирует, что часто приводит к таким тяжелым последствиям, как менингит и тромбоз пещеристого синуса твердых мозговых оболочек головного мозга. Вначале болезнь проявляется отеком верхней губы с последующим переходом на верхнечелюстной отдел черепа.
Из-за отечности при флегмоне челюсти разглаживается носогубная складка (смотрите на фото). Участки кожи, расположенные ниже подглазничного края глазницы резко гиперемированы и болезненны. Прикосновение к больному месту вызывает сильную боль. При этом пациент может открывать рот, эта функция не нарушена. При постукивании по проблемному зубу возникают умеренные болевые ощущения. Складки слизистых оболочек полости рта сглажены.
Такая симптоматика предполагает проведение хирургического вмешательства. Вскрывается воспалительный очаг верхнечелюстной флегмоны, проводится дренирование. Рана обрабатывается мазью Вишневского.
Лечение флегмоны зуба зависит от ее распространения и стадии воспаления. Если патология не запущена, и пациент обратился на раннем этапе, возможно применение консервативных методов. Часто заболевание требует оперативного вмешательства в стационарных условиях.
В самом начале заболевания лечение возможно путем приема лекарственных препаратов:
- антибиотики: чтобы выбрать наиболее подходящий препарат необходимо предварительно провести бактериальное исследование. При невозможности взятия материала для бакпосева показан прием лекарств, обладающих широким спектром действия,
- анальгетики: в тяжелых случаях назначают в инъекционной форме,
- антисептики для промывания и полоскания, например, «Фурацилин»,
- витамины.
«На самом деле консервативная терапия применяется в редких случаях. Это связано с поздним обращением пациентов, когда прием антибиотиков уже не имеет смысла. Ликвидировать гнойный процесс можно только путем хирургического вмешательства и непосредственной обработки инфекционного очага соответствующими препаратами.
В сложных случаях показана госпитализация и хирургическое лечение. Операция проводится под наркозом – общим или местным – зависит от самочувствия человека, того, как выглядит флегмона зуба, наличия или отсутствия проблем с сердцем, дыханием и других факторов. Хирург вскрывает инфекционный очаг, иссекает пораженные ткани, при необходимости проводит резекцию корня зуба (если ранее не было проведено его удаление). Чтобы обеспечить отток гноя в разрез устанавливают дренаж, после чего на рану накладывают швы и стерильную повязку.
Методы физиотерапии
В дополнение к консервативному лечению, а также после проведенной операции могут быть назначены физиотерапевтические процедуры, среди которых – ультрафиолетовая, ультразвуковая или магнитотерапия. Как правило, курс состоит из 5-7 процедур. Физические методы активизируют местный иммунитет, способствуют регенерации тканей, нормализуют их функции, уменьшают длительность восстановительного периода. Облегчение состояния, исчезновение отечности и боли становится заметным уже после первых сеансов.
Клинические проявления заболевания
Почти всегда течение флегмон области шеи средней тяжести или тяжелое. Симптомы зависят от места ее локализации:
- Пациенты жалуются на боли в шеи. Это может быть боль, локализирующаяся на передней поверхности шеи или где-то в глубине шеи, боль в подчелюстной области.
- Больной жалуется на боль при глотании, употреблении пищи и разговоре.
- Из-за сдавливания гортани гнойным содержимым флегмоны и отеком, может утрудняться дыхание.
- Страдает общее состояние больного. Часто он сидит, наклонив голову вперед.
- Температура тела повышается до 38-39.5 градусов Цельсия.
- Артериальное давление может падать.
- Речь невнятная, лицо удлиняется, за счет большого количества гнойного экссудата.
- Если флегмона поверхностная, наблюдается покраснение кожи в этой области, ее невозможно взять в складку.
- При глубоком расположении нагноения, кожа может быть обычного цвета, браться в складку, только выглядеть лоснящейся.
Наблюдается местный отек, выраженность которого зависит от размеров и глубины расположения флегмоны. Чем более поверхностно она располагается, тем более выраженный и локализированный отек.
Если флегмона располагается глубоко, отек выглядит разлитым, шея увеличена в размерах. При флегмоне, размещенной перед трахеей или за пищеводом, отмечается хриплость голоса.
Флегмона лица
Это довольно тяжелый подвид заболевания, возникающий преимущественно в височной области, около челюсти и под жевательными мышцами. При флегмоне лица у пациента наблюдается сильная тахикардия и повышение температуры тела до 40 градусов, ткани лица сильно отекают, происходит нарушение жевательной и глотательной функции.
Пациенты с подозрением на флегмону лица должны быть немедленно госпитализированы в специализированное медицинское учреждение (стоматологическое хирургическое отделение). При отсутствии лечения флегмоны лица прогнозы – всегда крайне неблагоприятные.
Лечение
Наиболее популярными методами терапии являются соблюдение режима питания и приём специальных медицинских препаратов. Для подкрепления эффекта можно использовать народные рецепты. В крайних случаях показана операция.
Соблюдение диеты
Конкретного диетического стола при данном заболевании не разработано. Клиницисты рекомендуют придерживаться определённых правил, которые препятствуют развитию осложнений:
- Исключить из рациона жирные, жареные и мучные продукты,
- Кушать свежие фрукты – они содержат антиоксиданты, препятствующие образованию тромбов,
- Выпивать в сутки не менее 2 л чистой воды,
- Отказаться от употребления спиртного.
Очень важным моментом является соблюдение диеты при лечении флеботромбоза глубоких вен нижних конечностей.
Медикаментозная терапия
Применение медикаментов необходимо для растворения тромбов и профилактики образования осадков. Для этого показаны следующие лекарственные препараты:
- Прямые и непрямые антикоагулянты (Гепарин, Антитромбин, Фенилин) – не дают сформироваться кровяному сгустку,
- Препараты, улучшающие вязкость крови (Курантил, Никотиновая кислота, Клопидогрел),
- Препараты для растворения тромбов (Гепатромбин, Проктоседил),
- Противовоспалительные мази (Вольтарен, Индовазин) – показаны при поражении поверхностных вен.
Применение медикаментов особо эффективно на начальных этапах флеботромбоза – если тромбы небольшие, они без труда подвергаются растворению. В итоге очищаются сосуды и восстанавливаются функции конечности.
Народные методы
Рецепты народной медицины при тромбозе применяются только в периоды ремиссии, направлены на профилактику образования тромбов и очистку просвета вен. Наибольшей популярностью пользуются растирки ног яблочным уксусом, нанесение на кожу мёда и прополиса, а также компрессы с раствором бодяги.
Виды и места локализации флегмоны
С учетом классификации флегмоны по анатомической локализации можно особо выделить такие виды патологии:
- Серозная – начальная форма флегмонозного воспаления. Для нее характерно образование воспалительного экссудата, а также интенсивное привлечение лейкоцитов в патологический очаг. На этой стадии появляется пальпируемый инфильтрат, так как клетчатка пропитана мутной студенистой жидкостью. Нет четко выраженной границы между здоровыми и воспаленными тканями. При отсутствии вовремя назначенного лечения наблюдается быстрый переход в гнойную или гнилостную форму. Развитие той или иной формы связано с причинными микроорганизмами, которые попали во входные ворота
- Гнилостная – вызывается анаэробными микроорганизмами, которые выделяют определенные неприятные запахи в процессе своей жизнедеятельности. Пораженные ткани имеют коричневый или зеленый цвет, распадаются в виде студенистой массы и издают зловонный запах. Это создает условия для быстрого проникновения токсических веществ в системный кровоток с развитием тяжелейшей интоксикации, приводящей к недостаточности многих органов.
- Гнойная – патогенные микроорганизмы и выделяющиеся из фагоцитов ферменты приводят к перевариванию тканей и их некрозу, а также гнойному секрету. Последний представляет собой погибшие лейкоциты и бактерии, поэтому имеет желтовато-зеленый цвет. Клинически этой форме соответствует появление полостей, эрозий и язв, которые покрыты гнойным налетом. При резком снижении иммунных сил человека флегмонозный процесс распространяется на мышцы и кости с последующим их разрушением. Основной диагностический признак на этой стадии – отсутствие кровоточивости мышц при легком поскабливании.
- Анаэробная. В этом случае по морфологической характеристике процесс носит серозный характер, однако из мест некроза выделяются газовые пузырьки. Из-за их наличия в тканях появляется характерный признак – легкая крепитация. Гиперемия кожи выражена незначительно, а мышцы имеют «вареный» вид.
- Некротическая. Для нее характерно появление омертвевших участков, которые четко отграничиваются от здоровых тканей. Граница между ними – это лейкоцитарный вал, из которого в последующем формируется грануляционный барьер, при этом некротизированные участки могут расплавляться или отторгаться. Такое отграничение приводит к формированию абсцессов, склонных к самостоятельному вскрытию.
Область возникновения флегмоны может быть различна. Однако, как показывает практика, наиболее часто этой разновидности гнойного поражения жировой клетчатки (флегмоны) подвержены следующие части тела:
- грудь;
- бедра;
- ягодицы;
- спина (особенно ее нижняя часть);
- иногда — лицо и область шеи.
Так же в зависимости от места локализации флегмона подразделяется на следующие разновидности:
- Подфасциальная.
- Подкожная, которая прогрессирует непосредственно в слое подкожной жировой клетчатки.
- Межмышечную, которая обычно сопровождается текущими или прогрессирующими воспалительными процессами в мышечном слое.
- Околопочечная, сопровождающаяся либо вызванная заболеваниями почек — именно так проникает в данную область болезнетворная микрофлора.
- Забрюшинная (флегмона забрюшинного пространства), выявляющаяся путем проведения общего обследования брюшной полости при частых жалобах больного на болезненность в области живота.
- Околопрямокишечная, расположенная около прямой кишки и происхождение ее обусловлено проникновением болезнетворных микроорганизмов через стенки прямой кишки. Наиболее распространенной причиной флегмоны в этом случае становятся длительно текущие запоры и нестабильность работы кишечника.
Поскольку основной причиной появления флегмоны следует считать проникновение болезнетворных микроорганизмов в ткани жировой клетчатки разрывы и трещины кожи, этим местам при любых механических повреждениях требует уделять особое внимание
Причины развития флегмоны
Разлитое воспаление тканей шеи развивается вторично. Сначала бактериальная инфекция возникает в других органах. Затем с током крови и лимфы бактерии попадают в мягкие ткани шеи. Причина – золотистый стафилококк.
К развитию флегмоны приводят:
- Заболевания зубов нижней челюсти, при которых есть очаги инфекции, это кариес, пульпит, периодонтит, воспалительные заболевания тканей, окружающих зубы.
- Инфекционные процессы в горле и трахеи, ангина, фарингит и ларингит. Роль играет хроническое течение этих заболеваний, они требуют частого лечения антибиотиками. В организме вырабатывается устойчивость к большому количеству бактерий, антибиотики слабо действуют инфекция может распространиться на шею.
- Воспалительные заболевания лимфатических узлов шеи, которые при неблагоприятном течении могут переходить на соседние участки.
- Фурункулы, раны и царапины на шеи станут причиной поверхностных флегмон.
- Общие инфекционные заболевания, корь, скарлатина, дифтерия. Инфекция попадает в область шеи с кровью или лимфой.
- Переход гнойного воспаления с области дна полости рта.