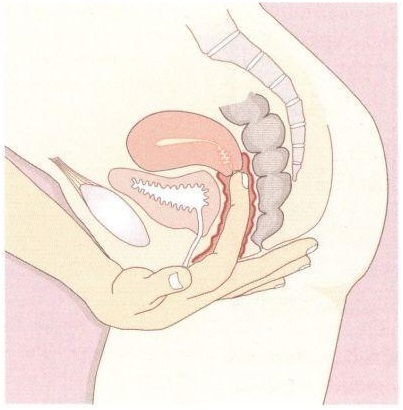
Нормальная длина шейки матки при беременности по неделям и её отклонения
Содержание:
- Утрожестан в первом триместре беременности
- ИЦН при беременности двойней
- Удлинённая шейка матки
- Что такое «эрозия шейки матки»?
- Причины
- Методы профилактики преждевременного разрешения беременности
- Характеристики органа
- Причины измерения
- Как измеряют длину?
- Состояние шейки матки перед родами
- Диагностика
- Показатели длины шейки матки
- Шейка матки при второй беременности
Утрожестан в первом триместре беременности
Для чего назначают Утрожестан в первом триместре беременности? Этот препарат необходим, чтобы предотвратить появление новой яйцеклетки в фолликуле и начало нового менструального цикла. Также прием Утрожестана в первом триместре снижает сократительную способность матки и улучшает развитие плаценты и кровообращение в ее сосудах.
Предлагаем ознакомиться: Признаки аутизма у детей развитие симптоматики по возрасту прогноз на выздоровление
Как принимать Утрожестан в первом триместре беременности? Единой дозировки для всех беременных нет. Для профилактики выкидышей у беременных с недостаточностью прогестерона назначают 100-200 мг Утрожестана, а для лечения самопроизвольного аборта – 300-600 мг
В первые недели беременности особенно важно принимать оптимальную дозу лекарства, поскольку слишком большая или слишком маленькая доза могут привести к осложнениям

Утрожестан в 1 триместре беременности
| Срок беременности 1 скрининг | Дозировка, мг |
| 2 недели | 100-200 (для профилактики), 300-600 (для лечения) |
| 3 неделя | |
| 5 недель | |
| на 6 неделе | |
| на 7 неделе | |
| 8 недель | |
| на 9 неделе |
Отмена Утрожестана в первом триместре проводится только после 12-ой недели беременности, когда плацента уже полностью сформировалась и функционирует в достаточной степени.
ИЦН при беременности двойней
Многоплодная беременность – это всегда повышенный риск преждевременных родов. Двойной вес плодов оказывает повышенное давление на шейку матки, которая не может справиться с такой нагрузкой. Развитие ИЦН при беременности двойней является самой распространенной патологией в течение беременности.
Признаки и симптомы
Как правило, клиническая симптоматика при истмико-цервикальной недостаточности отсутствует. Жалоб беременные не предъявляют. Следствием развития такой патологии является преждевременное отхождение вод и самопроизвольное прерывание беременности.
В моем случае тоже не было никаких особых симптомов. Разве что единожды я заметила на ежедневной прокладке как-будто каплю крови, небольшую, и не придала ей значения. Живот не болел, нигде не тянуло, все было “хорошо” – до очередного УЗИ.
Кто как выслеживает до появления опасных признаков?
Так как клинических проявлений при ИЦН в большинстве случаев не наблюдается, выявление этого заболевания происходит только при визуальном осмотре на кресле.
В данном случае специалист определяет ее размер, консистенцию, полностью ли она закрыта или пропускает кончик пальца. Но не всегда можно точно определить эти параметры при осмотре на кресле.
Укорочение шейки матки до 2-2,5 см является показанием для лечения с целью сохранения беременности до нормального срока родов.
Лечение
Лечебные мероприятия диагностированной истмико-цервикальной недостаточности начинают проводить после лабораторного обследования с целью выявления сбоя в гормональном фоне беременной.
Если лечение дает положительный результат и размягчение шейки матки приостанавливается, терапия лекарственными препаратами продолжается до родов. Если консервативное лечение не приносит успеха, назначаются другие виды терапии.
Зашивание цервикального канала (наложение шва)
Заключается в механическом сужении внутреннего и внешнего зева матки.
Ушивание шейки осуществляется в условиях стационара и шовным материалом в виде шелка.
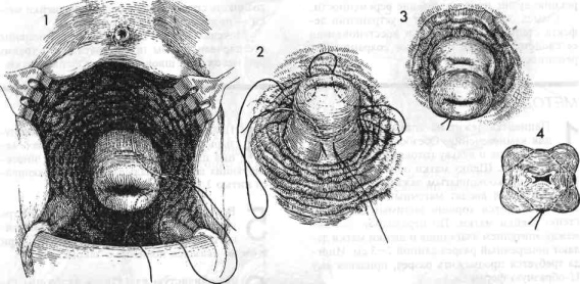
Предварительно проводится исследование микрофлоры влагалища и производится предварительная санация влагалища свечами с антисептическим действием (Тержинан, Гексикон).
Оперативное вмешательство по наложению швов проводится под кратковременной внутривенной или местной анестезией, не оказывающей негативного влияния на детей.
Однако существуют противопоказания для такого лечения:
- неразвивающаяся беременность;
- предлежание плаценты;
- патологии развития одного или обоих плодов;
- воспалительно-инфекционные заболевания органов малого таза;
- подтекание околоплодных вод;
- тяжелые заболевания у матери.
В связи с тем, что при ИЦН матка находится в тонусе, для его снятия назначаются:
- спазмолитики (папаверин);
- средства, снижающие тонус матки (гинипрал, магнезия);
- препараты прогестерона.
После вмешательства врач периодически осматривает швы, которые будут снимать в 36-37 недель беременности.
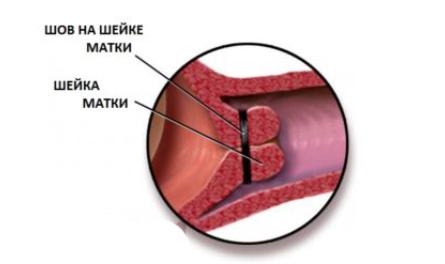
Более раннее удаление швов производится при:
- излитии и подтекании околоплодных вод;
- развитии родовой деятельности;
- прорезывании;
- появлении кровянистых выделений из половых путей.
Установка акушерского пессария
В целях сохранения беременности из лечебных мероприятий часто применяется акушерский пессарий. Этот инструмент представляет собой пластиковое кольцо, имеющее особую форму.

Разгружающий пессарий Юнона
Вставляют его на шейку матки через влагалище.
Кольцо можно использовать на любом сроке беременности, поэтому, чаще всего, в акушерстве применяется именно эта методика при начальных проявлениях ИЦН.
Но если истмико-цервикальная недостаточность выражена, проводится более радикальное лечение, то есть наложение швов.
Пессарий или швы?
Для каждого метода лечения есть свои показания и противопоказания.
Лечебные мероприятия проводятся с учетом следующего состояния женщины:
- индивидуальных особенностей беременной;
- срока вынашивания ребенка;
- состояния шейки матки.
Установка пессария является способом лечения, в большинстве случаев не требующим обезболивания, что положительно отражается на здоровье матери и ребенка.
Наложение швов в некоторых случаях дает осложнения в виде их прорезывания. В любом случае, выбор метода лечения обязательно проводится только специалистом.
Вам будет интересно узнать
По каким причинам и на каком сроке у близнецов может развиться фето-фетальный трансфузионный синдром?
Двойняшки от разных отцов – возможно ли? Подробности пикантной темы – тут.
Когда при двойне заканчивается токсикоз? Узнайте из этой статьи.
Удлинённая шейка матки
Гораздо реже встречается другая аномалия размеров шейки матки — её удлинение (более 4 см незадолго до родов). Спровоцировать его способны такие причины:
- врождённая особенность организма женщины;
- частые воспаления в половой сфере;
- травмы при предыдущих родах;
- оперативное вмешательство.
Удлинённая шейка матки также способна создать определённые проблемы при вынашивании малыша:
- нарушить анатомию маточного зева, что может привести к неправильному прикреплению плаценты;
- созревать к родам слишком долго из-за своей плотной структуры, в результате чего спровоцировать перенашивание;
- привести к затяжным схваткам (свыше 14 часов), физически изматывающим женщину и приводящим к слабой родовой деятельности. Обычно в таких случаях применяется стимуляция, а если она не помогает, назначается кесарево сечение.
Будущей маме с удлинённой шейкой матки в конце третьего триместра беременности рекомендуется вести активную половую жизнь (простагландины, содержащиеся в мужской сперме, помогают размягчить шейку). Также стоит скорректировать диету — включать в рацион жирную морскую рыбу, салаты, заправленные растительными маслами. Размягчению шейки матки способствует БАД «Масло примулы», содержащая простагландины, для перорального (внутрь) и вагинального (по согласованию с лечащим врачом) применения.
Профилактику удлинения шейки матки нужно проводить ещё до беременности. Необходимо залечить воспаления половой сферы, избегать абортов.
Свежие записи
Можно ли дарить зеркало: как защититься от плохих приметСтало известно о влиянии вышек сотовой связи на здоровье человекаМожно ли есть бананы, купленные в России?
Что такое «эрозия шейки матки»?
Матка женщины со стороны влагалища заканчивается узким зевом, который называют шейкой матки. Она имеет слизистую оболочку, которая может воспаляться, травмироваться и становиться основным местом развития микробов. Когда на шейке матки появляются ранки и небольшие изъязвления, такое состояние называют эрозией.
В зависимости от выраженности патологии, ее симптомы могут быть вполне характерными или же протекать в стертой форме. Нарушение целостности слизистой делает шейку матки и сам детородный орган более уязвимыми для попадания инфекции. Большинство инфекционно-воспалительных процессов в женских половых органах способны привести к бесплодию, поэтому требуют своевременной диагностики и лечения.
Еще одной опасностью эрозии шейки матки является вероятность ее перерождения в злокачественное образование. На фоне микротравм и кровоизлияний нарушается питание ткани в области поражения, ее периодическая регенерация и новое травмирование. Согласно статистике, женщины с эрозией шейки матки имеют более высокий риск приобрести рак по гинекологии.
На начальных этапах эрозия может вызывать лишь легкий дискомфорт, поэтому многие женщины затягивают обращение к врачу. Современная медицина говорит, что посещать гинеколога нужно минимум 1 раз год, чтобы своевременно вывить патологические процессы на ранней стадии.
Большинство других гинекологических заболеваний (цервицит, вагинит, эндометрит) возникает на фоне эрозии шейки матки. Для беременной женщины эрозия представляет опасность, так как может спровоцировать выкидыш или распространение инфекции по кровеносному руслу матери и ребенка.
Врачи выделяют следующие виды эрозии шейки матки:
- Истинная эрозия. Ее можно сравнить с ссадиной на коже – слизистая шейки повреждена, видны кровоподтеки, трещины, воспаление. Через некоторое время такое состояние может пойти самостоятельно и ткани регенерируют. Другой исход эрозии – появление эктопии (смещение двух видов эпителий относительно их нормального положения).
- Псевдоэрозия. Также это состояние называется эктопией. Она внешне похожа на истинную эрозию, однако при более детальном осмотре становится заметно, что красные участки – не воспаление, а просто слой другой эпителиальной ткани. Эктопия может быть как приобретенной, так и врожденной. Сама по себе она не представляет опасности для здоровья женщины, однако при действии провоцирующих факторов может превратиться в истинную эрозию.
- Врожденная эрозия. Такое состояние считается физиологическим до возраста 25 лет или первых родов. Оно заключается в том, что граница между цервикальным и плоским эпителиями смещена, поэтому внешне выглядит как эрозия.
Наибольшую опасность представляет истинная эрозия, которая является открытым очагом для попадания инфекции. По этиологии различают следующие типы истинной эрозии:
- Воспалительная. Первопричиной вступает специфическая или неспецифическая инфекция, которая и провоцирует воспалительный процесс.
- Травматическая. Является последствием абортов, выскабливаний и других гинекологических манипуляций.
- Химическая. Шейка матки повреждается химическими веществами, например, при спринцевании или самолечении.
- Ожоговая. Появляется после прижигания шейки матки.
- Трофическая. Нарушения структуры шейки появляются при недостаточном питании или кровоснабжении тканей.
- Специфическая. Появляется при заражении сифилисом или туберкулезом.
- Раковая. Сопровождает развитие злокачественных процессов.
Причины
Рак шейки матки берет начало своего развития в измененной эпителиальной ткани, клетки которой выстилают шейку. Исходя из этого, был сделан вывод, что возникновению онкологии зачастую способствуют предраковое патологии, которые в свою очередь влияют на изменение эпителия, называющееся дисплазией. У многих гинекологических пациенток, рак шейки матки локализируется в области соединения плоского и железистого эпителия.
В патогенезе рака и дисплазии шейки матки, большое воздействие оказывают вирусы и инфекции. Ученные установили, что вирус папилломы человека, способен оказывать огромное воздействие на клетки, вследствие чего возникает их мутирование и в дальнейшем злокачественное новообразование. Как показали исследования, каждая 9 из 10 женщин с поражением шейки раком, была заражена ВПЧ. Данный тип вируса не является редким явлением, и способен поражать более 60% всех женщин, особенно в период активной сексуальной жизни.
Вирус папилломы человека имеет возможность вызывать появление предраковых состояний, таких как: дисплазия шейки матки разной степени тяжести, без ее своевременного лечения, она очень часто перерождается в инвазивный рак. Из-за такой особенности, необходимо проводить качественное диагностирование и этиотропное лечение, которое полностью направлено на возбудителя дисплазии, для того, что бы устранить диспластические изменения в эпителии шейки. Подобным образом, можно обеспечить отличную профилактику развития рака шейки матки инвазивного типа.
Факторы риска заражения ВПЧ:
- Раннее начало половой жизни, в то время пока эпителиальные клетки шейки и матки еще не совсем зрелые, что делает их, более чувствительными к инвазивным вирусам и инфекциям;
- Большое количество разных половых партнеров;
- Незащищенные половые акты, то есть без использования барьерных контрацептивов (презерватив) – если во время секса будет использован презерватив, у обоих партнеров значительно снижается риск инфицирования многими вирусами и инфекциями, эффективность защиты от ВПЧ составляет порядка 70%.
Факторы риска возникновения рака шейки матки:
- Курение – как известно, курение имеет большое негативное влияние на организм человека, особенно на шансы развития рака. Канцерогены, которые содержаться в табачном дыме способны влиять не только на органы дыхания. Курящая женщина, поддает себя в несколько раз большему риску быть пораженной опухолью шейки матки, нежели некурящая. Продукты горения табака нередко встречаются в слизистой оболочке шейки матки. Они имеют свойства вызывать изменения в ДНК клетках, тем самым провоцировать их мутирование.
-
ВИЧ – как известно вирус ВИЧ влияет состояние иммунитета человека, постепенно уничтожая белые кровяные тельца, тем самым снижая резистентность. Сниженный иммунитет, делает женский организм податливым для многих вирусов и инфекций, в частности ВПЧ, который как описано выше в большинстве случаев заражения становится одной из основных причин рака шейки матки.
Помимо этого, снижается способность иммунитета противостоять злокачественным клеткам и подавлять их рост, что влияет на темпы развития патологии. Когда из ВИЧ развился СПИД, предраковое патологии шейки матки переходят в инвазивный рак намного ранее, чем у других женщин. - Хламидийная инфекция – хламидии нередко поражают половые органы женщины. Путь передачи только через половой контакт. Большинство их пораженных даже не догадываются, что они заражены, пока не определят наличие возбудителя в результатах мазков с шейки. Если женщина поражена хламидийной инфекцией, шанс того, что у нее возникнет рака шейки матки, повышается в несколько раз.
- Диета – если в рационе отсутствует достаточное количество растительной пищи и витаминов, либо женщина имеет проблемы с избыточным весом, риск возникновения у нее рака возрастает.
- Оральные контрацептивы – если принимать оральную контрацепцию очень длительное время (5 и более лет), риск развития рака шейки увеличивается в несколько раз.
- Неоднократные беременности – в группе повышенного риска пребывают и женщины, которые рожали более 3-4 раз.
-
Наследственность – если в семье есть или была женщина с диагнозом рак шейки матки, риск развития у родственниц повышается в несколько раз.
Если будет остерегаться таких факторов, то сумеет значительно снизить шансы быть пораженной раком шейки матки.
Методы профилактики преждевременного разрешения беременности
В современной акушерской практике наиболее эффективными методами считаются медикаментозная профилактика и хирургическое вмешательство (наложение швов на шейку матки). Наложение швов (цервикальный серкляж) – считается эффективным способом предотвращения преждевременного родоразрешения. Существуют два варианта этого вмешательства. В первом случае швы накладываются в конце I триместра. Во втором случае проводят мониторинговую УЗ-диагностику. Время ее проведения с 14 по 24 неделю с интервалом в 14 дней. Хирургическое вмешательство в этом случае считается оправданным, если длина шейки уменьшается до 25 мм и менее. Второй подход снижает потребность в оперативном вмешательстве до 50%. Однако эта операция рискована для беременности с наличием нескольких плодов, ее проведение может повысить риск преждевременного родоразрешения.
В качестве медикаментозных средств профилактики раннего родоразрешения используются препараты прогестерона. Так же в качестве экспериментальной методики используется постановка влагалищного пессария. После применения механических или оперативных средств предотвращения раннего родоразрешения трансвагинальное УЗИ не делают.
Характеристики органа
Проверка состояния раскрывающегося органа является залогом успешного вынашивания плода. Ведь если он будет слабым, ребенок по мере роста не сможет нормально удерживаться в маточной полости, что в итоге приведет к ранним родам. Однако проводить проверку состояния младенца не требуется при каждом посещении гинеколога, для этого достаточно нескольких раз, когда гинекологу требуется осмотреть пациентку. Также осмотр следует провести, если у пациентки появились жалобы.
Выявить состояние и размер шейки матки при беременности по неделям можно несколькими способами, а именно:
- Ручной осмотр, проводить который рекомендуется на кресле.
- Проведение УЗИ, где будет использоваться трансвагинальный датчик, вставляемый в полость влагалища.
При ручном осмотре доктору требуется оценить мягкость, а также проверить состояние органа:
если он будет мягким и чуть открытым — это говорит о готовности органа. Кроме того,
это сигнализирует о начале родовой деятельности на последних неделях или выкидыше в 1 и 2 триместре.
Однако чаще зев начинает открываться по мере роста малыша, когда он уже успел набрать вес.
Чтобы понять, нормально ли протекаетбеременность,
требуется оценить следующие показатели:
- длина органа, которая должна составлять более 3,5 см,
- зев должен быть полностью закрытым, а его структура плотной.
Оценка состояния шейки по результатам УЗИ считается более достоверной, так как датчик покажет длину строго в мм
Также УЗИ поможет оценить плотность органа, что важно для нормального вынашивания малыша. Что это такое — показатель, при помощи которого удается оценить возможность раскрытия при действии на орган определенных факторов
Особое внимание уделяется цвету, который при вынашивании малыша синевато-красный
Еще интересней:
Может ли шейка матки удлиниться при беременности. Нет – исключение составляют последние недели вынашивания, когда плод сильно давит на наружный зев. В таком случае он либо откроется, либо станет чуть длиннее.
Маленькая матка
Небольшой размер детородного органа считается его явным нарушением, приводящим к его неправильному функционированию. К сожалению, не каждая женщина при гипоплазии (так называется заболевание) способна выносить плод, поскольку репродуктивная система и компоненты малого таза не способны удерживать ребенка.
Если у женщины маленькая детородная мышца, укороченная шейка матки при беременности не позволит полноценно выносить плод.
Чтобы на раннем этапе выявить данную проблему, следует узнать симптомы такого состояния, ведь пытаться зачать ребенка с такой болезнью без подготовки и лечения не рекомендуется.
- дисменорея;
- аменорея;
- неспособность выносить плод;
- отсутствие зачатия;
- пониженное сексуальное влечение;
- сильные боли во время месячных.
Нормальными показателями считаются:
- длина 7-8 см;
- ширина 40-50 см;
- толщина стенок 2-3 см.
Чтобы обеспечить норму наружного зева по неделям, требуется постоянно посещать гинеколога и проводить осмотр. Если зев начнет раскрываться до начала родовой деятельности, врачу примет соответствующие меры.
Размер выше нормы
С возрастом размер детородного органа становится чуть больше – это не является патологией, так как это явление естественное.
Иногда он увеличивается в размере, что характеризуется следующими симптомами:
- дискомфорт во время интимной близости;
- ноющие боли внизу живота;
- недержание мочи;
- вздутие живота;
- болезненные месячные с выделением больших сгустков крови.
Может ли шейка матки удлиниться при беременности. Если у женщины большая мышечная полость, удлинение зева вполне возможно. Это облегчает процесс вынашивания малыша, но осложняет роды.
Причины измерения
В периоды активного роста будущего малыша высота дна матки (ВДМ), измеренная в сантиметрах, примерно совпадает со сроком беременности в неделях. И лишь перед родами несколько уменьшается за счет перемещения головки плода в малый таз.
Таблица: высота дна матки по неделям
| Срок беременности, нед. | ВДМ, см | Срок беременности в нед. | ВДМ, см |
| 10-11 | 8-9 | 26-27 | 25-28 |
| 12-13 | 10-11 | 28-29 | 26-31 |
| 14-15 | 12-13 | 30-31 | 29-32 |
| 16-17 | 14-19 | 32-33 | 31-33 |
| 18-19 | 16-21 | 34-35 | 32-33 |
| 20-21 | 18-24 | 36-37 | 32-37 |
| 22-23 | 21-25 | 38-39 | 35-38 |
| 24-25 | 23-27 | 40-41 | 34-35 |
Причины отклонения от среднестатистической нормы
Поскольку измерения производятся по внешней стенке живота, то существенную роль играет и комплекция женщины, ее физическое развитие, подкожный жировой слой.
Поэтому основное диагностическое значение имеет не сама высота матки, а динамика ее прироста. Но, тем не менее, и существенные отклонения результата измерений от среднестатистических данных могут о многом рассказать:
Ошибка в определении срока беременности.
Это возможно у женщин с нерегулярным циклом, если в предшествующий зачатию месяц менструация отсутствовала по причине дисфункции яичников (ВДМ ниже нормы).
Помимо этого, ошибка в сроке бывает у будущих мам, не планирующих беременность и принимающих возникшее в момент имплантации эмбриона небольшое кровотечение за очередные месячные (ВДМ выше нормы).
Точнее определить срок поможет УЗИ и уровень гормонов, обе эти ситуации не являются патологическими.
Низкое расположение плаценты.
Чаще всего плацента формируется ближе к дну матки и несколько сдерживает ее растяжение. Но в случае предлежания плаценты растяжению дна ничего не препятствует.
Более того, например, в случае частичного или полного предлежания, расположенная у внутреннего зева плацента наоборот, как бы выталкивает плод выше, а на поздних сроках препятствует перемещению головки в малый таз.
Предлежание плаценты требует особого ведения беременности, для уточнения данных назначается УЗИ.
Крупный плод.
ВДМ выше нормы может быть признаком развития крупного плода. Что, в свою очередь, может говорить о гестационном диабете у беременной или других эндокринных патологиях. Для уточнения диагнозов назначаются соответствующие анализы.
При обратной ситуации — задержке развития плода, ВДМ будет ниже нормы. Но тут важным диагностическим фактором станет не отклонение от табличных значений, а отсутствие динамики по сравнению с предыдущим осмотром.
Многоплодная беременность.
Обычно ожидание близнецов диагностируется на УЗИ. Но существуют некоторые ситуации, связанные с анатомическими особенностями женского таза и расположением малышей в утробе, когда второй плод плохо просматривается. Несоответствие темпа роста матки сроку беременности будет поводом к проведению повторного исследования.
Многоводие или маловодие.
Могут возникнуть как следствие воспалительного процесса, а могут быть вызваны хроническими заболеваниями матери или патологией плаценты.
Большое количество околоплодных вод, так же как и их нехватка опасны для плода и являются лишней нагрузкой на организм матери.
Важно установить причину и, по возможности, провести курс лечения. Эндометриоз
Эндометриоз.
Наличие послеоперационных швов, частые рецидивирующие воспалительные процессы в половых органах или хронический эндометриоз влияют на состояние матки. Мышечная ткань становится более плотной, присутствуют участки соединительной ткани, эластичность снижается.
В этом случае высота дна матки может несколько отставать от нормы на протяжении всей беременности. Но будет ли это опасно для плода или он сможет нормально развиваться в предоставленном пространстве — покажет КТГ и УЗИ.
Измерение высоты дна матки при ручном акушерском обследовании может быть весьма информативен, а потому до сих пор используется врачами в женских консультациях. Методика абсолютно безопасна для плода, но позволяет определить, есть ли необходимость в дополнительных инструментальных обследованиях или анализах.
Важно помнить, что отклонение результата измерений от табличных показателей далеко не всегда говорит о патологии, и не должно являться поводом для волнений будущей мамы. Добавить комментарий
Добавить комментарий
Как измеряют длину?
Исследование канала, соединяющего влагалище и матку, выполняется при каждом осмотре беременной в гинекологическом кресле. Существует два метода его измерения:
- Определение длины канала с помощью пальца. Врач вводит пальцы в просвет канала, который ведет из влагалища в матку, и фиксирует его примерную длину. При пальпации шейки матки определяется не только ее размер, но и состояние внутренних стенок. Хорошая шейка перед самыми родами становится мягкой и эластичной, сильно укорачивается и значительно расширяется. При раскрытии на 6 пальцев начинаются роды.
- Исследование шейки с помощью ультразвука. На аппарате для УЗИ измерить шеечный канал можно с точностью до миллиметра. При данном исследовании можно зафиксировать и степень зрелости канала.

Главнейший показатель состояния маточной шейки – это шкала Бишопа. Она оценивает шейку по следующим критериям:
- Раскрытие. Если ШМ закрыта, она оценивается в 0 баллов, максимальная ширина раскрытия – 6 см (4 балла). Раскрытие до 2 см оценивается в 2 балла, до 4 – в три балла.
- Сглаженность. Этот показатель измеряется в процентах: чем выше процент сглаживания, то есть созревания, тем больше баллов получает шейка. Три балла ставят при полном созревании ШМ, когда все мышечные волокна в ней заменены соединительной тканью, мягкой и эластичной, способной легко растягиваться.
- Положение ШМ относительно проводной оси таза. Наиболее удобное для родов положение ШМ – параллельно проводной линии таза. Если шеечный канал приобретает такое положение, врач ставит за это два-три балла.
- Положение относительно седалищных остей. Чем ближе к ним располагается канал, соединяющий матку и влагалище, тем выше балл.
- Длина. Данный показатель зависит от срока. На ранних сроках до 17-21 недель этот параметр меняется незначительно. Позже ШМ становится более короткой.
Шейка считается зрелой и готовой к родам на 37 неделе, если по шкале Бишопа она получает 9 или более баллов. При отклонениях от этого показателя медики могут принять решение об оперативном устранении проблемы.
Состояние шейки матки перед родами
Шейка матки перед родами кардинально изменяется (причем практически незаметно для самой будущей мамы) — и именно это позволяет ребенку беспрепятственно появиться на свет. Какие именно претерпевает изменения матка перед родами, и в каких случаях необходимо медицинское вмешательство?
Какой должна быть шейка перед естественными родами
Имеет значение ее расположение в малом тазу, длина и размягченность. О том, что родовые пути женщины подготовлены, свидетельствует размягчение шейки матки перед родами до такой степени, что она начинает пропускать внутрь 1-2 пальца врача. По причине таких изменений женщина наблюдает отхождение слизистой пробки. Получается, что чем раньше началось раскрытие шейки матки перед родами, тем раньше женщина замечает этот явный признак приближения схваток.
Кроме того, она укорачивается. Известно (это фиксируется при помощи трансвагинального ультразвукового исследования), что длина шейки матки перед родами составляет не более 1 см. И постепенно полностью сглаживается.
Что же касается расположения, она становится ровно по центру малого таза, тогда как шейка матки при беременности, еще за 3-4 недели до начала родовой деятельности, отклонена кзади.
Эти 3 параметра оцениваются по двухбальной шкале. При 5 набранных баллах шейка считается зрелой.
Как простимулировать раскрытие матки медицинскими методами
Если осмотр шейки матки перед родами показал, что она еще не зрелая, тогда как вы должны, судя по подсчетам врачей, вот-вот родить, вполне возможно — вам будет предложено немного ускорить процесс, провести стимуляцию. В противном случае есть большая вероятность того, что ребенок будет страдать от кислородного голодания, так как плацента к 40-42 неделям уже не может в должной мере выполнять свои функции, она «стареет». Стимуляция медицинскими средствами возможна в условиях стационара. Используются 4 способа, иногда в комбинации друг с другом.
1. Внутримышечные инъекции Синестрола. Этот препарат ускоряет подготовку шейки к родам, но непосредственно схватки не провоцирует.
2. Введение в шейку матки палочек ламинарии — морских водорослей. Осуществляет данную процедуру врач, пациентка при этом находится на гинекологическом кресле. Палочки, по 5-6 см каждая, помещаются практически на всю длину в цервикальный канал. Приблизительно через 3-4 часа они начинают разбухать под воздействием влаги, тем самым механически раскрывая цервикальный канал. Уже через сутки обычно наблюдается раскрытие в 1 см — размягченная и короткая шейка матки перед родами — залог быстрого и легкого родоразрешения.
3. Введение в цервикальный канал геля, содержащего простагландины. К примеру, Препидил-гель. Действует обычно очень быстро, шейка раскрывается за несколько часов.
4. Внутривенное введение препарата Энзапрост, содержащего простагландины. С его введением становится мягкая шейка матки перед родами, тем самым укорачивается период схваток и изгнания плода.
Самостоятельная стимуляция родов
Чаще данные методики используются женщинами без показаний и могут быть опасны.
1. Очистительная клизма. Замечено, что после нее быстро отходит слизистая пробка, и раскрывается шейка матки. Делать можно только тем, у кого уже наступила предполагаемая дата родов, то есть ребенок точно доношен.
2. Принятие теплой ванны. Нельзя, если уже отошла слизистая пробка и околоплодные воды. Кроме того, не рекомендуется женщинам с повышенным артериальным давлением.
3. Секс. В сперме содержатся простагландины — те самые вещества, которые входят в состав препаратов, которыми стимулируют роды в условиях стационара. Не стоит заниматься сексом тем, у кого уже отошла слизистая пробка, так как велика вероятность занести инфекцию в матку. Ну а занятия сексом в презервативе в плане стимуляции раскрытия шейки матки бесполезны.
4. Физические нагрузки. Прогулки вверх и вниз по лестнице, мытье полов на корточках, уборка дома и т. д. Но не переусердствуйте. Особенно, если у вас гипертония или гестоз, или предлежание плаценты.
Теперь вы знаете какая должна быть шейка матки перед родами. Только не пытайтесь самостоятельно диагностировать насколько она готова к родам. Оставьте выполнение этой задачи врачам.
Диагностика
Рубцовые изменения в цервикальном канале и шейке матки можно предположить по наличию в анамнезе осложнённых родов или инвазивных процедур. Для подтверждения диагноза в план обследования включают:
- Гинекологический осмотр на кресле. При осмотре в зеркалах выявляется расширение наружного зева, старые разрывы, признаки эктропиона. Во время влагалищного исследования наружный зев проходим для пальца гинеколога.
- Кольпоскопию. Под микроскопом более детально изучается характер рубцовых изменений поверхности шейки матки и цервикального канала.
- Цитоморфологическое исследование. Цитология мазков и гистология биоптата позволяют оценить состояние клеток шейки, а также вовремя обнаружить перерождение тканей.
- Лабораторную диагностику. Для выявления специфических и неспецифических инфекционных агентов при наличии воспалительного процесса применяют серологические анализы, ПЦР и посев на флору.
Обнаружение грубых рубцовых изменений облегчает постановку диагноза. При наличии осложнений может потребоваться консультация онкогинеколога и дерматовенеролога.
Показатели длины шейки матки
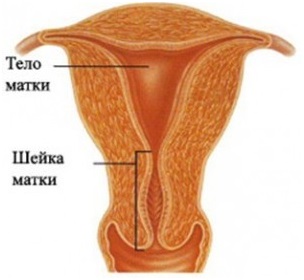
Длина ШМ у здоровой беременной женщины становит 3,5-4,5 см. Зев при этом сомкнут у нерожавших, а у женщин, которые уже рожали зев немного приоткрыт. Так как именно шейка матки удерживает малыша, ведь она плотная и длинная.
Если при беременности длина ШМ слишком короткая – менее 1,5-2 см, то диагностируется истмико-цервикальную недостаточность
Важно диагностировать такое состояние еще до зачатия, тогда можно провести адекватное лечение. И проблем с вынашиванием не возникнет
Определить длину ШМ можно с помощью УЗИ с использованием как вагинального, так и трансабдоминального датчиков. Дополнительно с помощью такого исследования определяется насколько сомкнут цервикальный канал.
1-4 неделя
Детородный орган на данном этапе только начинает изменяться. Врач после осмотра точно поймет, что есть беременность, по виду шейки матки. Ее длина начинает увеличиваться.
8-12 недели
На данном периоде цервикальный канал достигает 3,0-3,5 см. То есть уже приближается к норме, которая должна держаться на протяжении всей беременности для ее нормального течения.
16-20 недель
Для нормального состояния женщины и плода ШМ должна быть на этом этапе от 4 до 4,5 см. Это пик данного показателя, начиная с этого периода длина шейки начинает постепенно снижаться.
25-28 недель
На этом этапе показатель может остаться на том же уровне или же снизиться до 3,5-4 см. Это норма. На 30 неделе цервикальный канал не должен в длину быть меньше чем 3 см.
В конце беременности
Главной задачей ШМ во время вынашивания ребенка является его удержание в матке. Поэтому ближе к родам ее длина снижается, чтобы ребенок прошел в родовых ходах беспрепятственно и без осложнений. Поэтому, начиная с 37 недели, шейка укорачивается до 1,5-2,5 см. А также она становится мягкой.

Шейка матки при второй беременности
При повторной беременности шейка матки выглядит более рыхлой уже в начале срока, по сравнению с предыдущим состоянием. Если «нерожавшая» шейка имеет вид цилиндрической трубы, то «родившая» приобретает вид конуса или трапеции. Кроме того, поверхность ее уже не совсем гладкая, а имеет рубцы, оставленными предыдущими родами и врачебными манипуляциями, что ухудшает ее растяжимость и ведет к укорочению.
Существует риск укорочения шейки с каждой последующей беременностью, поэтому врач должен вести постоянный мониторинг ее длины, особенно если беременности предшествовали какие-либо осложнения в прошлом. Распространено мнение, что у уже рожавших женщин допускается некоторое раскрытие наружного зева, что является грубым невежеством. При любой беременности закрытие шейки матки должно быть абсолютным, иные варианты являются отклонениями.