Какие последствия могут быть после проведения спинальной анестезии?
Содержание:
- Спинальная анестезия противопоказания. Противопоказания к спинальной анестезии
- Техника оперативного вмешательства
- 2 Сфера применения метода
- Что такое спинальный наркоз и в чем его преимущества перед общим
- Ощущения
- Эпидуральная и спинальная анестезия
- Используемые медикаменты
- Нюансы подготовки
- Показания для спинномозговой анестезии
- Что такое спинальная анестезия
- Как подготовиться к операции под общим наркозом. Под наркозом. Четыре важных правила общей анестезии для пациента
- Последствия спинномозговой анестезии
- Анестезия в спину при операции на колене. Какой наркоз делают при артроскопии коленного сустава?
Спинальная анестезия противопоказания. Противопоказания к спинальной анестезии
Противопоказания к спинальной анестезии существуют, и этот список довольно широк, и если вы решились на эту процедуру, необходимо с этим списком ознакомиться. Любой медицинский препарат, в том числе и обезболивающие, имеет ряд показаний и список случаев, когда использовать нельзя категорически. Поэтому прежде чем решиться на процедуру, нужно полностью все изучить.
Показания и противопоказания к спинальной анестезии
Данный вид обезболивания хорош тем, что человек полностью остается в сознании, действие распространяется только на зону ниже пояса.
К показаниям использования такой манипуляции относят:
- Несложные оперативные вмешательства на нижних конечностях и промежности.
- Проведение операций у пациентов с заболеваниями органов дыхания.
- Во время кесарева (как проходит спинальная анестезия при кесарево сечении , мы рассматривали в отдельной статье).
- При процедурах на тонком кишечнике. Такое обезболивание снимает тонус мышц.
Довольно часто в последнее время стал применяться спинальный наркоз, противопоказания к нему делятся на абсолютные и относительные. 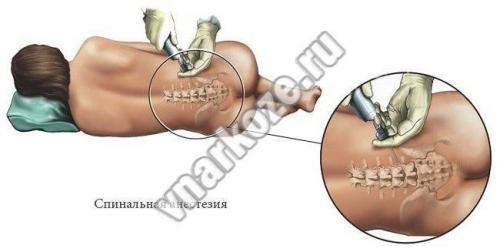
Спинномозговая анестезия противопоказания – абсолютные
- Сердечная аритмия.
- Воспалительный процесс в месте, где должен проводиться укол.
- Заболевания крови, которые могут вызвать сильную кровопотерю.
- Вирус герпеса в активной фазе.
- Повышенное внутричерепное давление.
- Аллергия на анестетики.
- Инфекционные заболевания.
- Отказ больного.
Спинномозговой наркоз противопоказания – относительные
Относительные противопоказания — это когда врач может принять решение не проводить процедуру
- Деформация позвоночника.
- Повышенная температура у пациента.
- Прием аспирина.
- Если речь идет о ребенке.
- Заболевания нервной системы.
- Психическая неустойчивость пациента.
- Травмы позвоночника в прошлом.
- Слишком длинная операция.
- Если прогнозируется большая кровопотеря в период оперативного вмешательства.
Безусловно, основное решение по выбору метода и препарата принимает доктор, который полностью знает анамнез своего пациента.
Спинальная анестезия при кесаревом сечении: противопоказания
Чаще всего такое обезболивание применяют при кесаревом. Еще десять лет назад кесарево осуществляли только под общим наркозом, сейчас это скорее редкость. В большинстве случаев проводится спинальная анестезия , но она далеко не всегда разрешена к применению:
Пониженное давление у пациента. Анальгетик может его еще понизить, поэтому не используют в таких случаях.
В прошлом травмы позвоночника, его деформация. От того, как точно врач сделает инъекцию зависит, будут ли осложнения после. А если позвоночник деформирован, то очень велик риск не попасть в субарахноидальное пространство.
Воспалительный процесс там, где нужно проводить укол.
Кровотечение у роженицы.
Гипоксия плода.
Аллергия на применяемые препараты. Анестезия, которая может быть использована: бупивакаин, лидокаин, ропивакаин.Также возможно много неприятных последствий и осложнений после использования подобного обезболивания
Поэтому при выборе способа обезболивания крайне важно консультироваться с опытным врачом, и самостоятельно изучить всю доступную информацию.

Я создал этот проект, чтобы простым языком рассказать Вам о наркозе и анестезии. Если Вы получили ответ на вопрос и сайт был полезен Вам, я буду рад поддержке, она поможет дальше развивать проект и компенсировать затраты на его обслуживание.
Техника оперативного вмешательства
Спинномозговая пункция пациенту производится в положении сидя или лёжа на боку, чтобы колени были максимально прижаты к грудной клетке. Перед тем как вводится спинальная игла, кожа спины дважды обрабатывается антисептическим средством или спиртом. Не рекомендуется использовать раствор йода, так как он может попасть в подпаутинное пространство, и вызвать асептический арахноидит. После обезболивания участка пункции, при реакционном отсутствии чувствительности, вводится 0,25–0,5% раствора новокаина. Спинальные иглы для спинномозговой пункции подбираются в индивидуальном порядке. После прокалывания жёлтой спинномозговой связки, извлекается мандрен, и дальнейшее продвижение иглы доводится до прокалывания твердой спинномозговой оболочки, с целью внедрения в полостной канал позвоночника. Истечение ликвора из павильона иглы – это признак точного попадания в субарахноидальное пространство. По усмотрению хирурга также анестетик (Наропин) можно доставить парамедианным способом. Однако существует риск попадания иглы в брюшную область при малейшем отклонении от траектории движения.
2 Сфера применения метода
Спинальная анестезия используется только при наличии соответствующих показаний. В большинстве случаев ее применение осуществляется в урологической и гинекологической сфере.
Спинномозговая анестезия не применяется перед хирургическими вмешательствами по ампутациям. Это объясняется, что при нахождении человека в сознании в период проведения таких операций может пострадать его психика. Спинальная анестезия широко применяется в хирургии благодаря наличию большого количества преимуществ:
- В период применения метода наблюдается значительное снижение болевой чувствительности в паху и ногах.
- Спинальная анестезия разрешается пациентам, у которых диагностируются острые или хронические легочные заболевания.
- С помощью данного метода осуществляется значительное снижение мышечного тонуса в остром кишечнике, если проводят операцию на этом органе.
- Спинномозговой наркоз устраняет возможность появления удушья у больных.
- В период использования данного метода устраняется возможность возникновения тромбов в нижних конечностях.
- Спинномозговой наркоз может применяться для людей, которые страдают сердечной недостаточностью, что объясняется расслаблением стенок сосудов.
- Спинной наркоз широко применяется при кесаревом сечении при возникновении необходимости в быстром появлении ребенка на свет. Данная процедура является безопасной и характеризуется минимальным влиянием на здоровье малыша. При высоком болевом пороге у пациента спинномозговой наркоз может быть недостаточно эффективным. В этом случае осуществляется применение общего наркоза.

Спинномозговое обезболивание является достаточно эффективным и характеризуется наличием большого количества преимуществ.
Рекомендуем
Что такое спинальный наркоз и в чем его преимущества перед общим
Рассмотрим, зачем проводится наркоз в спинной мозг и что это такое. Спинальный наркоз — наркоз в позвоночник при операции. Это частый метод обезболивания в нижней части туловища. Лекарство вводят через специальную иглу в область поясничного отдела позвоночного столба близко к нерву. Анестезиолог проходит иглой через позвоночник, межпозвоночные связки, эпидуральный отдел и оболочку спинного мозга и вводит анестетик.
Пациент испытывает только дискомфорт, так как место пункции ранее обезболивают. После больной чувствует онемение с нижних конечностей до пояса. Болевые сигналы блокируются, происходит расслабление мышц, пациент теряет меньше крови.
Какой наркоз лучше во время операции — общий или спинной — решает врач. Техника спинномозговой анестезии сложная и небезопасная, но вероятность опасных последствий меньше, чем при общем наркозе. Выбор методики зависит от ситуации и наличия противопоказаний. Спинальная анестезия безопаснее и дешевле, человек легче переносит период реабилитации после наркоза.

Преимущества и недостатки метода
Спинальная анестезия имеет преимущества перед другими методами:
- мгновенный болеутоляющий эффект при меньшей дозировке анестетиков,
- уменьшение количества теряемой крови,
- риск развития тромбообразования ниже,
- применима при хронических и острых легочных заболеваниях, помогает избежать удушья,
- подходит для обезболивания во время родов, кесарева сечения, при этом медикаменты не поступают в организм ребенка,
- снижает мышечный тонус тонкого кишечника при операции на этом участке,
- расслабляет гладкую мускулатуру стенок сосудов, поэтому подходит для пациентов с сердечной недостаточностью,
- нет ограничений по приему напитков и пищи в послеоперационный период,
- пациент в сознании, общается с анестезиологом и хирургом до, в течение хирургического вмешательства и сразу после операции,
- быстрое восстановление самочувствия, отсутствие слабости,
К недостаткам спинальной анестезии относят:
- тошноту, рвоту, судороги,
- головную боль, боли в спине,
- неврологические осложнения,
- гематомы, спинномозговой абсцесс,
- аллергию.
Отличия от эпидуральной и общей анестезии
Современная медицина использует два основных вида наркоза:
- Общий. Больного переводят в искусственный сон. Сознание и болевая чувствительность отключены во всем теле.
- Эпидуральный. Отключается чувствительность только на определенном участке тела, непосредственно в области операции, человек находится в сознании.
Спинальный наркоз — одна из разновидностей эпидуральной анестезии. Такое обезболивание медицина использует при родах и кесаревом сечении, при этом роженица находится в сознании. Спинальную и эпидуральную анестезии проводят в одном месте, но они имеют различия.
Чем отличается эпидуральный наркоз от спинального:
- Одинаковый набор для пункции, но игла для спинномозговой анестезии более тонкая.
- Доза анестетика для спинальной анестезии меньше, чем для эпидуральной. Анестетик вводят ниже уровня спинного мозга в область, содержащую ликвор (спинномозговую жидкость). Практически мгновенно после введения препарата развивается чувство онемения ниже укола.
Главные отличия спинальной анестезии от общего наркоза: меньше требований к проведению, меньше осложнений, быстрое восстановление самочувствия — человек передвигается самостоятельно уже в первые сутки после процедуры. Пациенты, перенесшие общий наркоз, первые сутки нуждаются в длительном сне, у них часто развивается тошнота, депрессия, забывчивость, апатия.

Ощущения
После непосредственного введения лекарственного препарата человек плавно начинает чувствовать тяжесть в ногах или легкое покалывание. Это говорит о том, что начинает действовать введенный препарат. Через несколько минут чувствительность полностью пропадает. Перед операцией врач должен произвести пробу на предмет потери чувствительности. Если вдруг при этом человек ощутил неприятное ощущение, больше похожее на удар током, стоит немедленно сказать об этом медику.
В отдельных ситуациях может потребоваться более долгая спинальная анестезия. В данном случае на место предыдущего прокола ставится специальный инструмент – катетер, для дополнительного введения лекарства.
Эпидуральная и спинальная анестезия
Данные методы обезболивания относятся к региональным. Во время их проведения анестезирующее вещество вводится в специальный участок, расположенный возле спинного мозга. Благодаря этому нижняя половина туловища «замораживается». Многие не знают, есть ли разница между спинномозговой и перидуральной анестезии. Процедура подготовки и проведение обезболивания этими методами схожи. Ведь в обоих случаях делается укол в спину. Принципиальная разница заключается в том, что спинальной анестезией называют единичную инъекцию, а эпидуральной (перидуральной) – установку специальной тонкой трубочки, через которую вводится анестетик на протяжении определенного периода времени.
Но техника исполнения – это не единственное отличие между этими двумя методами обезболивания. Спинномозговая анестезия используется в тех случаях, когда необходимо достичь кратковременного эффекта. В зависимости от типа используемых препаратов длительность обезболивания может варьироваться от 1 до 4 часов. Перидуральная анестезия не ограничивается по времени. Обезболивание будет продолжаться до тех пор, пока через установленный катетер в организм будет подаваться анестетик. Часто этот метод используют для того, чтобы избавлять пациента от боли не только во время оперативного вмешательства, но и в послеоперационный период.
Используемые медикаменты
Чтобы свести к минимуму возможные осложнения при перидуральной анестезии, важно правильно подобрать дозу анестетика и грамотно осуществить саму процедуру проведения пункции. Для проведения обезболивания используют очищенные растворы анестетиков, которые не содержат консервантов
В некоторых случаях для перидуральной анестезии применяется средство «Лидокаин». Но также используют такие препараты, как «Ропивакаин», «Бупивакаин». Под контролем высококвалифицированного опытного врача и при наличии показаний к ним могут быть добавлены медикаменты, относящиеся к опиатам. Это могут быть такие медикаменты как «Морфин», «Промедол». Но дозировка этих средств минимальна. Ее даже нельзя сравнить с той, которая используется при общем наркозе.
При введении анестетика в эпидуральную область последний распространяется по ней в различных направлениях. Он проходит вверх, вниз и в паравертебральную клетчатку через межпозвоночные боковые отверстия. При этом, выясняя, какая должна быть кон для перидуральной анестезии, надо помнить, что зона обезболивания будет зависеть от количества раствора, интенсивности введения и дозировки. Помимо названного, также могут использовать средства «Ксикаин», «Тримекаин», «Маркаин». Для полного обезболивания могут использовать порядка 25-30 мл растворов указанных анестетиков. Но это количество считается максимальным.
Нюансы подготовки
Если есть возможность, пациента предварительно готовят к проведению обезболивания. Если планируется эпидуральная (перидуральная), спинномозговая анестезия, то вечером больному дается до 0,15 г средства «Фенобарбитал». При необходимости может быть назначен и транквилизатор. Как правило, врачи используют препараты «Диазепам» или «Хлозепид». Кроме того, где-то за час до введения анестезии показаны внутримышечные инъекции средства «Диазепам» или «Дипразин», также могут назначать «Морфин» и «Атропин» или «Фенталин».
Также обязательным этапом является подготовка стерильной укладки. Для ее осуществления необходимы салфетки (как большие, так и маленькие), резиновые стерильные перчатки, марлевые шарики, иглы, шприцы, катетеры, два пинцета и два стакана для растворов анестезирующих средств
Также важно подготовить все необходимое для того, чтобы была возможность устранить возможные осложнения. При такой анестезии нельзя исключать вероятность появления тяжелых сбоев в работе системы кровоснабжения и дыхания
Предварительно готовятся 2 шприца, один из которых должен быть объемом 5 мл, а второй – 10 мл. Также медперсонал подготавливает иголки в количестве 4 шт., 2 из которых необходимы для проведения анестезии участка кожи, где будет делаться основная инъекция. Еще одна нужна для того, чтобы вводить анестетик и проводить катетер, а последняя – для забора обезболивающего медикамента в шприц.
Показания для спинномозговой анестезии
В мире около 80% оперативных вмешательств в анатомической области «ниже пупка» выполняются под этой анестезией.Анестезия выбора если оперируют: нижние конечности, промежность, тазобедренные суставы, нижний этаж брюшной полости. А также гинекологические операции. Про спинномозговую анестезию в акушерстве мы поговорим в отдельном посте.Можно ли проводить спинномозговую анестезию в анатомических областях «выше пупка», то есть в верхних этажах брюшной полости? Возможно. Но, больные, как правило переносят ее крайне сложно. Допустим при лапаротомии при холицистэктомии использование крючков для расширения лапаратомного поля сказывается на функции внешнего дыхания. Кроме того, спинальный блок должен быть достаточно высок: Th-VI – ThIV, а это чревато брадикардией и брадипноэ.
У 98% спинной мозг заканчивается на уровне L1-L2, расслаиваясь в «конский хвост». Пунктирование ниже L2 сводит к минимуму вероятность повреждения спинного мозга.Промежуток L3-L4 является классической точкой.Однако румынский хирург Том Ионеску с 1899 г. проводил пункции даже на уровне шейных отделов:выше С7-С4. И настолько увлекся этим методом, что с 1908 полностью отказался от использования хлороформа, считай общей анестезии.
Отказ от эндотрахеального наркоза.
Что такое спинальная анестезия
Если необходимо на время операции лишить чувствительности нижнюю часть тела человека, делают наркоз спинномозговой. Суть этого метода заключается во введении анестетика в определенное место возле спинного мозга (в спину – от чего и стал этот метод так называться). Это субарахноидальное пространство, расположенное между мозговой оболочкой и спинным мозгом, наполненное спинномозговой жидкостью (ликвором).
Через ликвор проходит огромное количество крупных нервов, их передачу болевых сигналов в мозг и нужно заблокировать. Спинальная анестезия делается в области поясничного отдела, обезболивается участок ниже поясницы. Анестезиолог должен пройти иглой к позвоночнику, межпозвоночные связки, эпидуральный отдел и оболочку мозга и ввести подобранный анестетик.
Спинальная анестезия – техника проведения
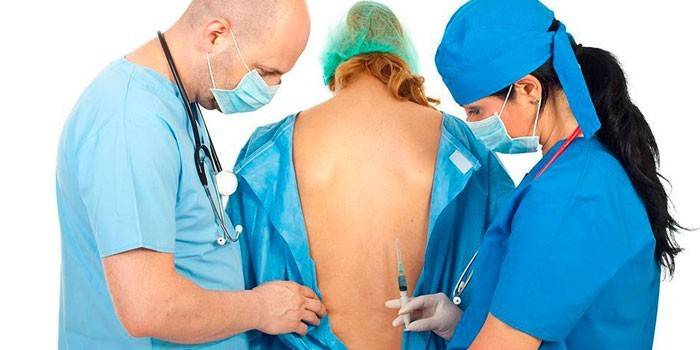
Для проведения этого метода анестезии используется специальная (спинальная) очень тонкая игла, шприц и подобранный анестетик. Очень важным моментом является правильное положение пациента
На этом акцентируют внимание при эпидуральном и спинальном обезболиваниям, чтобы избежать неудачных проколов. Техника спинальной анестезии:
- наркоз в позвоночник делают в таком положении: больной находится в сидячем положении (нужно согнуть спину, прижать к груди подбородок, руки в локтях согнутые) или лежит на боку. Сидячая поза предпочтительней, спинальная зона лучше просматривается. Необходима полная неподвижность, чтобы избежать осложнений при спинальном наркозе;
- прежде чем провести наркоз в спину, врач пальпацией определяет оптимальное место для укола (зона между 5,4 и 3 позвонками);
- чтобы избежать инфицирования или заражение крови, специальными средствами обрабатывается место, где будет проводиться субдуральная анестезия, все должно быть полностью стерильно;
- проводится местное обезболивание в области введения спинальной иглы;
- игла для данной процедуры отличается длинной (около 13 см) и маленьким диаметром (около 1 мм), поэтому в некоторых случаях местное обезболивание не делают;
- игла вводится очень медленно, проходит все слои кожи, эпидуральный слой, твердую мембрану оболочки спинного мозга. При входе в субарахноидальную полость движение иглы останавливают и из нее достают мандрен (проводник, закрывающий просвет иглы). Если действие проведено правильно, из канюли иглы истекает ликвор;
- вводится анестетик, игла извлекается, место введения закрывают стерильной повязкой.
Сразу после введения препарата пациент может испытывать побочный эффект: покалывание в нижних конечностях, разливающееся тепло, длиться оно незначительное время это естественное действие анестезии. В отличие от эпидуральной (полчаса) абсолютное обезболивание при спинномозговой анестезии наступает через 10 минут. Вид препарата определяет срок действия анестезии и зависит от времени, сколько будет длиться операция.
Препараты для спинальной анестезии
Нейроаксиальная анестезия проводится различными препаратами: местными анестетиками и адъювантами (добавками к ним). Распространенные препараты для спинномозговой анестезии:
- лидокаин. Подходит для непродолжительных операций. Используется в сочетании с фентанилом, в течение от 30 до 45 мин. обеспечивает десятый уровень блока;
- прокаин. Препарат короткого срока действия. Используется 5% раствор. Для усиления блокады комбинируют с фентанилом;
- бупивакаин. Отличие – относительные показатели действия. Срок уровня блокады до часа, возможно использование более высоких доз (от 5 мг и выше);
- наропин. Применяется при длительных операциях. Спинномозговой наркоз можно делать 0,75% раствором (3-5 часов действия) и 1% (4-6 часов);
- адъюванты: адреналин (удлиняет время блока), фентанил (усиливает анестетический эффект);
- в некоторых случаях в качестве добавки применяют морфин или клофелин.
Как подготовиться к операции под общим наркозом. Под наркозом. Четыре важных правила общей анестезии для пациента
Грамотно пережить операцию и ее последствия помогут несколько правил.
Правило первое. Не стоит терпеть боль только для того, чтобы не подвергаться наркозу
Почти любая манипуляция, связанная с причинением сильной боли, вреднее для организма, чем наркоз. Поэтому в цивилизованном мире придерживаются такой точки зрения: там, где можно избавить пациента от боли, это обязательно делают. Современная медицина располагает для этого очень широкими возможностями.
К тому же наркоз с применением аппаратов искусственного дыхания значительно расширяет возможности хирургов и позволяет оказать помощь тем пациентам, которым при других видах хирургического вмешательства помочь уже нельзя. Конечно, при этом учитываются все противопоказания пациента, его возраст, возможности организма.
Правило второе. Соблюдайте рекомендации анестезиолога
Анестезиолог обязан побеседовать с вами накануне, если вы ложитесь на плановую операцию. Расскажите подробно обо всех проблемах, которые вас беспокоят, о том, как вы переносили наркоз раньше.
К тому режиму, который вам порекомендуют соблюдать перед операцией – не курить, не пить жидкости, – отнеситесь серьезно. Он назначается для того, чтобы предупредить осложнения и экстремальные ситуации.
Если вечером накануне или утром перед операцией вам прописали принять какие-то препараты, не игнорируйте это распоряжение. Как правило, перед операцией назначаются сильные снотворные, которые уже представляют собой первый этап анестезии. Они обеспечат вам глубокий расслабляющий сон перед операцией и правильное действие других обезболивающих веществ.
Правило третье. Выход из наркоза зависит от вида анестезии и особенностей организма
Обычно пациент выходит из наркоза в течение одного – четырех часов, в зависимости от объема применявшейся анестезии и своих индивидуальных особенностей. То, что выход из наркоза прошел нормально, может оценить только врач по различным показателям работы организма.
Сам пациент обычно довольно долго, в течение дня, пребывает в полудреме. Его родственники, которые при этом присутствуют, не должны пугаться. Организм больного просто находится под влиянием анальгетиков. Их обязательно вводят для того, чтобы смягчить боль после операции – ведь наркоз закончился, а причина боли осталась.
Может быть и другое состояние после наркоза – чрезмерное возбуждение. Обычно это бывает, если человек раньше злоупотреблял алкоголем, если у него были проблемы с психикой. Такое осложнение тоже поддается врачебному контролю – пациенту просто на некоторое время введут успокоительные и снотворные.
Последствия спинномозговой анестезии
Несмотря на то, что люмбальный наркоз отличается простотой, доступностью и надежностью блокирования болевых импульсов, он не лишена недостатков: возможных осложнений спинномозговой анестезии и побочных реакций.
Необходимо отличать отрицательные явления от физиологических, формирование которых связано с блокированием парасимпатических нервов или ответом на технику введения пункции.
Побочные эффекты люмбальной анестезии
Существуют сообщения об разносторонних побочных действиях спинального наркоза, большая часть которых обусловлена не действием анестетика, а техникой выполнения анестезии.
К клинически значимым необходимо отнести:
- головокружение;
- тошноту, рвоту;
- повышение/понижение артериального давления;
- задержку мочеиспускания;
- гипертермию;
- лихорадочное состояние;
- расстройство ощущений и восприятия;
- замедление сердечного пульса, тахикардию;
- аллергические явления.
При введении завышенных доз обезболивающих препаратов отмечается подавляющее воздействие на нервную систему, сердечную мышцу, что проявляется снижением автоматизма, нарушением проводимости.
Осложнения спинномозговой анестезии
При неправильном введении анестетика или заведомо завышенной дозировки возможно развитие тотального спинального блока. К развитию данного состояния предрасполагает техника выполнения спинальной анестезии, анатомо-физиологические особенности пациента, дозировка препарата.
Случайное попадание обезболивающих средств в сосудистое русло может стать причиной формирования локальной токсичности. Высокие дозы концентрации анестетика в крови проявляются симптокомплексом расстройства деятельности сердечно-сосудистой и нервной системы.
К осложнениям, выявленным в послеоперационный период, причисляют:
- спинальную субдуральную или эпидуральную гематому на поясничном уровне;
- повреждение спинного мозга, нервов позвоночного канала;
- радикулопатию;
- синдром конского хвоста.
В особо тяжелых случаях последствиями интоксикации являются генерализированные судороги, временная потеря сознания, в худшем случае – остановка дыхания, сердца.
При определении признаков системной интоксикации необходимо незамедлительно прервать процедуру выключения болевого восприятия, назначить адекватную терапию в соответствии с состоянием пациента.
Почему после спинального наркоза нельзя вставать сутки

Анестезиологи рекомендуют соблюдать строгий постельный режим первые 24 часа после регионарного наркоза
Постпункционный болевой синдром усиливается в вертикальном положении, и ослабевает в горизонтальном. Поэтому, возвращение в позу стоя в первые послеоперационные сутки создает угрозу развития побочных эффектов, в частности интенсивной боли.
Почему болит голова и позвоночник
Почему после спинномозговой анестезии болит голова. Физиологическими проявлениями спинального наркоза является послеоперационный болевой синдром. Механизм развития болевых импульсов связан с дефектом твердой мозговой оболочки.
Через пункционное отверстие начинает подтекать ликвор, происходит падение внутричерепного давления, как результат – появляются болезненные ощущения в мышцах, головная боль, которые часто сочетаются с нарушением слуха, рвотными позывами, тошнотой.
Что делать если после спинального наркоза болит спина. Постпункционный болевой синдром возникает в промежутке 12 -48 часов после пунктирования, и в половине клинических случаев разрешается спонтанно в течение 5 дней. Все это время до момента прекращения боли пациент получает дозу анальгетиков.
Как часто можно делать спинальный наркоз
Повторное обезболивание рекомендовано после зарастания дефекта спинномозговой оболочки. Но существуют исключения. При необходимости повторного хирургического вмешательства допускается вторичный спинальный наркоз, но не раньше полной абсорбции лекарственного вещества из состава спинномозговой жидкости.
Если по медицинским показаниям необходима повторная люмбальная анестезия, а в зоне пункционного прокола образовались спайки и рубцы, то укол в позвоночник при операции делают в позвонок, расположенный на уровень выше или ниже пункционного дефекта.
Анестезия в спину при операции на колене. Какой наркоз делают при артроскопии коленного сустава?
Артроскопия — операция для диагностики или лечения проблемных сочленений, чаще всего на колене. Наркоз при артроскопии коленного сустава — обязательное условие проведения процедуры. Выбор метода обезболивания зависит от индивидуальных особенностей человека и длительности проведения операции.

Что за процедура и как проводится?
Артроскопия коленного сустава — хирургический метод вмешательства в организм человека, созданный для наименьшего травмирования больного. Во время операции возможно удаление врачом некоторых костных участков, хрящевых обломков, остеофитов и инородных тел. Это позволит вернуть сочленению возможность нормально двигаться.
Главный инструмент в работе врача — артроскоп, оснащенный видеокамерой и фонариком на конце. Вводя его в колено, доктор осматривает проблемный участок (связки, мениски) и принимает решение о дальнейших действиях. Все проводимые манипуляции обязательно сопровождаются наркозом, вид которого подбирается каждому пациенту в индивидуальном порядке.
Местный наркоз
Является наиболее простой и одновременно безвредной при выполнении. В колено делают несколько специальных уколов с анестетиком и проводят операцию. Однако по времени она занимает не больше получаса. Проведение местной анестезии подразумевает скорее диагностические методы, нежели какое-либо лечение. Следовательно, необходимость наличия специального оборудования и присутствия врача-анестезиолога отпадает. Недостаток процедуры — видимость пациентом всей проводимой операции, что вызывает страх, скованность мышц и плохое раскрытие суставной полости.
Спинальная анестезия при артроскопии коленных суставов

Спинальный тип обезболивания позволяет пациенту оставаться в сознании и наблюдать хол операции.
Такой метод анестезии предусматривает инъекцию анестетиком во втором и третьем районе позвоночника. Как только он подействует, доктор вводит иглой основную часть обезболивающего. Лекарство действует на спинномозговые корешки, таким образом блокируя нижние конечности на последующие 4—5 часов. Спинальный вид анестезии подходит людям, страдающим сердечными и сосудистым болезнями, а также лицам, имеющим проблемы с легкими. Во время процедуры пациент может наблюдать за происходящим через монитор. Недостаток анестезии — послеоперационные головные боли.
Проводниковая
Обезболивание происходит благодаря блокировке нервов или даже группы нервов, которые отвечают за передачу болевого синдрома от места проведения процедуры к участку мозга, передающего пациенту боль. Врачом делается несколько уколов анестетиком на небольшом расстоянии от нерва — приблизительно несколько миллиметров. К минусам операции относят развитие нейропатии — нарушение нормальной работы нерва и его функций.
Существует также и эпидуральная анестезия. По сути, ничем не отличающаяся от проводниковой, кроме возможности продления времени обезболивания.
Ларингеальная маска

Такой метод часто применяется для проведения непродолжительных вмешательств.
Рекомендуется в случаях, если необходимо сделать небольшую операцию. Приспособление позволяет не вводить пациенту трубку для дыхания, а дышать самостоятельно. Состав маски повторяет анатомию строения гортани человека. Условие к применению — пустой желудок. Из-за этого операцию нельзя проводить неподготовленному пациенту. Исключение представляют ситуации, когда необходимо немедленное введение маски для проведения воздуха.
Общий наркоз
Сложный вид обезболивания. При этом сознание пациента полностью выключается. Внутривенная анестезия включает в себя:
- анальгезию (отсутствие боли);
- амнезию;
- полную релаксацию.
Анестетики вводятся внутривенно с помощью катетера ингаляционных медикаментов, где и вдыхается газ для наркоза. Во время операции врачи регулируют дозу анестетиков, если этого требует состояние больного. К недостаткам полной анестезии относятся: вероятность развития тромбоза, иммунных нарушений, эмболии (закупоривание кровеносных сосудов) и проблемы со свертываемостью крови.