Резус-конфликт: проблема и решение
Содержание:
Резус-конфликт между матерью и плодом
Эта ситуация
встречается не так уж и редко. Причина ее — несовместимость крови матери и
плода по так называемому резус-фактору. Резус-фактор (по-другому —
резус-антиген или Rh-антиген) представляет собой вещество, находящееся на
поверхности красных кровяных клеток (эритроцитов). Смысл Rh-антигена в том, что
он служит опознавательным знаком для иммунной системы, своеобразным
«удостоверением личности».
У некоторых
людей резус-антиген имеется (этих людей называют Rh-положительными), у
некоторых — нет (соответственно — Rh-отрицательные люди). Давайте для удобства
и краткости обозначим первых Rh(+), а вторых — Rh(-). Является человек Rh(+)
или Rh(-) — зависит от комбинации генов, переданных ему родителями. Таких генов
три и наследование их подчиняется классическим законам Менделя. Помните
классический пример из школьного учебника биологии? Если нет, то не беда:
врач-генетик доступно объяснит Вам эти закономерности в случае необходимости.
Угроза
резус-конфликта при беременности существует лишь в том случае, если женщина
резус-отрицательна, а ее муж (отец будущего ребенка) — резус-положительный. При
этом плод должен обязательно унаследовать резус-антиген от отца. Хотя и эта
ситуация не всегда приводит к резус-конфликту. Все же остальные сочетания
Rh-принадлежности супругов в этом плане совершенно безопасны.
Необходимо
отметить, что первая беременность резус-отрицательной женщины Rh(+)-плодом чаще
всего заканчивается нормально. При последующих аналогичных беременностях риск
конфликта увеличивается. Почему это происходит, станет понятно после объяснения
механизма резус-конфликта.
Суть
резус-конфликта заключается в следующем: во время беременности эритроциты плода
через плаценту попадают в кровь матери. Резус-антиген, находящийся на
эритроцитах плода играет роль «неправильного удостоверения личности»
для иммунной системы матери. Клетки плода признаются чужеродными и подвергаются
уничтожению с помощью специальных белков — антител. Поскольку эритроциты плода
продолжают поступать в материнский кровоток, продолжается и выработка
губительных антител. Антитела «ищут» источник поступления
«чужих» клеток, т.е. плод. На их пути встает плацента. И если
антителам удается прорвать ее барьер, то они начинают уничтожать эритроциты
плода уже в его собственных сосудах. При этом появляется большое количество
вещества, называемого билирубином. Билирубин может повреждать мозг плода,
окрашивать его кожу в желтый цвет («желтуха»). Поскольку эритроциты
плода непрерывно уничтожаются, его печень и селезенка стараются ускорить
выработку новых эритроцитов, при этом увеличиваясь в размерах. В конце концов,
не справляются и они. Наступает сильное кислородное голодание и запускается новый
виток тяжелых нарушений в организме плода.
В самых тяжелых
случаях это заканчивается врожденной водянкой плода, которая может привести к
его смерти. В более легких случаях резус-конфликт проявляется после рождения
желтухой или анемией у новорожденного. Все эти состояния объединяются
медицинским термином «гемолитическая болезнь плода и новорожденного».
Лечение этой болезни сложное, комплексное, иногда требуется заменное
переливание крови малышу.
При первой
беременности иммунная система будущей матери встречается с «чужаками»
(Rh+ эритроцитами плода) впервые. Поэтому антител вырабатывается не так много:
примерно столько, сколько нужно для уничтожения поступающих эритроцитов плода.
Темп образования антител тоже не слишком высок (это ведь первая встреча!). Зато
после родов в организме женщины остаются «клетки памяти», которые при
последующих беременностях сумеют «организовать» быструю и мощную
выработку антител против резус-фактора. Поэтому реакция женской иммунной
системы на плодовый резус антиген при второй и третьей беременности гораздо
оперативнее, чем при первой. Соответственно, выше и риск поражения плода.
Самое главное в
решении проблемы резус-конфликта — это его профилактика. В женской консультации
при первой явке женщины проводят определение ее резус-принадлежности. Если
женщина является Rh(-), то ее берут на специальный учет. Необходимо также
определить Rh-принадлежность ее партнера. Если есть риск резус-конфликта, то в
течение беременности проводят неоднократное исследование уровня противорезусных
антител в крови женщины.
Когда возникает резус-конфликт?
Резус-конфликт может возникнуть во время беременности, если резус-фактор матери не совпадает с резус-фактором плода. В случае, когда носителем положительного резус-фактора является малыш, вероятность возникновения резус-конфликта гораздо выше, чем при обратной ситуации, и последствия его куда более серьезны. Поэтому чаще всего, если речь идет о резус-конфликтной беременности, подразумевается именно комбинация «резус-отрицательная мама + резус-положительный малыш».
Такая комбинация возникает примерно в 75% процентах случаев, когда мама — резус-отрицательна, папа — резус-положителен (для особо любопытных наших читателей — краткий экскурс в генетику: генотип, отвечающий за положительный папин резус-фактор, может быть гомозиготным или гетерозиготным. В случае гомозиготности резус-фактора папы будущий малыш обязательно будет резус-положительным, в противном же случае — шансы родить «положительного» и «отрицательного» малыша равны).
В чем же опасность резус-несовместимой беременности? Дело в том, что если в кровь резус-отрицательного человека попадут резус-положительные эритроциты, организм воспримет их как нечто чужеродное, и начнет вырабатывать антитела, разрушающие «чужаков». И если по каким-либо причинам в крови матери появятся такие антитела, будущему ребенку начнет угрожать серьезная опасность.
Попав через плаценту в кровь к ребенку, антитела начинают разрушать его эритроциты. Всю серьезность последствий этого несложно представить: ведь все мы со школьной скамьи знаем: важнейшая функция эритроцитов – транспортировать кислород к органам и тканям. Патологическое состояние плода, возникающее в результате попадания в его кровь резус-антител, врачи называют гемолитической болезнью. Не будем останавливаться на подробных описаниях симптомов и исходов этой болезни – полагаю, и так примерно понятен масштаб последствий, вызванный катастрофической нехваткой кислорода, да еще и в только формирующемся организме!
Но на самом деле вовсе необязательно, что при резус-несовместимой беременности разовьется резус-конфликт матери и плода. Очень часто во время такой беременности антитела либо совсем отсутствуют в крови, либо их количество настолько мало, что не представляет серьезной опасности для ребенка.
Какие же факторы могут спровоцировать выработку антител в организме будущей мамы?
- Попадание крови малыша в кровоток матери. Это может произойти при родах, аборте или самопроизвольном выкидыше, при проведении амниоцентеза (исследование, проводимое путем введения длинной тонкой иглы сквозь брюшную стенку в матку) и т.п. Кроме того, попадание чужеродных эритроцитов может произойти внутриутробно через плаценту. Их проникновению в материнский кровоток способствуют инфекционные факторы, повышающие проницаемость плаценты, мелкие травмы, кровоизлияния и другие повреждения плаценты.
- Антитела в крови резус-отрицательной женщины уже вырабатывались когда-то до беременности в результате, к примеру, переливания крови без учета резус-совместимости (пусть даже в раннем возрасте).
- В очень малом проценте случаев антитела к резус-положительным эритроцитам образуются в организме беременной женщины без каких-либо видимых причин.
После того, как произошла первая встреча организма с инородными эритроцитами, в крови женщины остаются «клетки памяти», которые при последующих столкновениях с «вражескими» кровяными тельцами организуют быструю выработку антител. Именно поэтому вероятность резус-конфликта во время первой беременности сравнительно невысока (порядка 10%), но, если не принять определенных мер профилактики, то при последующих беременностях вероятность проблем существенно возрастает, так как во время родов резус-положительного ребенка происходит контакт с несовместимой кровью.
| В резус-отрицательную кровь матери попадают резус-положительные эритроциты. Материнская кровь уже встречалась с резус-белками и содержит «клетки памяти». | «Клетки памяти» начинают активную выработку антител к резус-положительным эритроцитам, которые через пуповинный кровоток попадают в кровь плода. |
Особенности
О группах крови в настоящее время известно довольно много. А вот о том, как могут ли они повлиять на процесс зачатия малыша – уже гораздо меньше.
Для того чтобы понимать, почему же возникает несовместимость партнеров, следует обратиться к базовым знаниям о группах крови. Определена группа уже с рождения. Определяют принадлежность человека к какой-то конкретной группе крови особые белковые молекулы – агглютинины и агглютиногены. При этом агглютинины находятся в жидкой составляющей крови – плазме.
В настоящее время известно 2 типа агглютининов – а и b. Агллютиногены же находятся непосредственно в эритроцитах – красных клеточках крови, которые переносят питательные вещества и кислород ко всем тканям и органам. Их также известно 2 вида. Обозначаются агглютиногены обычно заглавными буквами А и В.
Различные комбинации агглютиногенов и агглютининов и определяют группу крови у человека. Врачи различают 4 группы крови:
- 1 группа. Также называется О. Определяют ее агглютинины а и b, а агглютиногенов в плазме нет.
- 2 группа. Второе название – группа А. Определена наличием агглютинина b и агглютиногеном А.
- 3 группа. Также называется В-группа. Определена наличием агглютинина а и агглютиногеном В.
- 4 группа. Второе используемое называние – АВ. Определена наличием в эритроцитах агглютиногенов А и В при отсутствии в плазме агглютининов.
Долгое время значение такого важного показателя, как резус-фактор, в медицине оставалось тайной. Впервые наличие в крови особых белков – антигенов, определяющих резус-фактор (Rh) показали в начале XX века два доктора – Филип Левин и Руфус Стетсон
Они доказали наличие определенных белковых молекул в крови на примере появления гемолитической желтухи у новорожденного после переливания ему несовместимой группы крови.
В настоящее время ученые точно знают, как же определяется Rh-фактор. На поверхности эритроцитов есть вещества – D-антигены. Если они присутствуют, то такой резус-фактор называется положительным. При отсутствии D-антигенов на поверхности красных кровяных телец говорится об отрицательном резусе.
Наличие определенного резус-фактора – постоянный показатель, который определен с рождения и не меняется на протяжении всей жизни. Так, если у обоих родителей отрицательный резус-фактор, то и у малыша он будет таким же. Если же будущий папа и мама имеют разные резус-факторы, то и у малыша он может быть или положительным, или отрицательным.
Распространенные вопросы
Можно ли кормить ребенка грудью?
Если у женщины с отрицательным резусом появился на свет ребенок с положительным резус-фактором, и гемолитической болезни нет, то грудное вскармливание не противопоказано.
Малышам, которые испытали на себе иммунную атаку и родились с гемолитической болезнью новорожденных, в течение 2 недель после введения маме иммуноглобулина не рекомендуется питаться материнским молоком. В дальнейшем решение о кормлении грудью принимают неонатологи.
Можно ли выносить второго ребенка без конфликта, если при первой беременности конфликт был?
Можно. При условии, что ребенок унаследует отрицательный резус-фактор. В этом случае конфликта не будет, но вот антитела в крови мамы могут выявляться в течение всего срока вынашивания, причем в достаточно большой концентрации. Они никак не будут влиять на малыша с Rh (-), и волноваться по поводу их присутствия не стоит.
Прежде, чем беременеть вновь, маме и папе стоит посетить генетика, который даст им исчерпывающие ответы о вероятности наследования их будущими детьми той или иной характеристики крови.
Резус-фактор папы неизвестен
При постановке будущей мамы на учет в женской консультации, сразу после выявления у нее отрицательного резуса, в консультацию приглашается и папа будущего малыша для сдачи анализа крови. Только так доктор может быть уверен, что точно знает исходные данные матери и отца.
Если резус папы неизвестен, и пригласить его сдать кровь по каким-то причинам невозможно, если беременность наступила от ЭКО донорской спермой, то женщине будут проводить анализ крови на антитела чуть чаще, чем другим беременным с такой же кровью. Это делается для того, чтобы не пропустить момента начала конфликта, если он будет иметь место.
А предложение доктора пригласить мужа, чтобы тот сдал кровь на антитела — повод сменить доктора на более грамотного специалиста. Антител в крови мужчин не бывает, поскольку они не беременеют и никак физически не контактируют с плодом во время беременности жены.
Есть ли влияние фертильности?
Такой связи не существует. Наличие отрицательного резуса еще не говорит о том, что женщине будет сложно забеременеть.
На уровень фертильности влияют совсем другие факторы — вредные привычки, злоупотребление кофеином, лишний вес и заболевания мочеполовой системы, отягощенный анамнез, в том числе большое количество абортов в прошлом.
Это распространенное заблуждение. Причем, к сожалению, часто такое утверждение можно услышать даже от медицинских работников. Методика проведения аборта значения не имеет. Каким бы он ни был, эритроциты ребенка все равно попадают в кровоток матери и вызывают образование антител.
На самом деле величина таких рисков — понятие довольно относительное. Никто не может с точностью до процента сказать, будет конфликт или нет. Однако у медиков есть определенная статистика, которая оценивает (приблизительно) вероятность сенсибилизации женского организма после неудачной первой беременности:
- выкидыш на маленьком сроке — +3% к возможному будущему конфликту;
- искусственное прерывание беременности (аборт) – +7% к вероятному будущему конфликту;
- внематочная беременность и операция по ее устранению – +1%;
- родоразрешение в срок живым плодом – + 15-20%;
- родоразрешение путем кесарева сечения – + 35-50% к возможному конфликту во время следующей беременности.
Если эта же женщина решит родить еще одного малыша, при условии, что первые роды прошли хорошо естественным путем, то вероятность проблемы составит более 30%, а если первые роды завершились кесаревым сечением, то более 60%.
Соответственно, взвесить риски может любая женщина с отрицательным резус-фактором, которая задумала в очередной раз стать мамой.
Всегда ли наличие антител говорит о том, что ребенок родится больным?
Нет, так бывает не всегда. Ребенок защищен специальными фильтрами, которые есть в плаценте, они частично сдерживают агрессивные материнские антитела.
Небольшое количество антител не сможет причинить ребенку большого вреда. Но если плацента стареет раньше срока, если количество вод малое, если женщина заболела инфекционным недугом (даже обычным ОРВИ), если она принимает лекарства без контроля со стороны лечащего врача, то вероятность снижения защитных функций фильтров плаценты существенно повышается, и риск родить больного малыша увеличится.
Диагностика патологии
Каждой беременной женщине при первом визите к геникологу должна быть определена группа крови, резус принадлежность и титр антител.
Если женщина резус-отрицательная и у нее не обнаружены антирезусные антитела, ей вводят антирезусный иммуноглобулин.
Если женщина резус-отрицательная и у нее обнаружены антитела, то за уровнем антител следят в течение всей беременности.
Беременной с положительными значениями резус-фактора конфликт не грозит. Не стоит переживать и семьям с одинаковым отрицательным резусом.
Если у мужчины резус-отрицательная группа крови, вероятность возникновения алло-иммунизации равно нулю. Но если мужчина резус-положительный, это еще не означает, что у ребёнка тоже будет положительная кровь.
Главными направлениями деятельности врача при курировании женщин с потенциальной возможностью развития резус конфликта и наличием желания забеременеть остаются:
- своевременное выявление присутствия сенсибилизированного состояния организма;
- осуществление соответствующей иммунизации;
- диагностирование гемолитической болезни ребенка с адекватной коррекцией данной ситуации;
- выбор соответствующей (оптимальной) даты родоразрешения.
Для оценки сенсибилизации изучают кровь матери для установления наличия антирезусных антител. Для этого проводятся тесты, называемые титрами. Этот тест помогает оценить тяжесть развития гемолитической болезни плода, если она возникла.
Определение титров проводится с помощью анализа крови, который берётся у женщины натощак без какой либо специальной подготовки.
При положительном результате пациентка обязательно становится на особый учет в медицинском учреждении и женской консультации.
Степень поражения плода проводят с помощью УЗИ, допплерографии (методы, которые являются абсолютно безопасными), амниоцентеза и кордоцентеза (инвазивные процедуры).Они дают возможность установить активность патологического процесса и степень поражения организма ребенка.
Базируясь на данных этих обследований, врач определяет подходящие сроки родоразрешения и объемы вспомогательной терапии.
К минимуму должны быть сведены такие процедуры, как: амниоцентез, кордоцентез, забор ворсин хориона. Не всегда получается полностью предотвратить попадание эритроцитов плода в кровяное русло матери.
Когда проводятся анализы на антитела
При первой беременности при условии отсутствия выкидышей и абортов
- с 18 по 30 неделю — раз в месяц;
- с 30 по 36 неделю — 2 раза в месяц;
- с 36 недели каждую неделю до родов.
При второй беременности
С 7-8 недели при титрах 1 к 4, анализ берётся раз в месяц. при факторе роста титра — 2 раза.
При конфликтной беременности норма титра входит в пределы до 1:4. Критическими показателями считаются титры 1:64 и выше.
Лечение и профилактика резус конфликта
Согласно современным исследованиям, лучшим способом снизить активность антирезусных антител в организме плода является заместительное переливание крови одинаковой группы внутриутробно.
Оно осуществляется при значительной активности патологического процесса в стенах клиники и позволяет достичь выраженного временного улучшения состояния ребенка.
Снижается риск преждевременного наступления родовой деятельности и выраженного протекания заболевания после появления на свет малыша.
Профилактика патологии является самым проверенным и надежным способом минимизировать шанс появления болезни. Женщине вводят внутримышечно сыворотку человеческий антирезусный иммуноглобулин D.
Укол делают на 28 неделе (при условии отсутствия иммуноглобулинов в крови) и в течение 72 часов после родов. Вакцина безопасна как для матери, так и для ребёнка. Это прививка, помогающая избежать неисправимых последствий.
После родов ребёнку, в зависимости от его состояния, также назначают переливание крови, фототерапию или плазмаферез.
Благодаря подобной практике удалось обеспечить ведение беременности при резус конфликте, нормальное вынашивание детей без риска развития патологии.
Механизм развития резус конфликта
Встреча разных типов крови ведет к тому, что эритроциты склеиваются, происходит реакция агглютинации. В таком виде они не могут выполнять свою прямую функцию и распадаются с высвобождением билирубина, который в больших количествах является ядом для организма. Печень не успевает его перерабатывать, а почки не успевают вывести, что проявляется состоянием желтухи.
Первый контакт происходит на границе барьера между стенкой матки и плацентой. Если у женщины это первая беременность, то обычно она заканчивается без развития соответствующей патологии.
Это обусловлено тем, что для дезактивации антигенов на поверхности эритроцитов организм вырабатывает два типа антител:
- IgMОни возникают достаточно быстро, однако, большой размер не позволяет им проникать сквозь фетоплацентарный барьер. Именно поэтому первая беременность при наличии разной крови оканчивается без развития соответствующего конфликта.
- IgGВырабатываются в организме намного позже. По размеру они значительно меньше и могут попадать непосредственно в кровоток плода.
При наступлении следующей беременности эти антитела атакуют эритроциты малыша в его же организме и ведут к ряду последствий.
Иммунитет матери быстро начинает реагировать на незваного гостя, и когда концентрация белка достигает высоких значений, возникает групповой или резусный конфликт.
Антитела, вырабатываемые материнским организмом имеют очень маленькие размеры, они могут легко проникать через плаценту, пуповину в кровоток крохи. Попадая в кровь ребенка, защитные клетки матери начинают угнетать функцию кроветворения плода, вызывая гемолиз, малокровие(анемию) плода.
При повторных беременностях женщина обязательно должна находиться под наблюдением врачей.
Таблица вероятности возникновения конфликта по резус фактору
| отец | мать | ребёнок | вероятность конфликта |
|---|---|---|---|
| плюс | плюс |
75% плюс 25% минус |
нет |
| плюс | минус |
50%плюс 50% минус |
нет |
| минус | плюс |
50%плюс 50% минус |
50% |
| минус | минус | минус | нет |
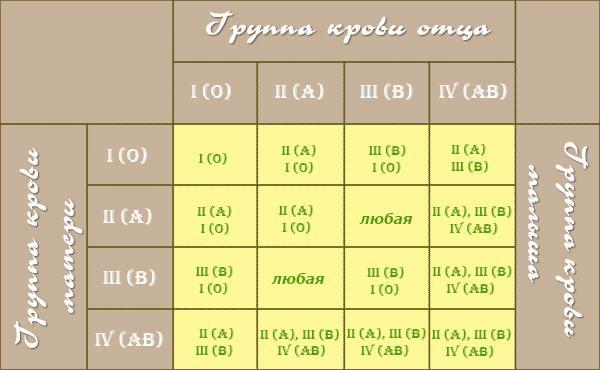
Таблица вероятности возникновения конфликта по группам крови (АВО)
| отец | мать | ребёнок | вероятность конфликта |
|---|---|---|---|
| О(1) | О(1) | О(1) | нет |
| О(1) | А(2) | О(1) или А(2) | нет |
| О(1) | В(3) | О(1) или В(3) | нет |
| О(1) | AB(4) | А(2) или В(3) | нет |
| А(2) | О(1) | А(2) или О(1) | 50% |
| А(2) | А(2) | О(1) или А(2) | нет |
| А(2) | В(3) | любая из 4 групп | 25% |
| А(2) | AB(4) | О(1); А(2) или AB(4) | нет |
| В(3) | О(1) | О(1) или В(3) | 50% |
| В(3) | А(2) | любая из 4 групп | 50% |
| В(3) | В(3) | О(1) или В(3) | нет |
| В(3) | AB(4) | В(3); О(1) или AB(4) | нет |
| AB(4) | О(1) | А(2) или В(3) | 100% |
| AB(4) | А(2) | А(2); О(1) или AB(4) | 66% |
| AB(4) | В(3) | О(1); В(3) или AB(4) | 66% |
| AB(4) | AB(4) | А(2); В(3) или AB(4) | нет |
Последствия
Результат резус-конфликтной беременности зависит от того, получала ли женщина адекватную медицинскую помощь во время ее течения. Кроме того, при первой беременности наступление угрожающих плоду последствий менее вероятно, поскольку в крови матери еще не накопилось достаточное количество антител, атакующих ребенка с другим резус-фактором.
При второй и следующих беременностях вероятность наступления негативных последствий для ребенка гораздо выше – особенно в том случае, если после первых родов не были предприняты необходимые меры. Следует, например, помнить о том, что в течение 48–72 часов нужно ввести антирезусный иммуноглобулин.
В большинстве случаев без профилактики резус-конфликт сказывается на развитии плода: у ребенка развивается гемолитическая болезнь новорожденных. На тяжесть протекания этой болезни влияют различные факторы – в том числе и то, какая по счету беременность была у женщины
Очень важно, произошла ли сенсибилизация до наступления первой беременности, применялся ли резус-конфликтный иммуноглобулин, проводились ли дополнительные процедуры, манипуляции – плазмаферез и внутриутробное переливание крови
Конечно, диагноз должен быть подтвержден анализом на билирубин. У ребенка также может развиться анемическая форма болезни. Ее признаком является бледная кожа в первые дни жизни. Однако это одна из наиболее легких форм ГБН.
Желтуха считается среднетяжелым вариантом гемолитической болезни новорожденных. Более того – состояние малыша после рождения продолжает ухудшаться. Дело в том, что в крови малыша продолжается распад вещества билирубина, накопившегося за время внутриутробного развития при резус-конфликтной беременности. Ребенок в это время вялый, почти постоянно спит, его мышечный тонус снижен.
Если не назначено соответствующее состоянию новорожденного лечение, то уровень билирубина продолжает расти (до 3–4 суток), самочувствие малыша ухудшается. К симптомам добавляются признаки так называемой ядерной желтухи – вплоть до судорог. Ядерная желтуха грозит разрушением головного мозга.
Самой тяжелой формой гемолитической болезни является отечная. При проведении УЗИ-скрининга в третьем триместре врачи часто отмечают ее симптомы. Самый явный – значительные размеры внутренних органов ребенка. После появления на свет младенец находится в тяжелом состоянии, в грудной и брюшной полостях накапливается жидкость, все ткани отечны. Выявляют значительное увеличение печени и селезенки, признаки сердечной, а также легочной недостаточности.
После рождения ребенка с гемолитической болезнью врачи сразу приступают к лечебным процедурам. Они направлены на снижение уровня билирубина, очищение крови ребенка от материнских антител, повышение гемоглобина.
При легкой степени ГБН, которая проявляется легкой желтухой, ребенку назначают сеансы фототерапии. Под воздействием света уровень билирубина в крови ребенка снижается. Весьма действенным является также метод гипербарической оксигенации. Новорожденного кладут в специальную барокамеру, где он дышит чистым кислородом. Обычно после нескольких процедур билирубина становится меньше.
Во время процедуры переливания у младенца забирают кровь с большим количеством билирубина. Затем через пупочную вену младенца вливают донорскую кровь. Иногда переливают до 70% от объема крови ребенка. Как правило, на практике объем рассчитывают как 150 мл на каждый килограмм веса. Такое переливание крови может проводиться несколько раз, пока уровень билирубина не опустится до приемлемых значений.
Гемосорбция – тот же плазмаферез, когда кровь ребенка пропускают через аппарат со специальными фильтрами, задерживающими билирубин и антитела.
Профилактика
Планирование беременности – это важный и ответственный шаг. На этом этапе женщине необходимо получить всю возможную консультационную помощь у медицинских специалистов.
Риск резус-конфликта и сенсибилизация не является противопоказанием для беременности. Положительной составляющей анамнеза является сохранение первой беременности и отсутствие медицинских абортов. Если у резус-отрицательной матери был выкидыш, внематочная беременность или аборт, то ей в течение трёх суток должны назначить инъекцию иммуноглобулина. Такой способ профилактики является абсолютно безопасным как для матери, так и для плода.
Беременной, имеющей риск резус-конфликта, назначают инъекцию на 28 неделе беременности, иногда дополнительно проводят повторное введение иммуноглобулина на 34 неделе. Такая процедура снижает риск появления симптомов гемолитической болезни у плода. Если при беременности возникало кровотечение в результате травм или отслойки плаценты, то процедуру назначают на 7 месяце беременности.
Противопоказанием к введению иммуноглобулина является присутствие антител в организме матери на текущий момент беременности.
Антирезусный иммуноглобулин сохраняет своё действие в течение нескольких недель и препятствует росту антител при последующих беременностях, но в случае, если женщина беременна плодом с положительным резусом, процедуры вновь повторяются.
Необходимо тщательно следить за сроками введения иммуноглобулина и обязательно напоминать об этом доктору. Во время первого посещения нужно сразу предупредить врача о своём отрицательном резус-факторе, если, конечно, женщина осведомлена об этом.
Ни в коем случае нельзя утаивать подробности анамнеза: необходимо рассказать об имеющихся абортах, выкидышах и внематочных беременностях. Эти данные помогут сузить круг обследований и назначить максимально результативные анализы. Вердикт о самостоятельном родоразрешении остаётся за врачом, который, оценивая состояние здоровья матери и ребёнка, примет решение о том или ином оптимальном способе родов.
Какие последствия грозят матери и ребенку
Беременной женщине развитие серологического конфликта ничем не угрожает и никак не отражается на ее здоровье, чего не скажешь о ребенке. Серологический конфликт может вызвать тяжелое гемолитическое заболевание (эритробластоз плода), повреждение головного мозга, гипоксию, повредить ЦНС, печень и почки. По этой причине, такая беременность требует тщательного медицинского контроля.
Влияет ли совместимость групп крови на зачатие и пол ребенка?
При планировании ребенка родителям необходимо знать собственную группу крови и резус-фактор. Это важная информация, которая может повлиять как на течение беременности, так и на здоровье будущего ребенка.
Так ли важна совместимость по группе крови и резус фактору? Сама по себе группа крови (если не брать во внимание резус-фактор) на процесс зачатия, течение беременности или пол ребенка никаким образом не влияет. В практики любого репродуктолога есть не один случай, когда родители с разной группой крови становились родителями здорового ребенка.. В идеале резус-фактор обоих родителей должен совпадать, в противном случае существует высокий риск развития серологического конфликта, когда материнский организм отторгает плод как чужеродное тело.
В идеале резус-фактор обоих родителей должен совпадать, в противном случае существует высокий риск развития серологического конфликта, когда материнский организм отторгает плод как чужеродное тело.
Чем опасен для матери и ребенка
Резус-конфликт не опасен для самой матери, поскольку вызван её антителами, которые борются с инородным объектом – плодом. Соответственно, симптомы конфликта у матери отсутствуют, и нет таких изменений в её самочувствии, по которым беременная могла бы заподозрить, что с малышом что-то неладно
Для будущего малыша всё не так радужно, поэтому важно знать как проявляется резус-конфликт у ребенка
При возникшем конфликте антитела матери проникают сквозь плаценту и разрушают эритроциты (особые красные тельца в крови, переносящие кислород) плода. В результате у крохи может начаться состояние анемии (малокровия), которое может привести к гемолитической болезни и последствиям разной степени тяжести.
Последствия резус-конфликта для ребенка:
Состояние анемии (малокровия).
Начальная стадия гемолитической болезни. Характеризуется нехваткой кислорода у плода.
Желтуха новорожденного и плода.
Защитные антитела будущей мамочки разрушают эритроциты плода, в результате распада которых образуется билирубин. Почки и печень крохи ещё незрелые и не могут адекватно справляться с выводом этого вещества.
Наиболее опасная для крохи форма данного заболевания – керниктерус – выражается в накапливании билирубина в клетках нервной системы и мозгу ребенка, что может привести к тяжёлым неврологическим патологиям и даже смерти. Хорошая новость в том, что это крайне редкий вариант болезни, и в практике современной гинекологии практически не встречается.
Водянка плода и новорожденного.
В результате плохого снабжения внутренних органов плода кислородом печень и селезёнка увеличиваются в объемах, животик крохи из-за этого увеличивается и распухает. На УЗИ в таких случаях можно увидеть, что малыш лежит не в позе эмбриона с прижатыми к груди ножками, а в позе Будды, когда ножки разведены в стороны из-за распухшего животика.
Также имеет место отечность других частей тела.
Симптомы и диагностика резус конфликта
Если развился резус-конфликт, женщина не сможет почувствовать его самостоятельно, симптомы, по которым беременная могла бы заподозрить начало разрушительного процесса, отсутствуют. Определить резус-конфликт и начать отслеживать его динамику удастся только при помощи лабораторной диагностики.
Для проведения анализа у женщины берут кровь из вены. Затем осуществляется исследование на наличие антител. Проведение анализа осуществляется несколько раз в процессе беременности. Особенно опасным принято считать период с 20 до 31 недели. О тяжести развившегося конфликта позволяет сказать так называемый титр антител. Значение показателя выясняется в результате лабораторного исследования
Во внимание принимается и степень зрелости плода. Чем старше ребенок, тем легче может сопротивляться иммунной атаке
Если на 12 неделе беременности титр составляет 1:4 или 1:8, это тревожный показатель. Однако если аналогичные результаты будут получены на 32 неделе, это не должно вызывать беспокойство. Если выявлен титр, анализ будут проводить чаще. Действие нужно выполнить для того, чтобы наблюдать за динамикой показателя. Если наблюдается тяжелый резус-конфликт, значение титра быстро увеличивается. Из 1:8 он может стремительно повыситься до 1:16 или 1:32. На увеличение количества антител может потребоваться всего несколько недель.
При выявлении титра антител, женщины должны чаще проходить УЗИ. С помощью исследования врач сможет наблюдать за развитием ребёнка. Метод позволяет получить точную информацию о том, имеется ли у плода гемолитическая болезнь, а также выяснить, в какой форме она развивается, если присутствует. Если патология приняла отечную форму, на УЗИ будет заметно увеличение размеров всех внутренних органов и мозга. При этом наблюдается утолщение плаценты. Количество околоплодных вод также превышает нормальное значение.
Если предполагаемый вес ребенка превышает норму в 2 раза, это тревожный признак. Это может говорить о наличии водянки плода, что способно привести к летальному исходу ещё в утробе матери.
Резус-конфликт способен привести к появлению анемии у ребенка. Патологию разглядеть на УЗИ невозможно. Однако косвенно поставить диагноз удастся при помощи проведения КТГ. Количество шевелений плода и их характер могут сказать о наличии гипоксии.
Иногда возникают поражения центральной нервной системы. Выявить их наличие удастся только после рождения ребёнка. Разновидности гемолитической болезни способны стать причиной отставания ребенка в развитии или потери слуха.
Диагностику начинают проводить с самого первого дня постановки женщин с отрицательным резусом на учёт
Во внимание принимается количество беременностей, а также то, чем они заканчивались. Врачи учтут и тот факт, имеются ли у женщины дети с гемолитической болезнью
Всё это позволит составить представление о вероятности возникновения резус-конфликта и предположить тяжесть патологии.
Во время первой беременности женщина должна сдавать кровь дважды в месяц. В последующем частота сбора материала увеличивается до 1 раза в месяц. После 32 недели анализ проводят 1 раз в 2 недели. Когда срок превысит 35 недель, действие будут осуществлять каждые семь дней.
Титр антител способен появиться на любом сроке после 8 недели. Если подобное выявлено, специалист может назначить проведение дополнительных исследований. Если количество антител угрожает жизни ребенка, врач может назначить проведение кордоцентеза или амниоцентеза. Процедура выполняется строго под контролем УЗИ. Если осуществляется амниоцентез, производится укол специальной иглой, при помощи которой забирают некоторое количество амниотической жидкости. Если выполняется кордоцентез, забор крови осуществляется из пуповины. Проводимые исследования позволяют выявить группу крови и резус-фактор ребенка. Дополнительно удастся узнать, насколько тяжело поражены эритроциты, и каков уровень билирубина и гемоглобина в крови. Дополнительно можно со стопроцентной вероятностью выявить пол ребенка.
Проведение вышеуказанных процедур — добровольное решение каждой женщины. Нужно учитывать, что исследование способно спровоцировать выкидыш или преждевременные роды. Дополнительно присутствует риск гибели или инфицирования ребенка.