Диабетическая ретинопатия
Содержание:
- Профилактика
- Причины ухудшения зрения при диабете
- Как сахарный диабет может затрагивать глаза
- Профилактические мероприятия
- Лечение 1-3 (активных) стадий
- Фоновая ретинопатия (при болезнях крови)
- К методам исследования глазного дна относятся:
- Диагностические мероприятия
- Прогноз и профилактика
- Сопутствующая диета
- Вторичные ретинопатии
- Классификация
- Социальное значение проблемы
- Стадии и этапы болезни
- Диагностика
Профилактика
Современная медицина не имеет пока эффективных методов, позволяющих полностью вылеччиить такое опасное заболевание у недоношенного ребенка, как РН. Врачи рекомендуют будущим матерям проводить регулярную профилактику, направленную на предотвращение преждевременных родов. Женщина должна вести здоровый образ жизни в момент зачатия и в ходе всей беременности, регулярно наблюдаться у акушера-гинеколога, принимать витамины и избегать факторов, провоцирующих выкидыш, свести к минимуму эмоциональные и физические нагрузки.
При рождении недоношенного ребенка рекомендуется использовать правильное выхаживание, дозируя вентиляцию легких с помощью кислорода, регулярно наблюдаться у офтальмолога и выбирать наиболее эффективные методики терапии такой патологии.
Чем раньше будет выявлена РН у младенца, родившегося до срока, тем меньше риска полной потери зрения. Родители детей, родившихся недоношенными, должны понимать, что только с помощью современных диагностических методик офтальмолог сможет оказать ребенку квалифицированную помощь. Болезнь невозможно на начальных этапах обнаружить у младенцев без современного диагностического оборудования, поэтому мамы малышей, родившихся с дефицитом веса раньше срока уже после первого месяца жизни должны начинать посещать офтальмолога. Это позволит избежать тяжелых осложнений и инвалидизаци ребенка.
Женщины, планирующие завести ребенка, должны понимать, что рост возможностей выхаживания детей, родившихся раньше срок, благодаря использованию современных перенатальных центров влечет за собой необходимость длительных наблюдений у врачей малышей, которые появились на свет недоношенными. У них возрастает риск развития патологий, в том числе и патологий зрительного нерва в форме НР. Матери таких младенцев должны регулярно посещать окулиста с первого месяца жизни ребенка. это позволит вовремя начать лечение, если патология будет быстро прогрессировать.
Понравилась публикация?
Поставь ей оценку — кликай на звезды!
Подтвердить рейтинг
Рейтинг статьи
/ 5. Голосов:
Причины ухудшения зрения при диабете
Диабетическое нарушение роговицы и сетчатки глаза является поздно проявляющимся и специфическим осложнением диабета, приблизительно 95% пациентов в данном случае получают инвалидность по зрению. Характер заболевания определяется как постоянно прогрессирующий, причем поражение на первых этапах сетчатки и роговицы проходит без выраженных симптомов. Со временем человек замечает легкую размытость картинки, перед глазами возникает пелена, это объясняется нарушением роговицы глаза. Постепенно основной симптом усиливается, зрение значительно ухудшается и постепенно развивается слепота.
Новообразованные глазные сосуды сетчатки довольно хрупкие. У них тонкие стенки, которые состоят из одного клеточного слоя, они быстро увеличиваются, отличаются высокой ломкостью и бурной транссудацией кровяной плазмы. Именно данная ломкость приводит к появлению внутри глаза кровоизлияний разной степени тяжести. Незначительные кровоизлияния в глазную сетчатку или стекловидное тело рассасываются самостоятельно, а массивные процессы способствуют появлению необратимых процессов – увеличению фиброзной ткани, результатом этого является полная слепота.
Тяжелые случаи гемофтальма, к сожалению, не являются только одной причиной, почему развивается слепота. Также потерю зрения провоцируют белковые фракции кровяной плазмы, которые просачиваются из новообразованных сосудов, включающие поражение роговицы, а также процессы рубцевания стекловидного тела и сетчатки. Постоянное сокращение фиброваскулярных новообразований, находящихся у височных аркад сосудов и в диске оптического нерва, вызывает развитие тракционного отслоения сетчатки, которое поражает центральное зрение, переходя на макулярную область.
Эта патогенетическая цепь довольно условна и описывает только самый неблагоприятный вариант развития событий. Естественно, появление пролиферативной диабетической ретинопатии не все время завершается слепотой. На каждой из стадий, прогрессирование болезни может неожиданно самопроизвольно завершиться.
Как сахарный диабет может затрагивать глаза
Сетчатка – светочувствительный слой клеток в задней части глаза, который преобразует свет в электрические сигналы. Сигналы посылаются в мозг, и мозг превращает их в изображения, которые вы видите.
Сетчатка нуждается в постоянном притоке крови, который она получает через сеть крошечных кровеносных сосудов. Со временем, устойчиво высокий уровень сахара в крови может повредить эти кровеносные сосуды в три основных этапа:
- Непролиферативная ретинопатия. В кровеносных сосудах возникают крошечные выпуклости (микроаневризмы), которые могут слегка кровоточить, что обычно не влияет на ваше зрение.
- Препролиферативная ретинопатия. Более серьезные и широко распространившиеся изменения влияют на кровеносные сосуды (появляются венозные аномалии), в том числе и более значительное кровотечение в глазах.
- Пролиферативная ретинопатия. На сетчатке появляются рубцовая ткань и новые слабые кровоточащие кровеносные сосуды. Это состояние может привести к некоторой потере зрения.
Однако, если проблема с вашими глазами возникла на ранней стадии, изменения образа жизни и/или лечение могут остановить ухудшение вашего состояния.
Профилактические мероприятия
Профилактика диабетической ретинопатии обоих глаз заключается в поддержании оптимального баланса сахаров в организме, соблюдении режима питания и оптимизации углеводного обмена, нормализации артериального давления и коррекции липидного обмена. Эти мероприятия помогут уменьшить риск возникновения офтальмологических патологий и снизить риск форсирования осложнений при их наличии.
Своевременные профилактические мероприятия позволяют предотвратить поражения глаз у лиц, с паталогическим состоянием под названием сахарный диабет. Это обусловлено тем, что на последних этапах прогрессирования аномалии терапия не имеет должной эффективности. А так как без систематического посещения окулиста определить ретинопатию на ранних этапах не представляется возможным, больные ощущают патологические процессы, когда происходят необратимые последствия.
Лечение 1-3 (активных) стадий
Ретинопатия недоношенных помимо стадий разделяется на 2 фазы: активная и рубцовая, лечение которых отличается. К активным фазам относятся 1-3 стадии болезни. Основным методом, применяемым для лечения, является лазерная когуляция сетчатки
Особо важное значение имеют сроки выполнения этой процедуры.Буквально несколько лет назад считалось, что лазерную коагуляцию надо проводить только тогда, когда болезнь достигла своего «порога». Но в настоящее время это мнение в корне изменилось
Теперь считается, что лазерную операцию следует выполнять на более ранних сроках, т.е. при 2-й, а теперь даже и при 1-й стадии заболевания.
Особенно следует спешить, когда имеются признаки «+»болезни (расширение сосудов сетчатки). При такой форме заболевания счет идет уже даже не на недели, а на дни. Обычно возраст ребенка в этот момент составляет 1,5 — 2 месяца. Во время выполненная лазерная процедура в значительной мере способствует стиханию активности процесса и болезнь переходит в стадию обратного развития и это дает надежду, что Ваш малыш останется зрячим. Несомненно, что показания для лазерной коагуляции и сроки ее проведения должен выставлять врач-офтальмолог совместно с врачом-неонатологом.
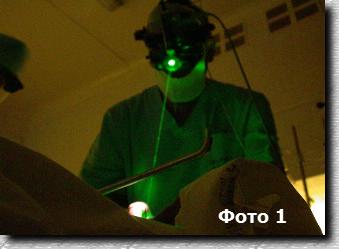
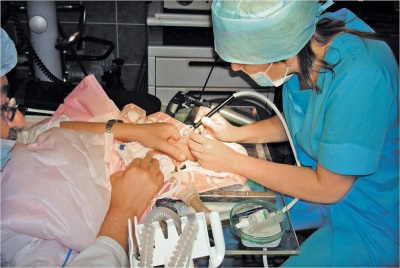
Другие виды лечения, такие как криопексия (воздействие холодом) или любые виды консервативного лечения в настоящее время мало актуальны и полезны. На Рисунках 6 и 7 схематично представлено воздействие лазерного луча: пучок лазерного излучения, направленного через зрачок на сетчатку, оставляет след в виде белых точек — лазерных коагулятов. На Фото 1 и 2 Вы можете увидеть как выполняется лазерная операция.
4-5 (рубцовые) стадии
4 стадия К сожалению, не всегда удается во время сделать лазерную операцию и предотвратить прогрессирование болезни. К тому же довольно часто процесс носит настолько агрессивный характер, что даже лазер не помогает. Ретинопатия продолжает прогрессировать и развивается тракционная отслойка сетчатки. При этом происходит перерождение прозрачного гелеобразного стекловидного тела в рубец, который, прикрепляясь к сетчатке деформирует и буквально «срывает» ее со своего места. Появлением частичной отслойки сетчатки и характеризуется 4 стадия. При этом различают 2 формы: 4а — когда отслойка не захватывает центральный отдел и 4б — когда в отслойку вовлекается центральная зона (в этой зоне самая высокая острота зрения).
5 стадия При самом неблагоприятном течении болезни (в 5%), опять же не смотря на проводимое лечение, отслойка сетчатки может перейти в тотальную, так называемую «воронкообразную» форму. Это 5 стадия болезни, при которой даже успешное хирургическое лечение приводит к мало удовлетворительному результату. Рисунок 9. При 5 стадии ребенок не фиксирует взгяд на предметах и зрачок светится серым цветом, как продемонстрировано на Фото 3 и 4.
Фоновая ретинопатия (при болезнях крови)
Фоновая ретинопатия возникает вследствие гематологических патологий (заболеваниях крови). Например, при лейкозах, болезни Вальденстрема, анемии, полицитемии, миеломной болезни. Каждая из этих патологий имеет свою особенную офтальмоскопическую картину.
Симптомы
Симптомы фоновой ретинопатии тесно связаны с гематологической патологией. При лейкозе наблюдается искривлённость вен, диффузный отёк сетчатки, излияния крови, сосредоточение экссудата. При анемии глазное дно на вид бледное, сосуды самой сетчатки расширенные, имеются кровоизлияния и экссудативное отслаивание сетчатки. При полицитемии вены оболочки имеют темновато-бордовый оттенок, а глазное дно – цианотичный цвет. Основные признаки заболевания:
- ослабление остроты зрения;
- излияния крови;
- экссудат;
- тромбы;
- отёки;
- выпоты;
- отслаивание сетчатки.
Лечение
Лечение фоновой ретинопатии патологии сетчатки подразумевает устранение факторов основного заболевания. Больному назначается медикаментозная терапия в зависимости от тяжести ретинопатии, а также проведение лазеркоагуляции.
К методам исследования глазного дна относятся:
метод офтальмоскопии при расширенных
зрачках. С помощью офтальмоскопа
исследуется состояние сетчатки
последовательно от центра до периферии
по всем меридианам, тщательно осматривается
диск зрительного нерва, макулярная
область, разветвления крупных сосудов.
Обязательным условием является
проведение офтальмоскопии квалифицированным
специалистом, которым может быть не
только офтальмолог, но и специально
подготовленный эндокринолог.
фотографирование глазного дна с помощью
стандартной или немидриатической
камеры (Canon, Япония). Этот метод дает
возможность получить документальную
информацию о состоянии глазного дна.
Данный вид обследования может проводиться
не только офтальмологами, но и другим
медицинским персоналом с последующей
расшифровкой снимков специалистом
флюоресцентная ангиография (ФАГ)
позволяет объективно регистрировать
циркуляцию флюоресцина в ретинальных
и хореоретинальных сосудистых системах,
что важно для диагностики функциональных
и органических изменений в структурах
глазного дна. ФАГ помогает выявить
«протекающие» капилляры
В процессе исследования необходимо
выявить изменения сетчатки, указывающие
на наличие ретинопатии с риском
прогрессирующего поражения и слепоты,
свидетельствующие о вероятности
неблагоприятного исхода на протяжении
следующего года. Основной задачей
является выявление больных, которым
лечение показано для предупреждения
потери зрения.
Классификация диабетической
ретинопатии
В настоящее время
в большинстве стран используется
классификация диабетической ретинопатии,
предложенная E. Kohner и M. Porta. Согласно
данной классификации выделяют следующие
основные формы (стадии) диабетической
ретинопатии:
1. Непролиферативная ретинопатия
(ДР 1)
характеризуется наличием в
сетчатке патологических изменении в
виде микроаневризм, кровоизлияний,
отека сетчатки, экссудативных очагов
(рис.1). Кровоизлияния имеют вид небольших
точек или пятен округлой формы, темного
цвета, локализуются в центральной зоне
глазного дна или по ходу крупных вен в
глубоких слоях сетчатки. Также возникают
кровоизлияния штрихообразного вида.
Твердые и мягкие экссудаты локализуются,
в основном, в центральной части глазного
дна и имеют желтый или белый цвет, четкие
или расплывчатые границы. Важным
элементом непролиферативной диабетической
ретинопатии является отек сетчатки,
локализующийся в центральной (макулярной)
области или по ходу крупных сосудов.
Рис. 1
2.
Препролиферативная ретинопатия (ДР
II)
характеризуется наличием венозных
аномалий (четкообразность, извитость,
петли, удвоение и/или выраженные колебания
калибра сосудов), большим количеством
твердых и «ватных» экссудатов,
интраретинальными микрососудистыми
аномалиями (ИРМА), множеством крупных
ретинальных геморрагий (рис.2).
Рис.
2
3.
Пролиферативная ретинопатия (ДР III)
характеризуется неоваскуляризацией
диска зрительного нерва и/или других
отделов сетчатки, кровоизлияниями в
стекловидное тело, образованием фиброзной
ткани в области преретинальных
кровоизлиянии (рис.З). Новообразованные
сосуды весьма тонкие и хрупкие. В
следствие этого часто возникают новые
и повторные кровоизлияния. Образованные
витриоретинальные тракции приводят к
отслойке сетчатки. Новообразованные
сосуды радужной оболочки (рубеоз) часто
являются причиной развития вторичной
(рубеозной) глаукомы.
Рис. 3
Основные
принципы лечения диабетической
ретинопатии
Лечение диабетической
ретинопатии рассматривается как
неотъемлемая часть лечения больного в
целом и основано на следующих принципах:
-
выявление поражения сетчатки (скрининг)
и последующее динамическое наблюдение
за ее состоянием (мониторинг); -
оптимальная компенсация углеводного
и липидного обмена, контроль артериального
давления, нормализация функции почек
и т.д.; -
лечение поражения сетчатки.
Скрининг диабетической
ретинопатии
В задачу скрининга
входит выявление больных с повышенной
степенью риска в отношении развития
диабетической ретинопатии (например,
при сочетании ретинопатии с беременностью,
артериальной гипертонией, хронической
почечной недостаточностью), которые
нуждаются в тщательном наблюдении.
Диагностические мероприятия
Диагностика диабетической ретинопатии должна осуществляться на высокоточном оборудовании и включать в себя определение остроты зрения (позволяет установить состояние центральной области сетчатки). Осмотр структуры глаза окажется неполноценным без исследования поля зрения, изучения переднего отрезка глазного яблока, что способствует выявлению состояния радужной оболочки и хрусталика.
Кроме того, в рамках диагностики обеспечивается исследование угла передней камеры, изучение поля зрения, измерение внутриглазного давления (тонометрия). Если позволяет уровень внутриглазного давления, то последующие исследования осуществляются при медикаментозно расширенном зрачке. Диабетическая ангиоретинопатия может быть диагностирована за счет таких типов исследования, как:
биомикроскопия хрусталика и стекловидного тела;
электрофизиологические методики для выявления функционального состояния зрительных нервов и сетчатки;
ультразвуковое исследование (сканирование) для идентификации состояния стекловидного тела
Последнее особенно важно, если присутствует помутнение в оптических средах, при которых офтальмоскопия глазного дна затруднена.. Обязательной частью диагностики является исследование глазного дна (офтальмобиомикроскопия)
Она позволяет обнаружить состояние сетчатки и ее «взаимоотношения» со стекловидным телом, установить качественные изменения сетчатой оболочки и их расположение. В процессе диагностики выявляют самые разные изменения сетчатки, которые указывают на присутствие ретинопатии с вероятностью развития дальнейшего поражения и слепоты. Это крайне опасно, потому что свидетельствует о вероятности отрицательного исхода в течение последующих лет или даже одного года
Обязательной частью диагностики является исследование глазного дна (офтальмобиомикроскопия). Она позволяет обнаружить состояние сетчатки и ее «взаимоотношения» со стекловидным телом, установить качественные изменения сетчатой оболочки и их расположение. В процессе диагностики выявляют самые разные изменения сетчатки, которые указывают на присутствие ретинопатии с вероятностью развития дальнейшего поражения и слепоты. Это крайне опасно, потому что свидетельствует о вероятности отрицательного исхода в течение последующих лет или даже одного года.
Прогноз и профилактика
Длительность активной ретинопатии в среднем составляет 3-6 месяцев. Результатом развития болезни может стать и самопроизвольное излечение (часто наблюдается в первой-второй стадиях), и рубцевание, при котором остаточные изменения имеют разную выраженность. На их основе рубцовые изменения разделяют на степени:
- При первой степени глазное дно почти не изменено, поэтому зрительные функции не нарушены.
- Вторая степень характеризуется смещением центра сетчатки, а также изменениями периферических участков, что повышает риск вторичной отслойки в будущем.
- Когда развивается третья степень, в сетчатке наблюдается деформация участка, в котором в нее входит зрительный нерв. Центральная часть сетчатки сильно смещается.
- Четвертая степень проявляется выраженными складками на сетчатки, обуславливающими сильное нарушение зрения.
- При пятой степени отмечают тотальную отслойку сетчатки.

Когда у ребенка выявляют 1 стадию болезни, требуется профилактическое назначение кортикостероидных гормонов, а при кислородотерапии дополнительно предписываются антиоксиданты. Определив у крохи 2 стадию, дозировку гормональных препаратов увеличивают, а дополнительный кислород и препараты, которые расширяют сосуды, если это возможно, ограничивают.
Довольно эффективны в профилактике ретинопатии такие методы уничтожения аваскулярных зон в сетчатки, как криокоагуляция и лазерная коагуляция. Их применение снижает частоту неблагоприятного исхода на 50-80%. Манипуляции проводят под общим наркозом, результат оценивают через 7-14 дней и при необходимости выполняют повторную процедуру.
Также стоит отметить, что и у деток с легкими стадиями болезни в дальнейшем возможны такие нарушения органа зрения, как , глаукома, миопия и поздняя отслойка. По этой причине они должны регулярно наблюдаться офтальмологом до 18-летнего возраста.

Сопутствующая диета
Правильное питание должно быть обязательным для пациентов с ретинопатией
Необходимо уделить внимание таким наименованиям, которые включают в себя витамины А, В, С, Р, Е, РР, фолиевую кислоту. Такая необходимость объясняется тем, что они поддерживают нормальную работу глаза и сетчатки
Полезны медь, цинк, селен, хром, потому что они включены в состав тканей глаза, восстанавливают их и улучшают процессы обмена. Обозначая список допустимых продуктов для пациентов с сахарным диабетом, обращают внимание на:
- печень, сметану, сливочное масло, плавленый сыр, творог, а также брокколи, морскую капусту;
- полезными являются такие плоды, как черника, шиповник, все виды цитрусовых. Кроме того, в рационе может и должна присутствовать квашеная капуста, молодая картошка, черная смородина;
- способствовать диете будет употребление вишни, сливы, клюквы, малины и других ягод;
- пользу от употребления орехов, подсолнечного и сливочного масла, молока, шпината, фундука.
Отказаться же следует от соленой пищи в целом, потому что это предотвращает выведение жидкости из организма. За счет этого увеличиваются показатели внутриглазного давления, может изменяться и сахар в крови у людей пожилого возраста. Нежелательными к употреблению являются сладкие напитки газированного типа, сухарики, конфеты, а также алкогольные напитки. Дело в том, что последние могут спровоцировать спазмы сосудов, в особенности тонких, которыми испещрены глаза.
Ничуть не менее вредным может оказаться чрезмерное употребление мяса и яиц. Они провоцируют образование холестерина и могут спровоцировать закупорку сосудов (и глазных в том числе).
Вторичные ретинопатии
Разрушение сетчатки, которое развивается из-за влияния различных заболеваний.
Во вторичных формах выделяются следующие виды:
1. Гипертоническая ретинопатия – происходит спазм мелких артерий глазного дна, а в дальнейшем эластофиброз или гиалиноз их стенок. Заболевание считается достаточно серьезным, при котором может значительно снизиться зрение, а также может развиться слепота.
Причины:
- гипертония;
- патологии почек;
- токсикоз у беременных женщин.
Симптомы:
- различные изменения мелких артерий и венул сетчатки;
- уплотнение в сосудистых стенках;
- ухудшение зрения;
- скотомы;
- отек ДЗН;
- экссудации;
- отслойка сетчатки.
Лечение этого вида ретинопатии обычно строится на устранение проблем с гипертоний. В качестве основной терапии используются антикоагулянты, кроме того проводится витаминотерапия. Врач может также назначить лечение путем воздействия кислородом, или по-другому оксигенобаротерапию, или лазерную терапию сетчатки.
2. Атеросклеротическая ретинопатия – происходит из-за возникновения атеросклероза, распространенного заболевания, при котором происходит отложение атеросклеротических бляшек в стенках сосудов.
Причиной выступает атеросклероз.
Симптомы атеросклеротической ретинопатии:
- кровоизлияние;
- выпоты в венах;
- побледнение ДЗН;
- уменьшение прозрачности в сосудах;
- уплотнение в стенках.
Лечение заключается в лечении самого атеросклероза. Терапия атеросклероза проводится с помощью дезагрегантов, антисклеротических и сосудорасширяющих медикаментозных средств, ангиопротекторов и мочегонных средств. В некоторых случаях назначают электрофорез.
3. Диабетическая ретинопатия – патология, которая является последствием сахарного диабета первых двух типов.
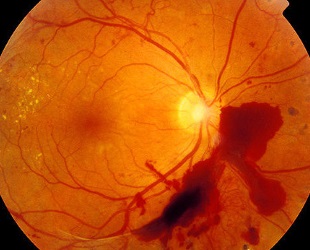
Причинами являются:
- длительность заболевания диабетом;
- повышенное содержание сахара в крови;
- нефропатия;
- гипертония;
- ожирение;
- высокий уровень липидов в крови;
- анемия.
Симптомы:
- глазное кровоизлияние;
- увеличение глиальных клеток;
- деформация глаза;
- слабеет зрение;
- темная пелена в глазах.
Лечение проходит одновременно под контролем двух врачей – эндокринолога и офтальмолога
При этом важно контролировать сахар в крови, своевременно принимать медикаменты для диабетиков, витамины, антиагреганты, ангиопротекторы, средства, которые улучшают микроциркуляцию. Иногда назначают лазерную терапию
https://youtube.com/watch?v=UGurNsz8Z8U
4.Ретинопатия при патологии крови – возникает при различных заболеваниях в системе кроветворения.
Причинами могут быть:
- малокровие;
- полицитемия;
- лейкоз;
- миелома;
- опухоль костного мозга и т. д.
Симптомы при этом следующие:
- тромбоз в венах сетчатки;
- отек ДЗН;
- расширение сосудов;
- различные кровоизлияния;
- отслойка сетчатки;
- вены становятся извилистыми;
- скопление выпот;
- микроаневризмы.
Лечение этой формы ретинопатии заключается в лечении самой причины патологии.
5. Травматическая ретинопатия – связана с резким сдавливанием грудной клетки, из-за которого случается спазм мелких артерий, в тканях сетчатки формируется гипоксия. После травмы могут в сетчатки развиться кровоизлияния и различные органические изменения. Данный вид ретинопатии обычно приводи к истощению зрительного нерва.
Причинами травматической ретинопатии обычно являются различные травмы, при которых сдавливается грудная клетка и повреждается глазное яблоко.
Симптомы:
- кровоизлияния;
- отек ретинальных слоев;
- ухудшение зрения.
Лечение этой формы ретинопатии проводится витаминами, первоочередно лечится гипоксия глазных тканей, используется кислородотерапия.
Классификация
Степень ухудшения зрения врачи разделяют в зависимости от того, насколько сильно повреждены органы. Принято выделять три фазы ретинопатии:
- непролиферативная;
- препролиферативная;
- пролиферативная.
Каждая из них отличается симптомами и методами лечения.
Существует три фазы диабетической ретинопатии
Непролиферативная ретинопатия
Это наиболее ранняя стадия недуга, когда нарушения только начинают формироваться. Непролиферативная диабетическая ретинопатия характеризуется ослаблением роговицы и сетчатки в результате снижения эластичности сосудистых стенок. Еще одним характерным признаком этой стадии, особенно в самом начале – в васкулярной фазе, считается появление микроаневризм в зонах капиллярной окклюзии. Кровоизлияния на этой стадии если и случаются, то очень редкие и точечные, что не может значительно повлиять на качество зрения.
Особое внимание врачи уделяют состоянию ренитальных сосудов, которые увеличиваются по мешкообразному типу. Возможно формирование ретинальных отеков вследствие пропускания частичек крови
При попадании даже небольших капель в центральную часть говорят о формировании макулярной формы отеков.
Этот этап ретинопатии может протекать очень долго, несколько лет. Поскольку симптоматика очень слабая, то больной может и вовсе не замечать происходящие изменения. При благоприятном течении диабета эта стадия ретинопатии останавливается и не переходит в более серьезную.
Препролиферативная ретинопатия
Здесь симптомы и проявления данной проблемы офтальмологии становятся более заметными. Не удивительно, ведь клетки сетчатки уже продолжительное время испытывают кислородное голодание вследствие нарушения местных обменных процессов. На этой стадии у диабетика на фоне ангиопатии сетчатки может произойти геморрагический инфаркт этого органа из-за окклюзии артериол. Последствия этого могут быть самыми печальными – гибель или частичная утрата зрительных нейронов клетчатки и фоторецепторов, а также слепота.
Препролиферативная ретинопатия может привести к частичной или полной слепоте.
Препролиферативная диабетическая ретинопатия наиболее вероятна при наличии провоцирующих факторов:
- атрофия зрительного нерва;
- наличие близорукости;
- окклюзия сонных артерий.
Пролиферативная ретинопатия
Происходящие в органах зрения процессы начинают прогрессировать. Клетки сетчатки испытывают сильнейший голод, в результате чего постоянно выделяют специфические элементы для формирования новых сосудов. Это называется неоваскуляризацией. Эта защитная реакция организма положительно влияет, например, при ожогах, когда быстрый рост клеток кожи просто необходим для восстановления. В случае же с ретинопатией подобный процесс несет в себе негативный эффект. Новые сосуды — низкого качества, а потому постоянно лопаются, тем самым увеличивая площадь и степень кровоизлияний.
Пролиферативная диабетическая ретинопатия требует срочного лечения. Каждый день без терапии приближает больного к моменту, когда вероятность потери зрения становится все менее призрачной. К счастью, пролиферативную диабетическую ретинопатию обоих глаз диагностируют всего у 5-10% больных с нарушениями всасываемости глюкозы.
Пролиферативная ретинопатия встречается реже всего.
Социальное значение проблемы
Значение социальной стороны данной проблемы зависит не только частоты ее развития у малышей. Страдать от ретинопатии могут не только младенцы с дефицитом веса и отставанием в развитии. Заболевание может неожиданно перестать развиваться на ранних стадиях развития, не приводя к полной потери зрения.
Врачи отмечают факт прогрессирующего течения такой патологии у новорожденных в 5-40 % случаев, когда она достигает терминальной стадии. На такое течение заболевания влияет не только от уровень незрелости недоношенных, но и целый ряда внешних факторов, в том числе и условия выхаживания таких млаенцев, а также своевременность проведения профилактического лечения:
- медикаментозной терапии;
- лазерной коагуляции;
- и криохирургии.
Применение новейших методик лечения недоношенных от РН позволяет снизить тяжелые формы ее развития и процент слепых младенцев.
На сегодняшний день в мировой медицинской статистике из-за ретинопатии рождается свыше 50 тыс. младенцев каждый год. На период 2010 года было зарегистрировано более 1,26 млн. слепых малышей, которые рождались недоношенными.
Рост частоты преждевременных родов в развитых странах, в том числе и в России, составляет 5 — 12%. Медицинская статистика фиксирует рождение младенцев, имеющих при появлении на свет массу тела менее 1000 г.до 1,2%, жизнеспособными из этого количества малышей считаются 25 — 65%. Младенцы, которые при рождении весят менее 1500г, составляют в этой статистике от 0,4 до 1,8% . В РФ ежегодно появляется на свет не менее 6 % недоношенных детей, у которых в дальнейшем развивается РН.
Из-за активного развития в России перенатальных центров ожидается увеличение количества недоношенных младенцев. К этому приводит изменение мировых критериев жизнеспособности плодов, в которых срок гестации отодвигается до 22 недели, а вес плода, которого можно выходить при помощи современных методик, начинается с 500 г.
Развитие неонатлогии приводит к росту процента выживших младенцев с глубокой недоношенностью. Это ведет к росту развития ретинопатии среди родившихся недоношенных. Увеличивается количество тяжелых форм такой патологии с ярко выраженными нарушениями зрительных функций.
Дети, явившиеся на свет раньше срока, находятся в группе риска. У них могут поражаться все системы организма в следствии нарушения естественного развития во внутриутробном периоде. Особенно повышается опасность развития у таких младенцев в раннем возрасте аномалий зрительного органа, которые выявляются в 2,5-5 раз чащей у таких детей, чем у новорожденных с нормальным внутриутробным развитием.
На частоту развития РН влияет большое количество внешних факторов разного типа:
- социально-экономические;
- биологические;
- экологические.
По медицинской статистике среди количества выживших младенцев с отставанием развития в период внутриутробной жизни, риск развития такой патологии составляет от 17 до 43%. На 100 тыс. выживших новорожденных из этой группы приходится 24,7 тыс. младенцев с потенциальной возможностью развития у них РН.
В России представлена следующая статистика рождения недоношенных с РН:
- 0,2-0,3 на одну тысячу младенцев;
- 24,7 на 100 тыс. выхоженных младенцев с дефицитом массы тела и отставанием в развитии;
- В группу риска грудничков с такой патологией входит от 25 до 42,7 %;
- Младенцев с тяжелой формой РН появляется каждый год от 4-10 %.
- Каждый 10-й новорожденный от такой патологии полностью теряет зрение.
Из-за роста количества выхаживаемых младенцев, появившихся на свет преждевременно, слепым из-за РН становится 60 тыс. из 10 млн. В странах Запада на одну тысячу детей приходится от 0,2 до 0, 3% младенцев с такой патологией. В развивающихся странах этот процент выше из-за отставания в медицинских методиках диагностирования и лечения такого заболевания. Доля больных младенцев составляет 450 тыс. на 10 млн., или 0,7-0,9% на одну тысячу грудничков. В государствах с низким уровнем медицинского обслуживания населения таких младенцев нет, так как они не выживают при родах.
Стадии и этапы болезни
Если удается выявить ретинопатию на ранней стадии, при должном лечении удается остановить ее прогрессирование в 90 % случаев. К сожалению, только каждый третий пациент обращается к врачу-офтальмологу в этот период. Врачи называют три главные стадии диабетической ретинопатии:
- Ранняя диабетическая ретинопатия. Возникают первые видимые признаки поражения сетчатки. Для пациента они проявляются в микроаневризмах и кровянистых течах из пораженных сосудов. Врачи делят начальную стадию на две части: фоновая ретинопатия и более поздняя — препролиферативная. В этот период острота зрения остается на высоком уровне.
- Развитая. На этой стадии непролиферативная ретинопатия глаз трансформируется в пролиферативную. Из-за непроходимости сосудов часть сетчатки страдает от недостатка питания и кислорода, вследствие чего в глазу формируются новые неполноценные сосуды. Они приводят к внутриглазной кровоточивости — течениям в стекловидное тело. Начинается потеря зрения.
- Далеко зашедшая диабетическая ретинопатия глаз. В этот период все предыдущие симптомы сохраняются, начинает формироваться все больше неполноценных сосудов. Возможно появление макулопатии — поражения желтого пятна. Зрение при этом существенно страдает.
Полностью вылечить диабетическую ретинопатию невозможно, но можно остановить ее прогрессирование. Лучше всего в этом показал себя метод лазерного лечения. В некоторых случаях рекомендуются внутриглазные уколы или операции. В частности, тогда, когда ретинопатия на запущенных стадиях повлекла за собой отек макулы (макулопатию).
Диагностика
Сегодня существует несколько диагностических методов. Желательно, чтобы врач ориентировался на результаты нескольких из них. Что можно предложить для исследования состояния глаз:
- диафаноскопию;
- визиометрию;
- биомикроскопию;
- офтальмоскопию;
- периметрию.
Диафаноскопия нужна для определения наличия или отсутствия новообразований в глазном дне. Благодаря специальной лампе во время биомикроскопии врач сможет бесконтактно обнаружить патологические изменения и нарушения работы органов зрения. Периметрия позволит выявить повреждения роговицы и угол визуализации картинки, которую видит пациент.
Кстати, патология не всегда развивается симметрично, то есть одинаково поражены могут быть один или два глаза, и степень изменений также различна.