От чего зависит успех подсадки эмбрионов при эко?
Содержание:
- Полезная информация
- Криоконсервация эмбрионов. Рекомендуется при следующих факторах:
- Программы с переносом размороженных эмбрионов. Статистика
- Стоимость переноса эмбрионов при ЭКО
- День 3
- Куда девается эмбрион, если он не прижился
- Самочувствие после процедуры
- Общие советы перед проведением сеанса
- Сколько эмбрионов переносят при ЭКО
- Причины отсутствия имплантации
- Этап переноса эмбрионов: условия и техника процедуры
- Как проходит подсадка
- Повторная заморозка
- От чего зависит вероятность наступления беременности?
- Показания для ПГД эмбриона
- Низкий уровень гормона
Полезная информация
Криоконсервация эмбрионов. Рекомендуется при следующих факторах:
- Процедура проводится в программах ЭКО с преимплантационной генетической диагностикой методом СGH или NGS, для проведения которой необходимо несколько дней, поэтому перенос эмбрионов в свежем цикле невозможен и для сохранения биоматериала, необходимо его криоконсервировать;
- При риске развития синдрома гиперстимуляции яичников (когда у женщины получено более 10–15 ооцитов, и есть признаки осложнений, связанных с избыточным количеством гормонов — вздутие живота, болевой синдром, выпот жидкости в брюшную полость и т. д.). В этом случае самая безопасная тактика — отмена переноса, заморозка всех полученных образцов с их последующей подсадкой в полость матки при наличии подходящих условий.
- При планировании оперативных вмешательств (например, процедуре удаления миоматозного узла). После операций на матке рекомендуется выдержать паузу перед планированием беременности не менее 6 мес, а иногда и более года. В этом случае мы можем заранее получить и заморозить эмбрионы, т. к. через год вероятность их получения будет меньше, в связи все с теми же особенностями нашего с Вами фолликулярного запаса.
- При недостаточном качестве эндометрия для криопереноса клеток (несоответствие его толщины и структуры оптимальным параметрам). В этом случае разделение цикла на 2 части позволяет продолжить криоконсервирование и осуществлять перенос именно тогда, когда созданы максимально благоприятные условия для разморозки и имплантации под контролем ультразвукового и гормонального мониторинга.
- В тех же случаях, перечисленных выше, когда используется криоконсервация ооцитов, но у женщины есть половой партнер, с которым она в будущем планирует беременность. Тут надо оговориться, что криоконсервация оплодотворенных яйцеклеток гораздо надежнее и перспективнее, чем криоконсервация ооцитов, поскольку криоконсервированный эмбрион лучше переносит этот процесс и легче восстанавливается после размораживания.

Программы с переносом размороженных эмбрионов. Статистика
Современная общемировая статистика показывает, что программы с криоконсервацией эмбрионов не только не уступают программам с использованием свежего биоматериала, но и оказываются более результативными. Это может происходить благодаря лучшей подготовке эндометрия к переносу в таких протоколах и использованию высококачественной методики криоконсервации, также важную роль играет профессионализмом эмбриологов и соответствие каждого этапа принятому криопротоколу.
Наша статистика использования криоконсервированных клеток также подтверждает эти заключения, и мы гордимся работой нашей эмбриологической службы, благодаря которой наши программы ЭКО настолько успешны.
Стоимость переноса эмбрионов при ЭКО
| Название | Цена |
| Перенос размороженных эмбрионов (разморозка, перенос) | 55388 руб. |
| Перенос размороженных эмбрионов из других клиник (разморозка, перенос) | 45388 руб. |
Указаны цены на самые востребованные услуги со скидкой 30%, которая действует при оплате наличными или банковской картой. Вы можете обслуживаться по полису ДМС, оплачивать отдельно каждый визит, заключить договор на программу ЭКО или внести депозит и получать услуги со скидкой. Услуги оказываются на основании заключенного договора.
Принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР. Также доступна бесконтактная оплата картами Apple Pay, Google Pay и Android Pay.

День 3
Эмбриологи – эмбриологами, но у природы есть свой, естественный отбор. На третий день эмбрион, развивавшийся до этого «по инерции», на материнском генетическом материале, активирует собственный геном. Если в нем имеются грубые нарушения (по разным данным – таких эмбрионов от 4 до 18%), то развитие останавливается.
В начале прошлого века эмбрионы пытались культивировать в физрастворе, и эта среда, действительно, оставляла желать лучшего. «Лучшее» появилось в 1985 году, когда в среду для выращивания эмбрионов впервые добавили растворимый белок альбумин. С тех пор среда, в которую помещали эмбрионы, непрерывно совершенствовалась и усложнялась.
Куда девается эмбрион, если он не прижился
Если зародыш не приживается, что происходит с ним дальше? Оплодотворенная яйцеклетка останавливается в развитии и выходит из полости матки вместе с менструальными выделениями.

Это же происходит и в природных условиях, чаще, чем женщины подозревают об этом. В естественном цикле шанс зачать ребенка составляет 30%. Значительное количество эмбрионов, зачатых в условиях абсолютного здоровья, являются генетически неполноценными.
«Здоровый» эндометрий не дает им прикрепиться в 30% случаев на предимплантационном этапе. В 30% случаев неполноценный зародыш прикрепляется, но в течение нескольких дней эндометрий (на постимплантационном этапе) останавливает его в развитии. В 10% случаев прижившиеся эмбрионы в матке влекут самопроизвольные выкидыши, признаком которых являются кровянистые выделения.
Самочувствие после процедуры
 Перенос эмбриона не сопровождается какими-то особыми симптомами. После процедуры женщине предлагают в течение получаса оставаться в клинике. Однако эта мера нужна для обеспечения психологического комфорта пациентки. На процесс удачной имплантации она никак не влияет.
Перенос эмбриона не сопровождается какими-то особыми симптомами. После процедуры женщине предлагают в течение получаса оставаться в клинике. Однако эта мера нужна для обеспечения психологического комфорта пациентки. На процесс удачной имплантации она никак не влияет.
Проведение подсадки эмбрионов после ЭКО заканчивается зачатием в 40-50 %. При этом признаки удачно импортировавшегося плодного яйца проявляются в те же сроки, как и при «обычной» беременности.
Первые две недели после процедуры не несут информативной симптоматики. Ведь процесс прикрепления яйцеклетки к маточной полости физически не ощущается. Единственным своеобразным знаком успешной имплантации являются небольшие кровянистые выделения из влагалища.
Их появление связано с разрывом мелких сосудов матки, когда плодное яйцо «входит» в ее полость. Однако их появление не должно сопровождаться болью и повышенной температурой тела. В противном случае нужно немедленно обратиться за медицинской консультацией.
Если после переноса у женщины болит живот и немного тошнит, то это проявление воздействия медикаментов. К этим симптомам может «присоединиться» тошнота и головокружение, также часто болят яичники. Такие проявления не подтверждают и не отрицают наступившую беременность. Чтобы их устранить, нужно сбалансировать питание и больше времени проводить на свежем воздухе.
Через две недели после подсадки появляются первые симптомы, указывающие на благополучно наступившее зачатие. Однако они являются косвенными признаками и могут стать проявлениями сильного желания женщины стать матерью. Поэтому через 14-18 дней после подсадки пациентки сдают кровь на определение уровня ХГЧ в крови или направляются на ультразвуковое исследование.
Общие советы перед проведением сеанса
Многие дамы интересуются, не влечет ли за собой последствия выпитое накануне вино, таит ли в себе опасность. На это влияют уникальность ситуации, состояние организма. По этой причине требуется для начала проконсультироваться с врачом до проведения процедуры.
Как правило, употребление вина (сухого) в количестве лишь одного бокала не влечет за собой последствий, никак не влияет на результат. Именно поэтому потребление алкоголя допускается. Этот вопрос решается индивидуально у своего врача.
Важно полностью отказаться от потребления вина непосредственно после манипуляций по искусственному оплодотворению. Это объясняется тем, что даже при обычной беременности доза спиртного может стать фатальной
Пациенток часто интересует возможность перекусить перед ЭКО. Как правило, врачи назначают визит пациенткам непосредственно после 12.00. По этой причине поесть можно, но допускается употребить легкий завтрак или обед.
Перед подсадкой каждый врач предоставляет ряд рекомендаций. К примеру, следует посетить врача с наполненным пузырем. Это объясняется тем, что на матку оказывается определенное давление, поэтому создается сглаживание «углов», так перенос клеток упрощается. От качества и интенсивности подготовки зависит результат ЭКО, ваши шансы на то, чтобы стать родителями.
Сколько эмбрионов переносят при ЭКО
Однозначного ответа на этот вопрос нет. На то, сколько эмбрионов переносят при ЭКО, влияют: их качество, количество и возраст женщины. Согласно нормативным актам, пациенткам до 40 лет допускается перенос 3-х эмбрионов, после 40 – не более 4-х. Цель репродуктологов – максимально повысить шансы на имплантацию с последующим развитием беременности и одновременно избегать многоплодия. На практике чаще всего подсаживают 1–2 эмбриона.
В последнее время все чаще репродуктологи склоняются к тому, что нужно переносить 1 эмбрион, а не 2, ведь так заложено природой. Только в 1% случаев в естественных условиях развивается спонтанная двойня. Женский организм, его органы: сердце, почки, объем матки и таза «рассчитаны»на беременность одним эмбрионом, так зачем же идти против природы?
Гарантировано перенос 1 эмбриона осуществляется:
- при наличии рубца на матке от операции кесарево сечения;
- в программах суррогатного материнства (заказчики хотят «получить» здорового малыша, поэтому суррогатная мама должна вынашивать 1 ребенка);
- в донорских программах ЭКО.
Причины отсутствия имплантации
Если рассматривать отдельные причины, то их выявится очень много. Они могут крыться во врачебной ошибке — доктор выбрал не тот протокол, слишком быстро ввел эмбрионы, назначил эмбриоперенос в неподходящий для этого период, когда функциональный слой женской матки не был готов до конца к возможной имплантации. Учитывая уровень развития медицины на современном уровне, а также большой опыт проведения ЭКО в России, такие причины занимают не более 3% в общей массе неудачных протоколов.
Следующая группа причин более разнообразна — это нарушения со стороны женского здоровья. Эмбрион не прижился, значит, не было благоприятных условий для имплантации. Чаще всего она не происходит из-за эндокринных нарушений в организме пациентки.

Причиной может стать избыточная стимуляция гормонами половых желез, которая проводилась для получения ооцитов. При развитии синдрома гиперстимуляции вероятность успешного протокола существенно снижается. Нехватка прогестерона во второй фазе менструального цикла также может воспрепятствовать вживлению зародыша в эндометрий. Избыток ФСГ также может стать причиной неудачи. Немаловажный фактор — женщины. До 35 лет шансы на наступление беременности значительно выше, чем после 40 лет.
Снижают вероятность беременности эндометриоз, миома матки, заболевания яичников. Если женщина ранее сделала несколько абортов, или ей проводили хирургические выскабливания матки по медицинским показаниям, ее функциональный слой эндометрия истощен, тонок и неравномерен. Имплантация в таких условиях крайне затруднена.

Под действием довольно агрессивной гормональной терапии, которой подверглась женщина, у нее могут обостриться какие-то из существовавших ранее хронических заболеваний. И именно этот рецидив может сыграть решающую роль.
Причиной, по которой эмбрион не прикрепился, может стать заражение после переноса острыми вирусными инфекциями — ОРВИ и гриппом. Негативно повлиять может нарушение рекомендованного после эмбриопереноса режима — избыточные физические нагрузки, секс, прием медикаментов, не согласованных с лечащим врачом, подъем тяжестей, режим отдыха и питания.


Очень часто причиной отсутствия долгожданной имплантации является нервный фактор. Женщина так сильно переживает за исход протокола, что стресс, который она испытывает, становится хроническим, постоянным. В результате уменьшается естественная выработка половых гормонов, их подавляют гормоны стресса. Матка приходит в тонус, что препятствует приживлению плодного яйца. На долю проблем со здоровье и психологического фактора отводится более 80% неудачи при ЭКО.

И наконец, третья группа причин — проблемы с зародышем. Яйцеклеток изначально могло быть получено мало, а после оплодотворения качественных эмбрионов удалось получить еще меньше. В этом случае по согласованию с женщиной подсадке подлежат самые сильные из получившихся, но это вовсе не означает, что они лучшие по определению. Категория таких эмбрионов может быть ниже хорошей и отличной, а значит, и шансы на имплантацию у зародышей будут ниже.
Некачественными могут быть не только сперматозоиды при некоторых формах мужского бесплодия, но и женские ооциты. С возрастом половые клетки утрачивают репродуктивные функции.
Иногда причиной отсутствия имплантации может выступать проведенная предварительная генетическая , если при биопсии клеток эмбриона зародыш был травмирован.

На долю эмбриональных причин приходится не более 10-15% отсутствия положительного результата после ЭКО. Еще 2-3% – это необъяснимые причины, которые обнаружить не удается даже после длительного и тщательного обследования партнеров, чьи половые клетки были использованы в неудачном протоколе.
Этап переноса эмбрионов: условия и техника процедуры
Поскольку перенос эмбрионов при ЭКО – процесс неинвазивный, методика его осуществления не предполагает обезболивания (возможно использование спазмолитика). В проведении процедуры участвуют два доктора: эмбриолог и гинеколог-репродуктолог. Основным инструментом является атравматичный силиконовый катетер, деликатно проходящий шейку матки.
Процедура, выполняемая репродуктологом, происходит под ультразвуковым контролем. Врач и пациентка видят на дисплее компьютера продвижение катетера и выделение его содержимого – микрокапли, в которой находятся имплантируемые эмбрионы.
Вся манипуляция длится не дольше 10 минут: необходимо, чтобы эмбрионы как можно меньше находились вне инкубатора. Ощущения пациенток в редких случаях могут быть неприятными, но на боли они никогда не жалуются.
Как готовиться к переносу эмбрионов: пошаговая инструкция
- За час до манипуляции выпить 1 литр воды. В меру наполнив мочевой пузырь, жидкость обеспечит технике исполнения переноса точность, деликатность и успешность.
- Перед походом в клинику принять душ, после чего не использовать косметику и парфюм.
- За 15 минут до решающего момента постараться успокоиться, прогнать страхи и настроиться на позитивный лад.
Ход процедуры
- После обработки области шейки матки стерильным марлевым шариком репродуктолог осуществляет пробный перенос. Во влагалище вводится пустой катетер для того, чтобы убедиться в проходимости канала. Кроме того, это необходимо для установления на катетрой трубке ограничителя длины в сответствии с протяженностью цервикального канала.
- Эмбриолог под микроскопом набирает в катетер питательную среду с отобранными эмбрионами. На микроскопе есть камера, с помощью которой этот процесс визуализируется на мониторе, становясь наглядным для репродуктолога и пациентки.
- Эмбриолог передает подготовленный катетер репродуктологу. Тот вводит его в верхнюю треть полости матки (не доходя 10-15 мм до ее дна) и плавным нажатием на поршень впрыскивает эмбрионы, после чего аккуратно извлекает инструмент.
- Катетер снова передается эмбриологу, который проверяет его под микроскопом, продувая несколько раз воздухом. Так убеждаются в том, что эмбрионы остались в матке.
- После процедуры в продолжение примерно получаса пациентка остается на гинекологической кровати под врачебным наблюдением. Затем ей разрешается покинуть клинику на 2 недели – до момента проведения теста на беременность.
Главное, что интересует женщину после переноса эмбриона: когда он должен прижиться? На этот вопрос репродуктологи отвечают, что период “имплантационного окна” длится не более 48 часов. Но для его открытия потребуются совместные усилия врача и пациентки.
Как проходит подсадка
Сама процедура представляет собой комплекс сложных задач. Она отнимет у пациентки не более 17 минут. При этом подарит новую жизнь. На время подсадки влияют определенные особенности организма будущей матери, зачастую находятся между 2-мы – 5-ми сутками. Но самыми лучшими сутками для проведения манипуляций являются 5-е. При естественном оплодотворении именно на данную долю цикла происходит имплантация.
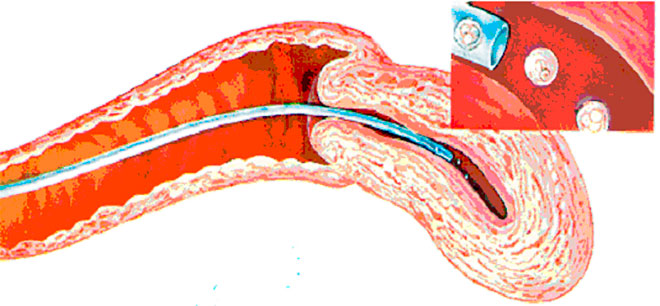 С помощью катетера эмбрионы подсаживаются в полость матки.
С помощью катетера эмбрионы подсаживаются в полость матки.
Какие манипуляции проводит доктор в ходе процедуры:
Осмотр пациентки
Делает все необходимые анализы
Важно обязательно принять горизонтальное положение
Медик определяет в матку катетер, после чего поступает несколько зародышей. Это значительно усиливает шансы на зачатие
Повторная заморозка
Иногда возникает необходимость в повторной заморозке уже размороженных эмбрионов. Такое может случиться, если все размороженные эмбрионы оказались живыми, если женщина не смогла явиться на пересадку (чрезвычайная ситуация, непредвиденные обстоятельства).

Теоретически и практически повторная заморозка уже размороженных эмбрионов возможна
Но есть важное условие — первичная заморозка должна была проводиться на самых ранних стадиях развития эмбриона. После повторной разморозки вероятность гибели таких зародышей выше
Успешность протокола с применением дважды размороженных и замороженных зародышей не превышает 10%.
Именно поэтому не стоит рисковать и замораживать зародыши повторно, если есть хотя бы малейшая возможность совершить подсадку в запланированные сроки.
О том, что такое криоконсервация и зачем она нужна, смотрите в следующем видео.
От чего зависит вероятность наступления беременности?
Шансы наступления беременности в результате подсадки эмбрионов при ЭКО зависят от огромного количества внешних и внутренних факторов. Перечислим основные из них:
Как правило, для первого переноса выбирают самые лучшие эмбрионы. Все остальные замораживают. Их можно будет использовать в следующем цикле, если в этот раз подсадка эмбрионов при ЭКО окажется неудачной.
Качество эмбрионов
Чем они лучше, тем больше вероятность наступления беременности. Качество эмбрионов оценивается эмбриологом по специальной шкале. Она учитывает внешний вид эмбриона в целом, а также отдельных его клеток. Учитывается и состояние внутриклеточных структур.
Количество эмбрионов
Чем больше их переносят в матку, тем выше вероятность, что хоть один из них прикрепится к эндометрию. Тем не менее, слишком много эмбрионов переносить нельзя. Особенно у молодых женщин. Потому что значительно повышается риск многоплодной беременности.
Качество эндометрия
Существует такое понятие как «имплантационное окно». Это короткий период времени, когда эндометрий готов принять эмбрион. Если сделать перенос именно в этот период, то вероятность наступления беременности будет самой высокой.
Человеческий фактор
В некоторых клиниках врачи «теряют» эмбрионы при переносе. По данным некоторых авторов частота таких потерь достигает 30%. Причинами могут быть неопытность врача, слишком густая консистенция слизи в матке. Эмбрион может прилипнуть к катетеру или увлекается вслед за ним в шейку матки при извлечении. В хорошей клинике используются специальные методики переноса, практически полностью исключающие риск потери эмбриона.
Показания для ПГД эмбриона
Причинами для назначения преимплантационной генетической диагностики эмбрионов являются следующие факторы.
Возраст женщины, превышающий 34 лет. В возрасте 30 лет вероятность хромосомных нарушений составляет 1 к 385. В 35 лет этот показатель уже составляет 1 к 179, в 40 лет — 1 к 63, в 45 лет — 1 к 19. Применение предимплантационной генетической диагностики при ЭКО показало наличие аномалий у 20% эмбрионов, взятых у женщин в возрасте 35-39 лет, а у пациенток старше 40 лет процент анеуплодных зародышей равен 40. Большая их часть при переносе или не имплантируются в матке вовсе, или не вынашивается. Это главная причина малого числа успешных беременностей и родов у пациенток в возрасте от 40 лет.
Возраст мужчины, превышающий 39 лет. Как и у женщин в мужском организме возрастные изменения также приводят к накоплению генетических ошибок. У мужчин старше 39 лет наблюдается снижение числа морфологически нормальных сперматозоидов в семени.
Рецидивирующее (привычное) невынашивание. Ненормальная упаковка хромосом в половых клетках мужчины и/или женщины в паре вызывает фатальные нарушения в некоторых эмбрионах. Это приводит к систематическим (повторяющимся) выкидышам.
Аутосомно-доминантные патологии. Такие заболевания затрагивают половину полученных эмбрионов. Пары с аутосомно-доминантными наследственными патологиями в семейном анамнезе страдают от них сами или являются их носителями.
Хромосомные патологии. К невозможности зачатия, имплантации или вынашивания эмбрионов приводят различные нарушения структуры хромосом. К типичным аномалиям этого типа относятся:
- Инверсии – поворот участка хромосомы на 180 градусов;
- Делеции – отсутствие у хромосомы одного или нескольких участков;
- Дупликации – повторение участка хромосомы;
- Транслокации – перенос участков с одной хромосомы на другую.
О транслокациях нужно сказать отдельно. Такие перестройки хромосом бывают двух типов:
- Робертсоновские – прикрепление хромосом друг к другу или смена их расположения;
- Взаимные и рецепторные — смена участками разных хромосом мест своего расположения.
Примерно у одного человека из 1 из 900 имеются робертсоновские транслокации с участием хромосом 13, 14, 15, 21, 22. 1 человека из 625 наблюдаются взаимные транслокации. Для их выявления проводится кариотипирование обоих партнеров. У семейных пар с хромосомными транслокациями могут быть выкидыши или дети с врожденными психическими или физиологическими нарушениями.
Если транслокация сбалансирована и не сопровождается отсутствием или избытком хромосомных участков, а разрыв в хромосоме не приводит к дисфункции генов, человек не страдает. Ее носитель может иметь сложные аномалии развития, связанные или не связанные с наследственной патологией. Если транслокация не сбалансирована, сопровождается отсутствием или недостатком хромосомного материала, ее носители не страдают, но у некоторых из них наблюдается сниженная фертильность. Однако, имеется вероятность ее передачи эмбриону, что может спровоцировать неудачную имплантацию, повторный выкидыш или рождение ребенка с врожденными нарушениями психики или физиологии.
При ЭКО ПГД эмбриона также назначается парам с повторными безуспешными попытками экстракорпорального оплодотворения, гендерно обусловленными патологиями (селекция по полу), генетическими мутациями и по социальным показаниям.
Сделайте первый шаг — запишитесь на прием к врачу!
Записаться на прием к врачу
Низкий уровень гормона
Поскольку количество гормона увеличивается только после зачатия, тест для определения беременности не делают в ранние сроки. В случае падения уровня ХГЧ или при отсутствии его роста женщине необходимо проконсультироваться у лечащего врача.
Причины
Низкий ХГЧ после ЭКО может быть связан с патологическими состояниями.
- Замерший плод. В таком случае прекращается развитие эмбриона и наступает его гибель. Для точной диагностики женщина должна пройти дополнительное обследование в виде УЗИ. При замершей беременности отсутствует сердцебиение плода на сроке 7-8 акушерских недель. При подтверждении диагноза матку очищают и готовятся к следующему ЭКО.
- Внематочная беременность. Развитие зародыша невозможно из-за его закрепления в маточной трубе. Основные симптомы отклонения: боль в нижней части живота, мажущие выделения. Чтобы уточнить диагноз, назначают УЗИ органов таза.
- Задержка развития плода. Частота диагностирования 1:10 случаев. Чаще всего заканчивается замершей беременностью.
- Угроза выкидыша случается при подсадке эмбриона с генетическими отклонениями, в результате неправильного прикрепления, недостаточной прогестероновой поддержки, патологий эндометрия, свертываемости крови. В зависимости от причины, его вызвавшей, врач может назначить лечение или рекомендовать прервать беременность.
Если после ЭКО ХГЧ отрицательный, врачи не сразу выносят негативный вердикт, женщине рекомендуют сдать анализ через 2 дня.
Если ХГЧ после ЭКО растет медленно, это может быть вариантом нормы.
По статистике 14% случаев беременности проходит с замедленным увеличением уровня ХГЧ.
Примеры и истории
Ирина, 33 года:
«Мы с мужем в браке более 10 лет. Ребенка сначала не планировали, жили для себя. Когда созрели, оказалось, что зачать самостоятельно шансы очень малы. Еще 4 года мы пытались, поднимали иммунитет, лечили все свои хронические заболевания, в особенности я. В итоге пришлось делать ЭКО. Беременность подтвердилась с первых дней задержки месячных. Организм не отторгал эмбрион и, если не считать ужасного токсикоза, это были самые чудесные месяцы в моей жизни. Теперь я мама чудесного малыша! Мой совет будущим родителям: не ждите, пока созреете, становитесь родителями, когда молоды и полны сил и энергии.»
Ольга, 26 лет:
«Я забеременела вопреки всему: не верящим в нас родственникам и врачам, куче болезней (кисты яичников, эндометриоз) и отсутствии месячных. Слава Богу, после хождения по клиникам и курсов лечения ЭКО прошло успешно. Уверена, многое зависит не только от здоровья будущих родителей. Ищите грамотного репродуктолога. До зачатия все время убирала кисты гормональными препаратами и периодически сдавала МРТ, чтобы не пропустить момент. О том, что беременна, узнала случайно, по привычке сделав тест. Сейчас срок 22 недели, ведем постоянный учет уровня ХГЧ в таблице и, конечно, верим в лучшее.»
Концентрация гормона гонадотропина определяется в течение всего срока беременности и заносится в таблицу. В первом триместре анализы сдают каждые два-три дня, во втором – один раз в несколько недель. При этом нужно понимать, что ЭКО не дает 100% гарантии благополучной беременности и положительных результатов. Регулярный же контроль ХГЧ с отображением данных в таблице, является достоверным способом наблюдения за ее течением. Необходимо помнить, что каждые 2-3 дня показатель должен удваиваться.

















