Изменения белой крови у детей
Содержание:
- Моноциты
- Лечение народными средствами
- Лечение нейтропении
- Причины возникновения болезни
- Почему снижается показатель?
- Лечение нейтропений
- Как проявляется иммунодефицит
- Роль нейтрофилов в организме
- Профилактика нейтропении
- Причины
- Диагностика
- Классификация заболевания
- Чем можно лечить нейтропению
- Лекарственная нейтропения
- Организация медицинской помощи
- Этиология нейтропении
- Что такое нейтропения?
- Как вылечить нейтропению?
Моноциты
В структуру моноцита входит несегментированное овальное или округлое ядро и цитоплазму, в которой обычно отсутствуют гранулы. В крови моноциты циркулируют недолго (примерно 20-40 часов), после чего проникают в ткани, где созревают в макрофаги, которые участвуют в фагоцитозе, как и нейтрофилы. Помимо фагоцитоза, макрофаги выполняют другую важную задачу – перерабатывают и представляют антигены (чужеродные белки) Т-лимфоцитам, чтобы запустить клеточный иммунный ответ
Также макрофаги принимают участие в важном физиологическом процессе – когда эритроцит становится нежизнеспособным, макрофаги обеспечивают их разрушение
Лечение народными средствами
Применение народных методов может способствовать улучшению защитных сил организма, так как при снижении количества нейтрофилов сопротивляемость организма уменьшается. Народные средства можно применять как довершение к основному лечения, предварительно проконсультировавшись с врачом.
- Настой листьев ореха. Молодые листья грецкого ореха (30 г) измельчить и залить в термосе 300 мл кипятка. Настоять 12 часов, пить по 50 мл напитка раз в день. Кроме того, рекомендуется каждый день съедать несколько грецких орехов.
- Настой лука. Смешать 250 лука, предварительно мелко нарезанного, с 1 ст. сахара и залить стаканом воды. Варить в течение часа, после чего охладить и хранить в холодильнике. Потреблять каждый день по несколько ложек.
- Травяные чаи. Для повышения иммунитета рекомендуется пить травяной чай с медом. В его состав в разных вариациях могут входить ромашка, мята, листья земляники и черники, мелисса и др.
- Смесь для повышения иммунитета. Для ее приготовления смешивают по 500 г клюквы и яблок с 200 г сахара. Добавить 1 ст. воды и довести до кипения. Когда смесь немного остынет, добавить 300 г меда. Употреблять по 1 ст. л. трижды в день.
- Средство для иммунитета с алоэ. Необходимо 500 г листьев алоэ из растения в возрасте не менее 3 лет выдержать в холодильнике около 5 дней. Перед тем, как сорвать листья, алоэ не следует поливать две недели. Далее листья следует перекрутить на мясорубку, добавить 300 г меда и 300 мл кагора. Пить трижды в день по 1 ст. л. перед едой.
Лечение нейтропении
Лечение нейтропении назначается после постановки диагноза и выявления причин, приведших к заболеванию. Прежде всего, необходимо сделать упор на укрепление иммунитета пациента, оградить его от различных инфекционных заболеваний. Легкие проявления нейтропении лечат дома на основе рекомендаций врача, но также могут быть показания и для стационарного размещения.
Обязательно применяют медикаменты, а именно глюкокортикоиды и антибиотики. Если болезнь диагностировали на тяжелой стадии, тогда человека помешают в условия стерильности и полной изоляции – палату, где воздух облучается ультрафиолетом.
Витаминотерапия помогает улучшить защитные силы организма и, возможно, устранить основную причину развития патологии – авитаминоз. Пациенту назначают витамины, содержащие фолиевую кислоту и витамин В13.
Если нейтропения проявляется язвами на слизистой рта, тогда ротовую полость необходимо полоскать перекисью водорода для обеззараживания слизистой. Также для этой цели используют раствор хлоргексидина.
Обезболивающее воздействие оказывают специальные леденцы, содержащие бензокаин.
Причины возникновения болезни
Данное заболевание, способно развиваться и самостоятельно без каких – либо видимых причин, так и из–за заболеваний крови. Уменьшение численности лейкоцитов из-за приема некоторых лекарств – это самая часто встречающаяся причина возникновения нейропении. Зачастую данное заболевание присутствует в аннотации к лекарственным средствам как побочный эффект. Химическая терапия тоже может быть результатом появления нейропении.
Очень редко нейтропения выступает как врожденное отклонение (ВИЧ инфекция, наследственность, генетический сбой). Причинами развития заболевания могут быть и онкология, авитаминоз либо нарушение работы костного мозга.

Проявление нейропении
Персональных проявлений у этого заболевания нет, но тяжелые ее проявления связывают в основном с инфекцией. Степень серьезности инфекционного расстройства прямым образом зависит от формы нейропении. Если иммунная система ослаблена, то организм не в состоянии бороться с вирусами. К первичным симптомам этого заболевания отнесем повышенную температуру, образование ранок на слизистых оболочках, пневмония. Токсический шок является результатом острого агранулоцитоза и во избежание этого следует обратиться к специалисту.
Развитие хронической формы нейтропении отличается доброкачественным характером, кровь имеет оптимальное число моноцитов, а иммуноглобулины и лимфоциты нормально функционируют. Это наблюдается в основном у детей до 1 года, далее к 3 годам заболевание самостоятельно исчезает.
Почему снижается показатель?
Если увеличение количества лейкоцитов у женщин в большинстве ситуаций принято рассматривать как норму при многих заболеваниях, поскольку данный признак свидетельствует о наличии защитных ресурсов в организме, то пониженный показатель является поводом для тревоги. Когда концентрация иммунных клеток недостаточна, это говорит о том, что организм не в состоянии противостоять болезнетворным объектам.
Другими словами, уменьшение коэффициента почти всегда указывает на протекание какого-либо заболевания. В медицинской практике выделяется три ключевых причины, вследствие которых женский организм не вырабатывает достаточное количество белых кровяных клеток. Они следующие.
Нехватка веществ для синтеза молодых клеток
Даже если показатель не покидает пределов нормы, но очень близок к нижней границе, специалист может заподозрить вероятную проблему. Как правило, подобной ситуации сопутствует уменьшение численности клеток красной крови – эритроцитов, а также гемоглобина, поскольку для их выработки необходимы одни и те же вещества (фолиевая кислота, медь, железо, витамины группы В и др.)
Такое состояние не считается слишком тяжелым, лейкоциты при нем не падают ниже 3,5-9*109 Ед/л, и зачастую оказывается достаточно пациентке подобрать правильную диету, содержащую все необходимые вещества. Лишь в незначительном количестве случаев изменение рациона не приносит ожидаемого эффекта и приходится назначать медикаментозную терапию, направленную на стимуляцию синтеза новых лейкоцитов.
В отдельных ситуациях для повышения уровня лейкоцитов достаточно придерживаться диеты, содержащей необходимые для их синтеза вещества
Если в анализах определяется одновременное снижение лейкоцитов и эритроцитов, а в плазме при проведении нескольких повторных диагностик присутствуют бластные клетки, пациентка должна в обязательном порядке обследоваться для исключения онкологических заболеваний.
Исчезновение лейкоцитов
Иммунные клетки нередко погибают в крови, поглощая и обезвреживая вредоносных агентов. Поэтому одна из причин пониженных лейкоцитов – перераспределение. Отправляясь на борьбу к локальному воспалению, вызванному чужеродными бактериями или частицами, они выходят из кровяного русла, практически исчезая из него полностью. В связи с чем, показатели анализа крови могут быть очень низкими.
Вторая причина – уничтожение белых клеток. Такое состояние развивается вследствие интоксикации, когда ядовитые вещества проникают в организм в микродозах, но регулярно. Это может происходить, если женщина проживает неподалеку от промышленных предприятий или работает на вредном производстве.
Подобная ситуация отмечается при бактериальных инфекциях, а также тяжелых формах гепатита или гриппа. Лейкоциты бросаются на борьбу с ядом или возбудителями, погибают, и в анализах их показатель соответственно падает.
Лейкоцитов мало или совсем нет
Данное состояние может наблюдаться при нарушениях функций костного мозга. Именно этот орган продуцирует, а затем является местом дозревания лейкоцитов, поэтому, если он не выполняет в полном объеме свою работу, анализ покажет лейкопению различной степени выраженности.
Факторов, влияющих на деятельность костного мозга, существует несколько:
- химиотерапия, регулярно проводимая при лечении онкологических заболеваний;
- отравление токсичными веществами (в том числе и тяжелыми металлами);
- аутоиммунные нарушения;
- замещение лейкопоэтической ткани, вырабатывающей молодые белые клетки;
- вытеснение новообразованием либо метастазирование опухоли в костный мозг.
Следует отметить, что поражение костного мозга, к счастью, весьма редкое явление, и в этом случае лейкопения будет ярко выраженной.
Лечение нейтропений
Классической схемы лечения нейтропении не существует по причине разнообразия симптоматики и причин патологии. Интенсивность терапии зависит от общего состояния пациента, его возраста, характера флоры, вызывающей воспалительный процесс.
Легкие формы, протекающие бессимптомно, лечения не требуют, а периодические рецидивы инфекционной патологии лечатся так же, как и у всех остальных больных.

При тяжелой нейтропении требуется круглосуточное наблюдение, поэтому госпитализация – обязательное условие для этой группы больных. При инфекционных осложнениях назначаются антибактериальные, противовирусные и противогрибковые средства, но дозировка их выше, чем для больных без нейтропении.
При выборе конкретного препарата первостепенное значение отводится определению чувствительности к нему микрофлоры. До того момента, как врач узнает, что именно подействует лучше всего, применяются антибиотики широкого спектра действия, вводимые внутривенно.
Если в течение первых трех суток состояние пациента улучшилось или стабилизировалось, можно говорить об эффективности антибактериального лечения. В случае, если этого не произошло, необходима смена антибиотика или повышение его дозы.
Транзиторная нейтропения у больных злокачественными опухолями, вызванная химиотерапией или облучением, требует назначения антибиотиков до того момента, как показатель нейтрофилов не достигнет 500 на микролитр крови.
При присоединении грибковой флоры к антибиотикам добавляют фунгициды (амфотерицин), но для профилактики грибковой инфекции эти препараты не назначаются. В целях предупреждения бактериальной инфекции при нейтропении возможно применение триметоприма сульфометоксазола, но нужно помнить о том, что он может спровоцировать кандидоз.
Популярность приобретает применение колониестимулирущих фокторов – филграстим, например. Их назначают при тяжелой степени нейтропении, детям с врожденными иммунодефицитами.
В качестве поддерживающей терапии применяются витамины (фолиевая кислота), глюкокортикостероиды (при иммунных формах нейтропении), препараты, улучшающие обменные процессы и регенерацию (метилурацил, пентоксил).
При сильном разрушении нейтрофилов в селезенке можно прибегнуть к ее удалению, но в случае тяжелых форм патологии и септических осложнений операция противопоказана. Одним из вариантов радикального лечения некоторых наследственных форм нейтропении является пересадка донорского костного мозга.
2012-2020 sosudinfo.ru
Перейти в раздел:
Кровь и её заболевания, компоненты, анализы, биохимия
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
Как проявляется иммунодефицит
Главным и в некоторых случаях единственным признаком иммунодефицитов является предрасположенность человека к очень частому проявлению инфекционных заболеваний. Для состояния иммунодефицита характерно проявление рецидивирующих респираторных инфекций. Однако в данном случае врачи четко разграничивают проявления иммунодефицита и так называемую болезненность детей, которые часто заражаются простудой от сверстников.
Более характерным признаком иммунодефицита является проявление тяжелой бактериальной инфекции, которая имеет рецидивирующий характер. Как правило, при ее развитии периодически происходит повторение болей в горле, а также инфицирования верхних дыхательных путей. В итоге у больного развивается хронический синусит, бронхит, отит. Также характерной особенностью иммунодефицитного состояния является легкость развития и последующего прогрессирования заболеваний. Так, у больных с иммунодефицитом бронхит очень легко переходит в пневмонию, проявляется дыхательная недостаточность и бронхоэктазия.
Кроме того, у таких больных очень часто проявляется инфекции кожных покровов, слизистых оболочек организма. Так, наиболее характерными состояниями в данном случае бывают язвы во рту, пародонтит, молочница, которая имеет устойчивость к лечению. Кроме того, у пациентов с иммунодефицитом очень часто на теле развиваются бородавки и папилломы, имеет место экзема и облысение.
Типичным проявлением данного состояния может быть также ряд расстройств пищеварительной системы, например, диарея, мальабсорбция.
В более редких случаях при иммунодефиците диагностируются гематологические нарушения, например, лейкопения, аутоиммунная гемолитическая анемия и др.
В некоторых случаях также могут наблюдаться припадки неврологического характера: судороги, энцефалит, артрит, васкулит. Есть сведения о повышенной частоте развития рака желудка у таких больных.
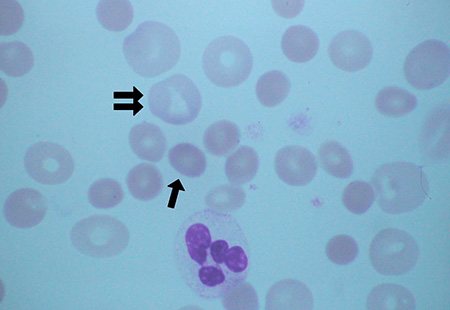
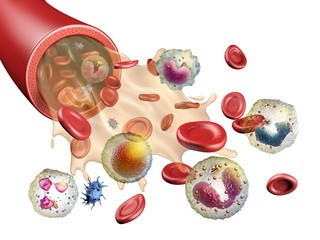
Роль нейтрофилов в организме
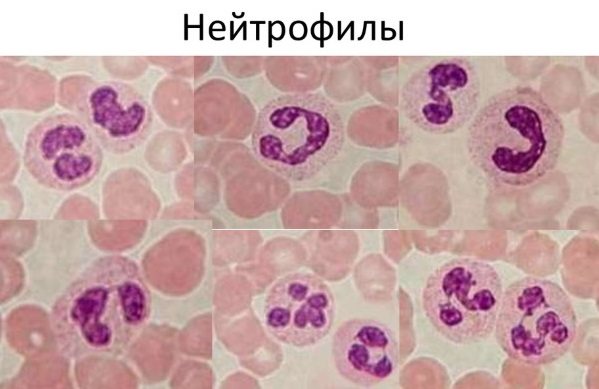
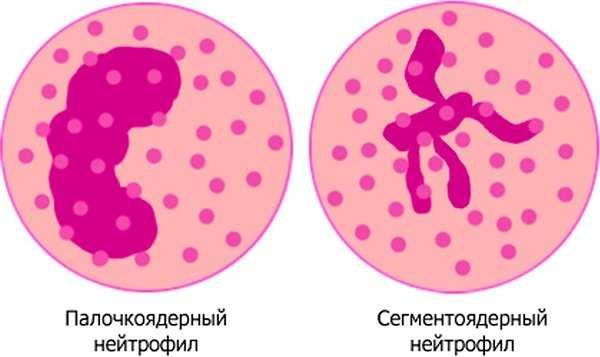
Нейтрофильные гранулоциты составляют до 80% всех лейкоцитов крови. Они образуются в костном мозге, откуда, созревая, переходят в кровь. Из них 47–72% зрелые сегментоядерные нейтрофилы, которые мобилизуются к месту возникновения бактериального или грибкового заражения, где поглощают чужеродные частицы.
Абсолютное значение нейтрофильных единиц в крови ребенка зависит от возраста. У детей первого года жизни их количество в норме не должно быть ниже 1000 ед. на 1 мкл крови. Для малышей постарше порог поднимается до 1500 единиц. Если нейтрофилов больше нормы – развивается нейтрофилия, если меньше – нейтропения. Последняя опасна тем, что повышается риск возникновения инфекционного заболевания или развитие серьезных осложнений. Однако это возможно при значительном и часто длительном понижении количества нейтрофилов в крови.
Профилактика нейтропении
 Существует огромное количество медицинских препаратов, способствующих профилактике данного заболевания, однако, их назначение целесообразно только если имеет место очаг бактериальной инфекции. Применение профилактики возможно также и при очевидной нейтропении и лихорадки, даже если не удалось выявить очага инфекции.
Существует огромное количество медицинских препаратов, способствующих профилактике данного заболевания, однако, их назначение целесообразно только если имеет место очаг бактериальной инфекции. Применение профилактики возможно также и при очевидной нейтропении и лихорадки, даже если не удалось выявить очага инфекции.
Если у пациента рецидивы приобрели перманентный характер, то оптимально будет проведение профилактических мер триметопримом / сульфометаксазолом
Но важно знать, что дозы, длительность курса, эффективность и безопасность данного метода еще не изучены досконально
Существует перечень достаточно сильных препаратов, которые хотя и вылечивают данное заболевание, но имеют ряд негативных действий. По этой причине их назначение и применение оправдано только тогда, когда другие препараты и методы лечения не дали должного результата. Обо всех этих нюансах можно узнать у своего лечащего врача, который имея соответствующее образование и опыт, назначит грамотное лечение.
Все родители водят своих детей в поликлинику сдавать кровь. Мамы и папы знают, что лаборанты исследуют состав крови на количество гемоглобина , на определение количества других кровяных клеток, функции и предназначение которых так и остаются для пациентов большой загадкой. А потому диагноз, который иногда ставят после исследования крови ребенка, — нейтропения — вызывает ужас и массу вопросов. Об этом рассказывает известный детский врач Евгений Комаровский.

Нейтропения у детей — это снижение в крови определенного вида лейкоцитов (клеток, участвующих в иммунных процессах). Эти лейкоциты являются самыми многочисленными и называются нейтрофилами. Они созданы природой для борьбы с бактериями, вызывающими самые различные заболевания. Вырабатываются эти клетки-защитники костным мозгом, после чего поступают в кровь и приступают к «патрулированию» организма, которое длится 6 часов. Если за это время они находят бактерию, с которой надо бороться, начинается процесс ее уничтожения. Если не находят, их на посту сменяет новая порция нейтрофилов. Когда возникает дефицит этих клеток, ребенок становится наиболее уязвим перед разными заболеваниями.
Причины
Главная причина нейтропении — нарушение синтеза нейтрофилов в костном мозгу и их разрушение. Возникновение аномально низкого содержания нейтрофилов в крови провоцируют многие факторы:
- инфекции, повреждающие костный мозг;
- вирусные инфекции (цитомегаловирус, ВИЧ, вирусный гепатит);
- синдром Фелти (сочетание ревматоидного артрита, спленомегалии и нейтропении);
- диализ;
- туберкулез;
- рак;
- авитаминоз (недостаток витамина B12, фолиевой кислоты);
- врожденная патология (нарушение производства нейтрофилов в костном мозге).
Увеличение уничтожения нейтрофилов может вызывать аутоиммунное состояние, такое как:
- ревматоидный артрит;
- болезнь Крона;
- системная красная волчанка.
Уничтожение нейтрофилов может быть осуществлено при влиянии некоторых медикаментов, в том числе:
- препаратов, которые вызывают повреждение костного мозга;
- препаратов для лечения психозов, аллергии и рвоты;
- антибиотиков;
- препаратов, применяемых в психиатрии;
- препаратов для лечения эпилепсии;
- препаратов, которые используют при химиотерапии;
- лекарства для регулирования кровяного давления.
Диагностика

Обнаруживают снижение количества нейтрофильной фракции лейкоцитов обычно случайно при общем анализе крови. Однако поводом для беспокойства являются также затянувшиеся или часто возникающие инфекции, такие как отит, фурункулез, ОРВИ и другие
Во внимание берут также отягощенный семейный анамнез. Необходимо проведение тестов:
- гемограмма в динамике – при подозрении на доброкачественную нейтропению;
- миелограмма – при среднем и тяжелом течении;
- исследование титра агранулоцитарных антител – при вероятности вирусной индукции патологии.
Также определяют сывороточные иммуноглобулины. Дифференциальная диагностика предполагает проведение культуральных, цитогенетических и молекулярно-биологических тестов.
Классификация заболевания
Существует несколько форм врождённой нейтропении:
- Циклическая. Может развиться у грудничка и пожилого человека. Точные причины её возникновения неизвестны. Сопровождается попеременными ремиссиями и обострениями.
- Хроническая доброкачественная семейная. Она не вызывает серьёзных осложнений, относительно легко вылечивается и порой может протекать без симптомов. Развивается в течение длительного времени. Чаще всего обнаруживается у детей в возрасте от нескольких месяцев до двух лет.
- Вызванная врождёнными иммунными заболеваниями. Патология характеризуется изменением формы нейтрофилов в периферической крови. Включает в себя агаммаглобулинемию Бругона, селективный дефицит иммуноглобулина А, ретикулярный дисгенез.
- Вызванная фенотипическими отклонениями. Возникает при синдромах Барта, Швахмана-Даймонда, Чедиака-Хигаси и других.
- Наследственная. Сопровождается сбоем продуцирования нейтрофилов из-за нарушения синтеза клеток-предшественников. К таким заболеваниям можно отнести миелокахексию, при которой замедляется выработка лейкоцитов.
- Синдром ленивых лейкоцитов Миллера — наследственный дефект функции нейтрофильных гранулоцитов.
- Возникшая при различных, так называемых накопительных, заболеваниях (гликогеноз, ацидемия).
На фоне других заболеваний развиваются приобретённые формы:
- Аутоиммунная. Иммунные факторы очень распространены и выявляются у большинства пациентов. Чаще всего возникает после приёма Анальгина и медикаментов для лечения туберкулёза. Также часто сочетается с дерматомиозитом, ревматоидным артритом и другими расстройствами иммунитета. При аутоиммунной форме нейтрофилы атакуются собственными антителами организма. Младенческая доброкачественная нейтропения часто возникает в период новорождённости и может рецидивировать. Самостоятельно проходит к более старшему возрасту.
- Стойкая. Развивается при поражениях костного мозга. Причиной могут послужить механические факторы, облучения и онкологические заболевания.
- Инфекционная. Сопровождает различные заболевания, вызванные вирусами, бактериями и грибками. Например, ОРВИ, грипп и так далее. Обычно проходит после излечения болезни. Если же у пациента обнаруживается ВИЧ-инфекция, то нейтропения носит более злокачественный характер.
- Лекарственная. Может появиться при длительном приёме определённых препаратов.
- Спленомегалическая. Возникает при гиперфункции и увеличении в размерах селезёнки, приводящей к уменьшению количества форменных элементов крови.
- Гиповитаминозная. Вызвана недостатком витаминов группы В, фолатов и меди.
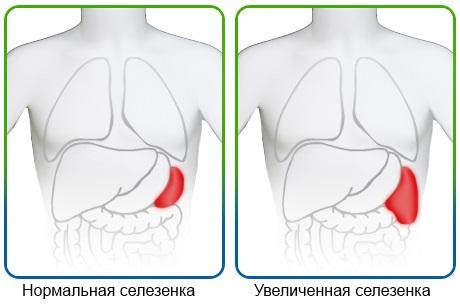
Нередко нейтропения развивается на фоне патологий селезёнки
Степени тяжести
Выделяют три степени заболевания:
- Лёгкая. Характеризуется наличием более 1 тыс. нейтрофилов на 1 мкл крови.
- Средняя. Более выраженная. В крови обнаруживается от 500 до 1 тыс. нейтрофилов на 1 мкл.
- Тяжёлая. Крайне опасна. У пациентов обнаруживается не более 500 нейтрофилов на 1 мкл. Другое название — фебрильная. Она мгновенно прогрессирует и сопровождается лихорадкой, пониженным артериальным давлением и ознобом.
Также существуют острая и хроническая формы нейтропении. Первая проявляет себя за короткий промежуток времени, вторая же может развиваться в течение нескольких лет, её симптоматика сглажена.
Чем можно лечить нейтропению
Лечат нейтропению исходя из причины её возникновения.
Обычно процедуры назначаются для уничтожения инфекции, которая привела к развитию заболевания. В зависимости от тяжести состояния врач может порекомендовать больному лечение в стационаре. Если сопротивляемость организма к инфекционным возбудителям крайне низка, то пациента могут перевести в отдельную палату с постоянной дезинфекцией и ультрафиолетовым облучением помещения. Показано либо медикаментозное лечение, либо хирургическое вмешательство при наиболее тяжёлых формах.
Лёгкие и доброкачественные формы нейтропении порой не нуждаются в терапии. В таком случае пациент должен встать на учёт в диспансер и проходить ежемесячные осмотры у гематолога. В случае медикаментозной формы патологии показана отмена приёма препаратов, которые способствовали снижению нейтрофилов в крови. Обычно состояние нормализуется в течение короткого промежутка времени самостоятельно.
Использование жаропонижающих средств (Нурофена, Парацетамола и других), нейролептиков (Фенотиазина), антибиотиков пенициллинового ряда (Амоксициллина) и некоторых других средств способствует развитию медикаментозной нейтропении. После их отмены количество нейтрофилов в крови увеличивается до нормального уровня без лекарственной коррекции состояния.
 Отмена некоторых лекарственных средств может способствовать улучшению состояния при нейтропении
Отмена некоторых лекарственных средств может способствовать улучшению состояния при нейтропении
Питание больных
Особая диета пациентам обычно не назначается, рекомендуется лишь соблюдать принципы здорового питания. Может быть показано употребление свежих овощей и фруктов для насыщения организма полезными веществами. Специфических физиотерапевтических методов также не существует.
 Включение в рацион большого количества овощей и фруктов насытит организм полезными веществами
Включение в рацион большого количества овощей и фруктов насытит организм полезными веществами
Лечение медикаментозными препаратами
Врач может назначить специфическую терапию для всех заболеваний, которые сопровождают нейтропению. Также для лечения применяют следующие средства:
- Иммуномодуляторы и иммуностимуляторы. Необходимы для повышения резистентности организма к возбудителям болезней (Анаферон, Виферон, Кипферон, Иммуноглобулин).
- Витамины. Необходимы для общего укрепления и восполнения недостатка полезных веществ. Особенно важны различные антиоксиданты, которые способствуют быстрому восстановлению здоровья и усиливают сопротивляемость организма к всевозможным болезням. Могут назначить Корилип, в состав которого входят витамины группы В и липоевая кислота.
- Колониестимулирующие факторы роста для синтеза лейкоцитов. Назначаются при тяжёлых формах нейтропении или после трансплантации костного мозга (Филграстим, Молграмостин). Их приём приводит к нормализации показателей содержания нейтрофилов в крови.
- Гормональные препараты. Не влияют напрямую на синтез нейтрофилов, но участвуют в процессах их распределения и распада. Наиболее часто применяют Гидрокортизон.
- Антибиотики. Назначаются при инфекционных заболеваниях (Аугментин, Медаксон, Гентамицин и так далее).
- Противовирусные и фунгицидные препараты. Их используют для устранения инфекции. Выбор средства зависит от возбудителя. При грибковых поражениях часто применяют Флуконазол, Амфотерицин.
- Стимуляторы метаболических процессов. Необходимы для улучшения синтеза нейтрофилов (Пентоксил, Лейкоген, Метилурацил).
- Фолиевая кислота (витамин В9). Крайне важна для работы кровеносной и иммунной систем. Этот водорастворимый витамин заметно улучшает гематологические показатели.
При заражении крови может понадобиться переливание нейтрофильной плазмы.
Хирургическое вмешательство
Оперативные методы применяются крайне редко. К примеру, при значительном увеличении селезёнки в ней усиленно разрушаются нейтрофилы, и врач может провести её удаление. Такая операция называется спленэктомией. Однако её не назначают при тяжёлом течении заболевания или нагрузке на иммунитет при инфекционном процессе.
Врачи говорят об абсолютной нейтропении при снижении абсолютного количества нейтрофилов. Такое состояние возникает при апластической анемии, и если медикаментозное лечение не принесло результата, назначается пересадка костного мозга.
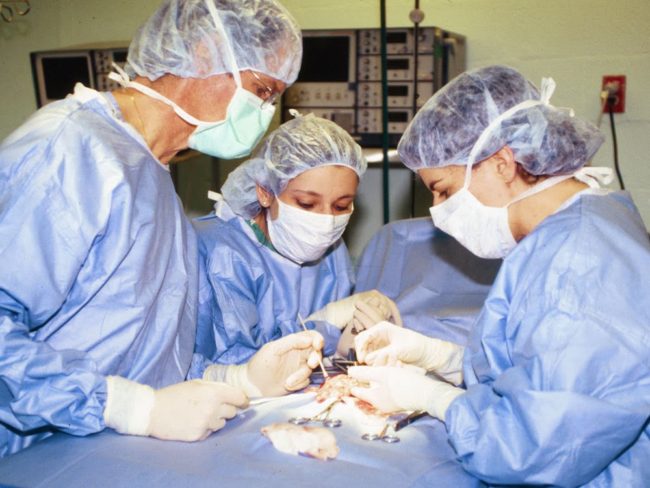 Спленэктомия — крайняя мера, к которой прибегают при тяжёлых поражениях селезёнки
Спленэктомия — крайняя мера, к которой прибегают при тяжёлых поражениях селезёнки
Лекарственная нейтропения
| Группы препаратов | Примеры |
|---|---|
| Анальгетики и противовоспалительные средства | Фенилбутазон, препараты золота, дифлюнизал, пеницилламин |
| Антитиреоидные | Карбимазол, пропилтиоурацил |
| Антиаритмические | Хинидин, прокаинамид |
| Гипотензивные | Каптоприл, эналаприл, нифедипин |
| Антидепрессанты и психотропные | Амитриптилин, дозулепин, миансерин |
| Противомалярийные | Пириметамин, дапсон, сульфадоксин, хлорохин |
| Противосудорожные | Фенитоин, натрия вальпроат, карбамазепин |
| Антибактериальные | Сульфаниламиды, пенициллины, цефалоспорины |
| Представители разных групп | Циметидин, ранитидин, хлорпропамид, зидовудин |
Организация медицинской помощи
Показания для плановой госпитализации:
1. Плановая КМП + ЦГ исследование;2. Динамический контроль состояния при хронических очагах инфекции, проведения инструментального обследования, по показаниям (бронхоальвеолярный лаваж, КТ и т.д.);3. Подбор дозы и частоты введения рчГ-КСФ.
Показания для экстренной госпитализации:
1. Фебрильная лихорадка на фоне агранулоцитоза;2. Отсутствие ответа на рчГ-КСФ при инфекционном эпизоде;3. Подозрение на развитие онкогематологической патологии.
Показания к выписке пациента из стационара:
1. Стабилизация состояния;2. Окончание планового обследования;3. Подбор дозы и кратности введения рч-ГКСФ.
Этиология нейтропении
Причины нейтропении, исходя из патомеханизма, разделяются на три группы:
- Нарушение соотношения свободно циркулирующих гранулоцитов, составляющих циркулирующий пул, и депонированных лейкоцитов маргинального (пристеночного) пула, то есть клеток, прилипших к стенкам сосудов, а также скопление большого количества полиморфноядерных лейкоцитов в воспалительном очаге.
- Нарушение выработки гранулоцитов в костном мозге из-за дефектов в клетках-предшественницах вкупе с миграцией лейкоцитов в периферическое русло.
- Изменение структуры или изолированное разрушение нейтрофилов в периферическом русле вследствие действия антилейкоцитарных антител.
Фебрильная нейтропения развивается на фоне приема цитостатиков, кусов лучевой и химиотерапии, назначаемых в качестве лечения лейкозов и других онкологических заболеваний.
Этиологическими факторами миелотоксического агранулоцитоза являются:
- лучевая терапия;
- ионизирующая радиация;
- цитостатики и другие токсические лекарственные средства, отрицательно влияющие на процессы кроветворения, например ртутные диуретики, антидепрессанты, антигистаминные средства, а также стрептомицин, аминазин, колхицин, гентамицин.
Иммунную нейтропению провоцируют следующие заболевания:
- брюшной тиф;
- малярия;
- вирусный гепатит;
- инфекционный мононуклеоз;
- полиомиелит и другие.
Может развиваться на фоне приема НПВС, сульфаниламидов, лекарств, применяемых для лечения сахарного диабета, туберкулеза, гельминтозов.
Аутоиммунная нейтропения развивается при ревматоидном артрите, склеродермии, красной волчанке и других коллагенозах. Выраженный агранулоцитоз сигнализирует о наличии заболевания костного мозга, такого как апластическая анемия, хронический лимфолейкоз, синдром Фелти, миелофиброз.
Врожденная нейтропения у детей является следствием генетических аномалий. Преходящая доброкачественная нейтропения у них проходит самостоятельно без вреда для организма.
Врожденные заболевания, сопровождающиеся понижением количества нейтрофилов:
- врожденные иммунодефициты;
- нейтропения циклического характера;
- миелокахексия;
- ацидемия;
- гликогеноз;
- врожденный дискератоз;
- метафизарная хондродисплазия;
- синдром Костмана.
К остальным причинам можно причислить различные вирусные, бактериальные и паразитарные инфекции (туберкулез, ВИЧ, поражение цитомегаловирусом), авитаминоз (мегалобластная анемия с дефицитом В12 и/или фолиевой кислоты), кахексию.
Что такое нейтропения?
Нейтропения характеризуется значительным снижением нейтрофилов, типа лейкоцитов, который является важной первой линией защиты от инфекций. Основным осложнением нейтропении является повышенный риск заражения
Нейтрофилы представляют собой тип лейкоцитов, которые играют важнейшую роль в защите организма от острых бактериальных и некоторых грибковых инфекций. Нейтрофилы обычно составляют от 45 до 75 % от общего количества лейкоцитов в кровотоке
Лишаясь важной защиты, которую обеспечивают нейтрофилы, организм с трудом справляется с инфекциями, поэтому одна из таких инфекций может оказаться для человека смертельной
Нейтрофилы производятся в костном мозге. Нейтрофилы недолговечные клетки, которые широко распространяются по всему телу и могут проникать в ткани, которые другие клетки не могут.
Чаще всего нейтропения развивается у больных раком (как у взрослых, так и у детей) вследствие химиотерапии. Лекарственные препараты уничтожают нейтрофилы вместе с раковыми клетками, которые они предназначены убивать.
Нейтропения может быстро проходить при разрешении инфекции или прекращении воздействия. Хроническая нейтропения у взрослых может длиться в течение нескольких месяцев или лет.
Как вылечить нейтропению?
Данное заболевание опасно тем, что человек становиться более подвержен развитию различных инфекций, особенно если речь идет о тяжелых формах нейтропении, когда в организме практически отсутствуют клетки-защитники.
Основное лечение при низком показателе нейтрофильных лейкоцитов должно быть направлено на устранение причины возникновения такого состояния
Особенно важно в терапии максимально укрепить естественный иммунитет пациента, также необходимо ограждать его от любых возможных инфекционных заболеваний и заражений
Лечение медикаментами применяется, как правило, только при тяжелых формах, и только после согласования с врачом. Некоторым предлагают проходить лечение в стационарных условиях, где больного содержат в изолированной стерильной комнате, которую периодически облучают ультрафиолетом.
В сильно запущенных случаях применяют хирургическое вмешательство, а именно пересадку части костного мозга, такую операцию можно совершать только людям, возраст которых не более 20 лет.
Теперь вам известно, что такое нейтропения и каковы причины ее появления. Чтобы никогда не столкнуться с подобным состоянием, нужно всегда своевременно вылечить основное заболевание, при надобности укреплять свой иммунитет специальными препаратами и витаминными комплексами.
Берегите себя и своих деток!