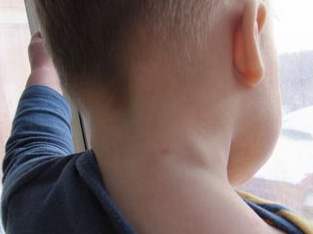
Гнойный лимфаденит
Содержание:
- Возможные симптомы лимфаденита
- Причины лимфаденита
- Лечение острого лимфаденита
- Классификация острого лимфаденита
- Возможные осложнения
- Лечение хронического лимфаденита
- Какой врач лечит лимфаденит
- Паховый лимфаденит
- Лечение подчелюстного лимфаденита
- Причины лимфаденита
- Лимфаденит подчелюстной
- Причины шейного лимфаденита
Возможные симптомы лимфаденита
Острый лимфаденит начинается достаточно ярко, с резкой болезненности и увеличения лимфатического узла, что не редко приводит к ограничению подвижности той части тела, рядом с которой образовался лимфаденит. Человека начинает беспокоить постоянная, тупая или ноющая головная боль, возникает общая слабость, возможно недомогание, повышение температуры тела.
Начальная стадия лимфаденита, шейных лимфатических узлов.
Серозный характер лимфаденита дает незначительное нарушение общего состояния больного. Появляется тупая боль в области регионарных лимфатических узлов; последние могут быть увеличены, достаточно плотные по сравнению со здоровыми и слегка болезненны при ощупывании, кожа над пораженными лимфатическими узлами не изменена. При дальнейшем прогрессирование воспалительной реакции в лимфатическом узле происходит деструкция лимфатической ткани с развитием гнойного расплавления и образованием некротизированной ткани.
При гнойном лимфадените боль бывает резкой, иногда дергающего характера. Кожа над воспаленным лимфатическим узлом гиперемирована (имеет ярко красную окраску, свидетельствующую о воспалении), при ощупывание выявляется болезненность. Если на начальных стадиях еще при серозном лимфадените лимфатические узлы не сливались между собой, то далее они сливаются между собой и окружающей тканями, становятся неподвижными.
Хронический неспецифический лимфаденит является результатом длительной хронической нелеченой инфекции. Хронический лимфаденит может протекать без выраженной симптоматики или вообще никак себя не проявлять. Обычно бывает небольшая субфебрильная температура около 37 градусов С, к которой человек со временем привыкает и не замечает, небольшая припухлость в районе пораженных лимфоузлов.
При аденофлегмоне, которая образуется за счет нелеченого гнойного лимфаденита, определяется разлитая гиперемия кожи, плотный, без четких границ отек с очагами размягчения. Температура тела поднимается до высоких цифр, появляется озноб, выраженное учащение сердцебиения, головная боль, выраженная слабость. До такого состояния данное заболевание доводить не стоит, потому что это может повлечь тяжелые осложнения.
Гнойное расплавление надключичного лимфатического узла.
При появлении первых симптомов лимфаденита, таких как болезненность лимфатического узла, отеке, повышении температуры следует незамедлительно обратиться к врачу терапевту или хирургу. Данные специалисты помогут непосредственно определить причину лимфаденита и назначить правильное лечение либо дальнейшую диагностику. Под маской лимфаденита могут скрываться различные заболевания, такие как чума, туберкулез, различные опухолевые процессы. При опухолевых процессах, как правило, увеличивается группа лимфатических узлов, они бывают очень плотные на ощупь, не подвижны и зачастую безболезненны. При чуме, туберкулезе и туляремии, кроме воспалительного процесса как при лимфадените, будут и другие специфические проявления данных заболеваний. Отличить воспалительный лимфаденит от специфического бывает достаточно трудно, поэтому самодиагностика может привести к печальным последствиям.
Причины лимфаденита
Возбудителями заболевания являются гноеродные микроорганизмы, проникающие в лимфатические узлы по лимфатическим сосудам из очагов острого или хронического гнойного воспаления (флегмоны, панариции и т.д), с током лимфы, крови или путём непосредственного контакта.
Лимфаденит явление вторичное. Первопричина лежит в той болезни, которая спровоцировала лимфаденит. Распознать такую болезнь – дело довольно сложное, оно требует тщательного сбора анамнеза, изучения истории болезни и проведения необходимых диагностических мероприятий. В некоторых случаях установить причину довольно просто. Например, если лимфоузлы воспалены в одной области, то по ходу лимфотока следует искать и причину заболевания.
При наличии нагноения на руке вполне очевидно, что воспалятся подмышечные лимфоузлы, которые собирают лимфу с проникшими микробами с этой части тела. В свою очередь лимфатические узлы играют роль природного барьера, который задерживает микробы. При небольших нагноениях микробы полностью нейтрализуются самими лимфоузлами и они не воспаляются. Если же масштаб инфекции превосходит возможности лимфатических узлов, то они не справляются с ситуацией и воспаляются сами. В данном случае возникает лимфаденит, который приносит значительные неприятности пациенту, осложняя первичное заболевание.
Лимфаденит зачастую является спутником:
- фурункулов,
- карбункулов,
- рожистого воспаления,
- остеомиелита,
- тромбофлебита,
- трофических язв.
Увеличиваются лимфатические узлы при:
- ангине,
- тонзиллите,
- заболеваниях зубов,
- заболеваниях ротовой полости.
Подобная группа лимфаденитов называется неспецифической, поскольку вызвана болезнь обычной микрофлорой (стафилококками, стрептококками), которая все время существует около человека, активизируясь лишь во время неблагоприятных обстоятельств. Диагностика и лечение таких лимфаденитов наиболее просты, заболевание проходит при воздействии на первопричину.
Труднее определить причину специфических лимфаденитов, которая тщательно скрыта в организме. Например, лимфаденит может возникнуть как вторичное заболевание при:
- туберкулезе,
- актиномикозе,
- иерсиниозе,
- сифилисе,
- СПИДе.
Эти заболевания не очевидны, для их диагностики необходимо проведение ряда лабораторных анализов и т.п. Человеку, обнаружившему у себя увеличенные, как ему кажется без причины, лимфоузлы, необходимо срочно обратиться к врачу за уточнением диагноза.
Лечение острого лимфаденита
Лечение проводится в соответствии с разновидностью воспалительного процесса.
Терапия серозного лимфаденита.
- лечение источника заболевания, который стал причиной попадания инфекции в лимфоузлы (кариес, обработка открытых ран);
- жаропонижающие препараты при значительном повышении температуры;
- препараты для снятия воспаления и болезненных ощущений в области лимфоузлов;
- принятие поливитаминных комплексов в качестве укрепляющей терапии;
- обезболивающие препараты;
- антибактериальные препараты.
Терапия гнойного лимфаденита:
- направление больного в госпиталь;
- оперативное хирургическое вмешательство (вскрытие гнойного очага, удаление отмерших тканей);
- покой в области поражения;
- проведение антибиотикотерапии;
- УВЧ-терапия;
- регулярные послеоперационные перевязки;
- строгое соблюдение личной гигиены;
- рациональная диета;
- физиотерапия с целью уменьшения воспаления и скорейшего заживления ран.
Медикаментозное лечение острого лимфаденита:
- применение антибиотиков широкого спектра (аугментин, сумамед, азитромицин);
- применение антибиотиков в соответствии с выявленным заболеванием (сифилис – макропен, пенициллин; туберкулез – стрептомицин);
- поливитаминные препараты в качестве общеукрепляющих средств (витрум);
- препараты для предотвращения появления аллергических реакций (эриус, цетрин);
- обезболивающие препараты (кеталонг).
Средства народной медицины в борьбе с острым лимфаденитом
Применение народных методов для лечения лимфаденита рекомендуется лишь на ранних стадиях развития болезни и только после очной консультации со специалистом. Позднее обращение к врачу может стать причиной очень тяжелых последствий.
Использование народных средств совместно с антибиотикотерапией, назначенной лечащим врачом, несомненно, приведет к выздоровлению.
Лучшим народным средством считают настойку эхинацеи, которую необходимо развести с теплой водой, смочить в ней бинт и приложить компресс на ночь.
Классификация острого лимфаденита
- Острый лимфаденит бывает гнойным и серозным (негнойным).
Серозный и гнойный острый лимфаденит – это ступени единого процесса. Сначала воспаление начинается как серозное, оно может закончиться само по себе или после соответствующего лечения, а может преобразоваться в гнойное.
- Различают неспецифический и специфический острый лимфаденит, все зависит от вида возбудителя, который его спровоцировал.
- В зависимости от того, какие группы лимфатических узлов поражены, классифицируют следующие виды острого лимфаденита:
- лимфаденит лица и шеи.
- шейный.
- подчелюстной.
- одонтогенный.
- мезентериальный.
- паховый.
[], [], [], []
Острый серозный лимфаденит
При остром серозном лимфадените общее самочувствие страдает мало. Температуры может и не быть, а может повышаться до 38°С. На этом этапе, возникают болезненные ощущения в лимфоузлах, они увеличиваются в размерах. При их ощупывании они незначительно плотные и подвижные. При своевременном определении и лечении первичного очага, эти лимфоузлы уменьшаются в размерах, проходит их болезненность, нормализуется общее самочувствие. В противоположном случае серозное воспаление переходит в гнойное.
[], [], [], []
Гнойный острый лимфаденит
При гнойном воспалении в лимфоузлах отмечается их выраженная болезненность, увеличение температуры выше 38°С. Нарушается сон, появляется головная боль, слабость, т.е. сильно страдает общее самочувствие. Со временем на месте лимфоузла формируется гнойник, который необходимо будет удалять хирургическим путем в условиях стационара, сам он не пройдет. Не заниматься лечением гнойного острого лимфаденита, очень опасно для здоровья и жизни, т.к. чревато развитием лимфоаденофлегмоны и сепсисом (заражение крови).
Острые лимфадениты лица и шеи
Как правило, причиной острых лимфаденитов лица и шеи, являются микроорганизмы, циркулирующие в полости рта – кокковая флора – стафилококки. Т.е. такие лимфадениты возникают вследствие одонтогенной инфекции
Поэтому, важное значение имеет своевременное лечение кариозных зубов. Чаще всего инфекция проникает в следующие группы лимфоузлов и возникает:
- поднижнечелюстной острый лимфаденит.
- щечный.
- острый шейный лимфаденит.
- околоушной.
- надчелюстной и нижнечелюстной.
В профилактике вышеназванных острых лимфаденитов важна личная гигиена рук, с особой осторожностью подходить к удалению угрей, прыщей в области лица и шеи. [], [], []
[], [], []
Острый мезентериальный лимфаденит (мезаденит)
Острый мезентериальный лимфаденит – это воспаление лимфоузлов брыжейки кишечника. Возникает такой острый лимфаденит после операций на органах брюшной полости (устранение аппендицита, например), после заболеваний верхних дыхательных путей, при туберкулезе и многих других заболеваниях. Такой лимфаденит встречается чаще у детей школьного возраста. Возникает внезапно, появляется острая схваткообразная боль в животе, не связанная с приемом пищи, диспепсические расстройства (тошнота, возможно рвота), увеличение температуры до высоких цифр. В такой ситуации необходимо тщательно собрать анамнестические данные, детально изучить клинику, пройти необходимые инструментальные и лабораторные исследования, которые назначит специалист.
[], [], [], [], [], [], [], []
Острый паховый лимфаденит
При остром паховом лимфадените увеличиваются и уплотняются лифоузлы в паховой области. При этом отмечается болезненность внизу живота и в паховой области, особенно при движении и физических нагрузках, увеличивается температура. Причиной воспаления лимфоузлов в паховой области могут быть: сифилис, метастазы рака половых органов, прямой кишки, грибковые заболевания и раны на нижних конечностях. При обнаружении увеличенных паховых лимфоузлов, необходимо незамедлительно обратиться за помощью к врачу (терапевту, хирургу, если это ребенок – педиатру).
Возможные осложнения
Диагноз «лимфаденит» – это веский повод, чтобы обратиться к врачу и незамедлительно приступить к лечению. В противном случае не исключены серьезные последствия, которые могут проявить себя через:
- свищ;
- тромбофлебит;
- септикопиемию.
Если произойдет прорыв свища в пищевод или в бронхи, то есть высокая вероятность развития медиастинита, формирования бронхопульмональных или пищеводных свищей.
На фоне хронического лимфаденита часто происходят гнойные процессы в виде сепсиса или аденофлегмоны. Лимфоток нарушается, образуются рубцы, а здоровые ткани замещаются соединительными.
Лечение хронического лимфаденита
Лечение хронического лимфаденита целесообразно начинать с устранения первопричины инфекционного воспаления лимфатических узлов. Если хронический лимфаденит имеет признаки стоматогенного или однотогенного возникновения, специалистом проводится вмешательство направленное непосредственно на ликвидацию очагов инфекционного воспаления. Одновременно с этим проводится ликвидация воспалительного процесса в лимфатических узлах. Обычно практикуется применение антибиотиков широкого спектра воздействия, а так же применение общеукрепляющих, антигистаминных и десенсибилизирующих медикаментов. С целью активного противодействию воспалительным процессам необходимо принимать лекарственные препараты уже на первых стадиях развития заболевания. Наиболее эффективны в таких случаях такие препараты как флемоксин, цефтриаксон, амоксициллин, цефтазидим, ампициллин.
Прием флемоксина проводится внутренне независимо от приема пищи, взрослым и детям старше 10-ти лет дозировка составляет — 500 мг трижды в сутки, детям от 3-х до 10-ти лет – 250 мг трижды в сутки, детям до 3 лет – 125 мг трижды в сутки.
Цефтриаксон вводят внутримышечно и внутривенно. Суточная дозировка препарата для взрослых и детей старше 12-ти лет составляет 1,0 -2,0 грамма в сутки или 0,5-1,0 грамм через 12 часов. При необходимости , в случаях инфицирования умеренно чувствительными патогенами, суточная дозировка может быть увеличена до 4,0 грамм. Суточная доза для новорожденных составляет 20-50 мг, при этом дозу 50 мг не рекомендуется превышать, в виду неразвитой ферментной системой. Детям до 12-ти лет рекомендована доза 20 – 75 мг в сутки.
Прием амоксициллина проводится внутренне, дозировка препарата индивидуальна по состоянию тяжести инфекционного воспаления. Рекомендованная суточная дозировка для взрослых и детей старше 10-ти лет составляет – 500 мг трижды в сутки. При осложненных случаях максимальная дозировка может быть увеличена до 3000 мг в сутки. Детям до 2-х лет рекомендована дозировка – 20 мг трижды в день, от 2-х до 5-ти лет суточная дозировка составляет 125 мг трижды в день, от 5-ти до 10-ти лет суточная дозировка рекомендована в количестве – 250 мг трижды в день.
Цефтазидим вводится внутримышечно и внутривенно. Дозировка цефтазидима для новорожденных и грудных детей до 2-х месяцев составляет – 25-50 мг дважды в сутки. Детям от 2-х месяцев до 12-ти лет препарат рекомендован в дозировке 50-100 мг три раза в сутки. При ослабленном иммунитете или тяжелом инфекционном воспалении возможно увеличение дозировки до 150 мг трижды в сутки. Взрослым и детям старше 12-ти лет рекомендована дозировка — 1,0 грамм через 8 часов или 2,0 грамма каждые 12 часов.
Ампициллин принимают внутренне примерно за час до еды. Суточная дозировка препарата назначается индивидуально и зависит от степени инфекционного воспаления. Взрослые и дети старше 10-ти лет – 250-500 мг через каждые 6 часов. При этом суточная доза может быть увеличена до 6 мг. Для детей суточная дозировка составляет 100 мг в 6 приемов. Продолжительность курса лечения составляет от недели до двух недель и зависит от локализации инфекции и степени её развития.
Лечение хронического лимфаденита предполагает обязательное включение курса физиотерапевтических процедур. Некоторые случаи при хроническом лимфадените требуют хирургического вмешательства, которое предполагает абсцедирование воспаленного лимфатического узла. Лечение ранних стадий хронического лимфаденита возможно проведением физиотерапевтических процедур, например, электрофореза, компрессов с димексидом. Одним из новых методов физиотерапевтических процедур, является облучение лазерным лучом гелей неонового действия. Лечение хронического лимфаденита целесообразно сочетать с повышением иммунологической реакции организма в целом. Для этого применяют лекарственные препараты по типу метилурацила, пентоксила, пантокрина, элеутерококка.
Метилурацил принимают внутренне после еды или же во время еды. Дозировка для взрослых составляет — 0,5 грамма четыре раза в сутки. В отдельных случаях, при необходимости, можно увеличить количество приемов до шести раз. Дозировка для детей до 8 лет составляет – 0,25 грамма в сутки, для детей старше 8 лет – 0,25-0,5 грамм в сутки. Курс лечения длится около сорока дней.
Пентаксил и пантокрин принимают внутренне, исключительно после еды. Дозировка для взрослых составляет 0,2-0,4 грамма не более четырех раз в сутки, детская дозировка составляет 0,2 грамма в сутки.
Элеутерококк является биологически активной добавкой, дозировка его составляет одну — две капсулы дважды в день – утром и вечером.
Какой врач лечит лимфаденит
Как уже упоминалось для первичной диагностики лимфаденита нужно обратиться к врачу общей практики, терапевту (взрослым) или педиатру (детям). Доктор соберет данные анамнеза, проведет физикальный осмотр и пальпацию. А также назначит необходимые лабораторные и/или инструментальные, аппаратные исследования. После обнаружения заболевания и предварительной установки причин его возникновения, доктор направит пациента к специалисту узкого профиля.
При шейном и подчелюстном лимфадените, скорее всего, понадобится помощь отоларинголога, стоматолога (стоматолога-хирурга) или инфекциониста.
Если же лимфоузлы увеличены в паховой области, обратиться придется к урологу, гинекологу и/или инфекционисту.
Если установлено, что причиной лимфаденита стали метастазы злокачественной опухоли в ЛУ, потребуется консультация и лечение у онколога.
Гнойный лимфаденит любой локализации или другая форма в запущенной стадии, неэффективность консервативного лечения могут потребовать оперативного вмешательства. И обращения к хирургу, соответственно.
Паховый лимфаденит
Причиной пахового лимфаденита служат различные инфекции, грибковой, бактериальной и вирусной этиологии, злокачественные процессы малого таза и брюшной полости, фурункулы, трофические язвы и абсцессы ног. Прием определенных лекарств тоже может вызвать паховый лимфаденит.
Анатомически паховые лимфоузлы участвуют в механизме поступления лимфы в область ягодичных мышц, брюшной стенки, анального канала, половых органов и нижних конечностей. Согласно этому, лимфатические узлы паховой зоны подразделяют на три вида: верхние лимфоузлы (ягодицы и брюшная полость), средние лимфоузлы (задний проход, половые органы и промежность) и нижние лимфоузлы (нижние конечности). Воспалительный процесс может захватывать как один лимфоузел, так и их группу. Бывает серозный лимфаденит, протекающий без образования некроза определенных участков уплотнений, и гнойный лимфаденит, приводящий к абсцедированию лимфатического узла и прилежащих к нему тканей.
Клиника пахового лимфаденита разнообразна. Лимфоузлы увеличиваются в размерах, отмечается боль, как в покое, так и при их пальпации. При ходьбе больные ощущают чувство дискомфорта внизу живота и резкую болезненность. К сопутствующим симптомам относят высокую температуру, слабость и озноб. Осложняется паховый лимфаденит локализированным отеком и гиперемией кожи. Это говорит о том, что в уплотнении образуется гной, который является главным фактором разрыва лимфоузла и выхода содержимого в межтканевое пространство.
Для острой формы пахового лимфаденита характерно внезапное начало воспалительного процесса, что проявляется в увеличении лимфатических узлов и сопутствующей этому симптоматики. Быстрое развитие воспаления переходит в образование флегмоны, которая приводит к некротическому распаду. Это чревато развитием сепсиса, поэтому требует немедленного медицинского вмешательства.
Женщины страдают паховым лимфаденитом так же часто, как и мужчины. Только у них лимфаденит возникает по причинам, связанным с анатомическими особенностями женского организма. Это могут быть кисты яичников, инфекции, вызванные грибами рода Кандида, рак органов малого таза. Патологический процесс при этом может спровоцировать образование лимфогранулем – язвочек небольшого размера, приводящих к развитию спаек и свищей, с гнойным отделяемым.
Мужчины же страдают воспалением лимфатических узлов по причинам, связанным с метастазами во внутренние и внешние половые органы, с венерическими и инфекционными заболеваниями. Так при образовании злокачественной опухоли, есть необходимость в оперативном лечении, потому что запускается механизм метастазирования новообразований в лимфоузлы. Скорость такого явления достаточно велика и может привести к усугублению состояния больного. В результате прогноз пахового лимфаденита неблагоприятный.
Дети подвержены увеличению данной группы уплотнений реже, чем взрослые. Это объясняется тем, что процент случаев заражения венерическими заболеваниями невелик и развитие онкологии паховой области у детей встречается не часто. К причинам, приводящим к детскому паховому лимфадениту, относят: внутриутробные инфекции, ослабление иммунной системы, нарушение тока лимфатической жидкости и микротравмы прилегающих тканей новорожденных. Эти факторы могут быть фатальными для малышей, так как приводят к ранней смертности и развивают сопутствующую патологию.
Клинические признаки пахового лимфаденита всех трех возрастных групп не имеют существенных различий и соответствуют перечисленным выше.
Лечение подчелюстного лимфаденита
Лечить подчелюстной лимфаденит можно двумя основными способами. К сожалению, главный способ лечения – это хирургическое вмешательство. Оно бывает разных типов. Если в узле при остром течении заболевания собрался гной, то врач делает надрез и выпускает гной.
Таким образом, можно избежать самопроизвольного прорыва узла и заражения тканей вокруг него. При неконтролируемом прорыве может возникнуть сепсис.
Поэтому, узел вскрывают и удаляют из него гной. Это снимает воспаление и ускоряет процесс выздоровления. Второй метод лечения – это антибиотики. Часто эти препараты назначают как сопутствующее лечение при хирургическом вмешательстве.
Есть еще и народные средства лечения подчелюстного лимфаденита. А также в некоторых случаях применяют физиотерапию, электрофорез и так далее. Но эти методы лечения чаще всего используют после удаления гноя из узла хирургическим путем.
Лечение антибиотиками
Не всякий антибиотик подойдет для лечения подчелюстного лимфаденита. Чаще всего это заболевание вызывается такими возбудителями, как стептококки или стафилококки. Поэтому, для лечения применяются антибиотики группы пенициллиновых.
В большинстве случаев вводить лекарство нужно через уколы и длительность курса не должна составлять менее семи дней. Этого курса хватает, чтобы полностью уничтожить инфекцию в лимфатических узлах.
При этом, очень важно понять еще до лечения, насколько тот или иной препарат будет эффективен в борьбе с бактериями. С этой целью врач может назначить взятие пункции
Взятую жидкость высевают на наличие возбудителей болезни и испытывают, какой антибиотик наиболее эффективно убивает бактерии.
Лечение подчелюстного лимфаденита у детей
При лечении подчелюстного лимфаденита у детей очень важно сначала выявить первичный источник инфекции. Это могут быть хронические воспалительные процессы на слизистых горла или носоглотки
А может быть и кариес или воспаление десен.
Очень важно вылечить и устранить первичную инфекцию. Как правило подчелюстной лимфаденит тесно связан с ротой полостью и носоглоткой
Поэтому, при его лечении важно тщательно соблюдать чистоту зубов, полоски рта и горла. Рот и горло можно полоскать и регулярно чистить зубы.
Гнойный лимфаденит однозначно нужно лечить антибиотиками. Иногда может потребоваться вскрытие узла для удаления из него гноя. Врач может поставить дренаж, чтобы и далее гной не скапливался в узле, не вызывал сильную боль и воспаление не расходилось на ткани вокруг лимфатического узла.
В некоторых случаях врач может назначить компрессы или примочки на кожу вокруг узла. Но ни в коем случае нельзя делать их без назначения врача. Особенно нужно избегать нагревания области узлов до постановки диагноза. Нагревание усиливает темпы роста бактерий и может только усилить боль ребенка.
Лечение народными средствами
Важно понять, что лечить гнойный подчелюстной лимфаденит народными средствами невозможно. Так можно только упустить время и из острой инфекции, она перейдет в хроническую форму
Поэтому, народные средства лучше использовать, как дополнительную терапию или на ранних стадиях заболевания.
Как правило, народная медицина использует лекарственные травы. Их можно употреблять внутрь в виде настоек или чаев, а можно делать их них примочки. При лечении подчелюстного лимфаденита можно использовать такой природный «антибиотик», как эхинацея.
Из нее нужно сделать настойку на спирту. Но нельзя прикладывать к коже компресс из чистой или неразведенной настойки. Перед применением, одну часть настойки нужно развести двумя частями воды. Нельзя использовать горячую воду, чтобы не перегреть воспаленный узел. Возьмите теплую воду.
Компресс кладут на целую ночь. Разведенную настойку наносят на вату и фиксируют бинтом. Эту же настойку, только уже не разведенную, можно принимать внутрь. Делать это можно по три раза в день и пить за раз не более 40 капель.
Еще одно народное средство лечения подчелюстного лимфаденита – это репчатый лук. Он издавна славился своими бактерицидными свойствами. Его можно использовать для компресса. В добавок к луку нужно запастись дегтем из аптеки.
Лук запекают целиком (с кожурой) в жарочном шкафу. Печь нужно минут 20. Шелуху снимают и лук разминают. Добавляют столовую ложку дегтя. Смесь должна быть теплой, но не горячей. Компресс из этой смеси прикладывают к воспаленному узлу и оставляют на ночь.
Причины лимфаденита
Неспецифический лимфаденит развивается как результат инфицирования лимфоузла патогенными микроорганизмами (стафилококками, стрептококками, пневмококком, кишечной и синегнойной палочкой). К увеличению лимфатического узла ведет скопление клеток воспалительной реакции в области обнаружения микроорганизма. Инфекционные возбудители попадают в регионарные лимфоузлы вместе с лимфой, оттекающей из первичного гнойного очага, в качестве которого может выступать гнойная рана, локализованная на кожных покровах, фурункул, панариции, карбункулы, флегмоны, трофические язвы, кариес, рожистое воспаление, остеомиелит, тромбофлебит. Местные воспалительные процессы чаще сопровождаются регионарным лимфаденитом. В некоторых случаях ко времени появления лимфаденита первичный очаг может уже ликвидироваться.
Иногда причиной лимфаденита является непосредственное проникновение инфекции через повреждения кожи и слизистой в лимфатическую систему.
Воспаление лимфоузлов представляет собой специфический механизм защиты, благодаря которому инфекция не распространяется по всему организму.
Довольно часто инфекция распространяется гематогенным путем (то есть с током крови). В этом случае очаг инфекции может располагаться во внутренних органах (тонзиллит, воспалительные заболевания кишечника, яичников, печени).
Причиной лимфаденита у детей, как правило, выступают: воспалительные заболевания ЛОР-органов (отит, грипп, ангина, хронический тонзиллит), детские инфекции (паротит, дифтерия, скарлатина), дерматологические заболевания (инфицированная экзема, экссудативный диатез, пиодермия).
Причинами лимфаденита специфического могут быть: возбудители сифилиса, туберкулеза, гонореи, чумы, актиномикоза, туляремии, сибирской язвы.
Лимфаденит подчелюстной
Лимфаденит подчелюстной – это вторичное заболевание. Первопричиной служит воспаление другого органа, что приводит к инфекционному процессу в лимфатических узлах. Часто подчелюстной лимфаденит вызывает механическое повреждение узла нижней челюсти с проникновение в его рану патогенных микроорганизмов, а именно стрептококков и стафилококков. Кроме того, очагом инфекции могут быть кариозные зубы и воспаление десен, через которые микробы попадают в лимфоток. Источником заражения служат также хронические болезни лор органов: тонзиллит, воспаление гайморовых пазух и другие, или возбудители туберкулеза легких и сифилиса.
Лимфаденит подчелюстной легко диагностируется. Лимфоузел воспален, больной отмечает боль и покраснение в области уплотнения, локально наблюдается гипертермия. Если в узле накапливается гной, то присоединяется отек окружающих узел тканей. Больной ослаблен, его кожные покровы бледные, аппетит отсутствует. В анализе крови происходит сдвиг лейкоцитарной формулы влево. При ультразвуковом исследовании выявляют наличие гнойного содержимого в узле, при пункции которого легко выяснить к какой группе возбудителей относится бактерия, вызвавшая воспаление.
При остром процессе всегда увеличивается одиночный лимфоузел, редко группа узлов. Гной в этом случае накапливается в замкнутом пространстве уплотнения и равномерно подает давление во все стороны. Этот процесс называется флуктуация, которая может привести к разрыву лимфатического узла и к выходу содержимого в окружающие ткани, что чревато прогрессированием воспаления. При этом боль отмечается не только в области пораженного узла, но и в области шеи, что мешает полноценно открывать и закрывать рот.
Неправильное лечение подчелюстного лимфаденита переводит заболевание в хроническую форму. Клинические симптомы схожи с такими же при остром лимфадените, но уплотнения становятся неподвижными, пациент ощущает сильный жар и озноб. Также поражаются прилежащие к узлу ткани.
У детей патологический процесс встречается с той же частотой, что и у взрослого населения. Но до трех лет подчелюстной лимфаденит возникнуть не может, так как лимфатическая система у ребенка еще не развита. Маленький пациент жалуется на болезненность при пальпации шейного или подчелюстного лимфоузла. Родители с легкостью сами могут нащупать уплотнения, они становятся мягкими и подвижными при дальнейшем воспалении.
Причины шейного лимфаденита
Причиной развития воспалительного процесса являются патогенные микроорганизмы и продукты их жизнедеятельности.
Причинами неспецифического лимфаденита могут стать:
- бактерии, живущие в организме и их токсины — стафилококки, стрептококки, кишечная палочка (Escherichia coli);
- вирусы — грипп,, герпес, вирус Эпштейна — Барра;
- грибки.
К специфическим возбудителям относятся:
- микобактерии туберкулеза;
- бледные трепонемы — возбудители сифилиса;
- бруцеллы — возбудители бруцеллеза;
- иерсинии — возбудители чумы;
- туляремийные палочки;
- актиномицеты.
Шейный лимфаденит редко выступает в качестве самостоятельного процесса. Наиболее часто он бывает проявлением инфекционных заболеваний:
- отита — воспаления наружного или среднего уха;
- ринофарингита — воспаления носоглотки;
- синуситов — инфекционно-воспалительного заболевания придаточных пазух носа;
- инфекционного тиреоидита — поражения щитовидной железы;
- гриппа;
- аденовирусной инфекции;
- инфекционного мононуклеоза;
- гнойных ран шеи и головы.